Дренирование плевральной полости
Показания. Эмпиема плевры, пневмоторакс, гемоторакс, абсцесс легкого (при поверхностно расположенных и плохо дренируемых острых и хронических абсцессах, в случаях, когда невозможно произвести радикальную операцию - резекцию легкого). Техника. Дренирование плевральной полости производят под местной анестезией чаще всего в подмышечной области в III-IV межреберье, где имеется сравнительно тонкий мышечный слой и удобнее выполнять торакоцентез.  При большом количестве гнойного содержимого дренаж рекомендуется вводить ниже ¾ через VI¾VII межреберье. При ограниченной плевральной полости, абсцессе легкого, место торакоцентеза определяется рентгенологически. Дренаж (резиновая или пластмассовая трубка) вводят в плевральную полость с помощью троакара или кровоостанавливающего зажима. Применение троакара обеспечивает более длительное сохранение герметичности плевральной полости. Диаметр дренажа не должен превышать внутреннего диаметра троакара. Дренаж фиксируют к коже П-образным швом, концы нити завязывают. При пневмотораксе дренирование можно выполнять пункционным способом с помощью проводника. Пункцию плевральной полости производят под местной анестезией во II-III межреберье на передней поверхности груди. Через иглу (внутренний диаметр 1,1-1,3 мм) вводят проводник (леска диаметром 0,9 мм). После удаление иглы по проводнику проводят дренажную полихлорвиниловую трубку (внутренний диаметр 1,1 мм). В случае тромбирования трубки проводник позволяет очистить ее просвет. К дренажу присоединяется аспирационная установка. Для этой цели используют электрические, водоструйные отсосы, а также трехампульную систему Субботина¾Пертеса, действующую по принципу сообщающихся сосудов. При дренировании плевральной полости по Петрову-Бюлау (если нельзя наладить активную аспирацию или она мало эффективна, имеется клапанный пневмоторакс) после введения резиновой дренажной трубки в плевральную полость по описанной выше методике на периферический конец дренажа необходимо надеть палец от резиновой перчатки с прорезью и образовавшийся клапан опустить в сосуд с дезинфицирующим раствором. С помощью дренажа можно произвести орошение плевральной полости
При большом количестве гнойного содержимого дренаж рекомендуется вводить ниже ¾ через VI¾VII межреберье. При ограниченной плевральной полости, абсцессе легкого, место торакоцентеза определяется рентгенологически. Дренаж (резиновая или пластмассовая трубка) вводят в плевральную полость с помощью троакара или кровоостанавливающего зажима. Применение троакара обеспечивает более длительное сохранение герметичности плевральной полости. Диаметр дренажа не должен превышать внутреннего диаметра троакара. Дренаж фиксируют к коже П-образным швом, концы нити завязывают. При пневмотораксе дренирование можно выполнять пункционным способом с помощью проводника. Пункцию плевральной полости производят под местной анестезией во II-III межреберье на передней поверхности груди. Через иглу (внутренний диаметр 1,1-1,3 мм) вводят проводник (леска диаметром 0,9 мм). После удаление иглы по проводнику проводят дренажную полихлорвиниловую трубку (внутренний диаметр 1,1 мм). В случае тромбирования трубки проводник позволяет очистить ее просвет. К дренажу присоединяется аспирационная установка. Для этой цели используют электрические, водоструйные отсосы, а также трехампульную систему Субботина¾Пертеса, действующую по принципу сообщающихся сосудов. При дренировании плевральной полости по Петрову-Бюлау (если нельзя наладить активную аспирацию или она мало эффективна, имеется клапанный пневмоторакс) после введения резиновой дренажной трубки в плевральную полость по описанной выше методике на периферический конец дренажа необходимо надеть палец от резиновой перчатки с прорезью и образовавшийся клапан опустить в сосуд с дезинфицирующим раствором. С помощью дренажа можно произвести орошение плевральной полости
Бужирование пищевода
Показания. Ожоги, рубцовое сужение пищевода.
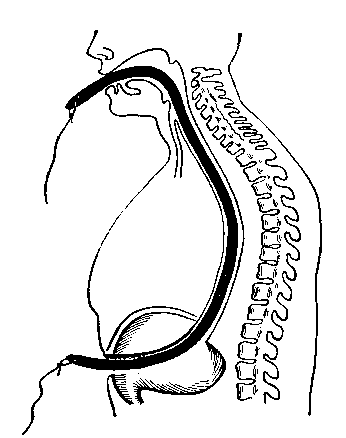 Техника. Бужирование осуществляется набором бужей от 12-го до 36-го номера утром натощак с предварительной премедикацией 2% раствором промедола (1,0 мл) и 0,1% раствором атропина (0,5 мл). Предварительно бужи разогреваются в теплой воде так, чтобы они стали более мягкими, эластичными, легко меняющими форму. Техника введения бужа такая же, как и желудочного зонда. С бужом больные лежат на правом боку 30¾40 мин. Буж вводят по возрастающим номерам, ежедневно увеличивая номер в случая удовлетворительного и безболезненного прохождения его при предыдущих бужированиях. В случае болей и трудностей при прохождении бужа - больных бужируют одним и тем же номером в течение 2-х дней. При резко выраженных рубцовых сужениях пищевода иногда накладывается гастростома и осуществляется так называемое беспрерывное бужирование: больной проглатывает конец нитки с привязанной к нему бусинкой, этот конец извлекается через гастростому, к другому концу привязывается буж и притягивается по пищевому до кардии. После окончания процедуры буж извлекают, концы нитки фиксируют пластырем к коже лица (или ушной раковине) и передней брюшной стенке.
Техника. Бужирование осуществляется набором бужей от 12-го до 36-го номера утром натощак с предварительной премедикацией 2% раствором промедола (1,0 мл) и 0,1% раствором атропина (0,5 мл). Предварительно бужи разогреваются в теплой воде так, чтобы они стали более мягкими, эластичными, легко меняющими форму. Техника введения бужа такая же, как и желудочного зонда. С бужом больные лежат на правом боку 30¾40 мин. Буж вводят по возрастающим номерам, ежедневно увеличивая номер в случая удовлетворительного и безболезненного прохождения его при предыдущих бужированиях. В случае болей и трудностей при прохождении бужа - больных бужируют одним и тем же номером в течение 2-х дней. При резко выраженных рубцовых сужениях пищевода иногда накладывается гастростома и осуществляется так называемое беспрерывное бужирование: больной проглатывает конец нитки с привязанной к нему бусинкой, этот конец извлекается через гастростому, к другому концу привязывается буж и притягивается по пищевому до кардии. После окончания процедуры буж извлекают, концы нитки фиксируют пластырем к коже лица (или ушной раковине) и передней брюшной стенке.
Пункция брюшной полости
Техника. Прокол передней стенки брюшной полости при асците обычно производится по срединной линии на середине расстояния между пупком и лоном. Больной сидит на стуле со спинкой или в кровати. Мочевой пузырь перед манипуляцией следует опорожнить, чтобы не ранить его. Перед пункцией необходимо пальцами оттянуть кожу с подлежащими тканями кверху, затем сделать инъекцию у основания этого валика. Игла должна быть надета на шприц, заполненный 0,25% раствором новокаина, который вводится при медленном продвижении иглы. Прохождение иглой париетальной брюшины часто сопровождается болью и чувством провала иглы в полость. Если в брюшной полости имеется жидкость, последняя сразу начинает выделяться, если жидкости нет, то необходимо, продвигая иглу, все время вводить 0,25-0,5% раствор новокаина. При необходимости через иглу в брюшную полость можно ввести катетер.
Лапароцентез
Техника. Под местной анестезией (0,25% раствор новокаина - 10-20 мл) скальпелем ниже или выше пупка по срединной линии в поперечном направлении рассекают кожу на протяжении 1 см. Шелковой нитью № 8 на режущей игле прошивают верхний край кожной раны и эту нить используют как держалку (для этой цели можно применить бельевые цапки).
Через кожный разрез и подкожную клетчатку к апоневрозу, фиксированному держалкой, подводят троакар и вращательными движениями проводят его в брюшную полость в направлении косо вверх и несколько влево. При этом появля  ется ощущение провала. При асците прокол живота обычно производят по срединной линии на середине расстояния от пупка до лобка. Положение больного и подготовка его к манипуляции аналогичны описанным при пункции брюшной полости. После обработки кожи и анестезии левой рукой смещают кожу на месте будущего укола, затем правой прокалывают левую стенку брюшной полости (лучше предварительно рассечь кожу живота скальпелем на протяжении 1 см в зависимости от диаметра троакара). После введения инструмента в брюшную полость трубку троакара фиксируют рукой и извлекают стилет. Жидкость необходимо выпускать медленно, наблюдая за состоянием больного. исследования. После удаления троакара или катетера из раны накладывают асептическую марлевую наклейку, если кожа была рассечена более, чем на 0,5 см - узловые шелковые швы.
ется ощущение провала. При асците прокол живота обычно производят по срединной линии на середине расстояния от пупка до лобка. Положение больного и подготовка его к манипуляции аналогичны описанным при пункции брюшной полости. После обработки кожи и анестезии левой рукой смещают кожу на месте будущего укола, затем правой прокалывают левую стенку брюшной полости (лучше предварительно рассечь кожу живота скальпелем на протяжении 1 см в зависимости от диаметра троакара). После введения инструмента в брюшную полость трубку троакара фиксируют рукой и извлекают стилет. Жидкость необходимо выпускать медленно, наблюдая за состоянием больного. исследования. После удаления троакара или катетера из раны накладывают асептическую марлевую наклейку, если кожа была рассечена более, чем на 0,5 см - узловые шелковые швы.
Лапароскопия
Техника. Выбор места введения лапароскопа зависит главным образом от того, какие органы необходимо осмотреть. Для осмотра печени так же, как и других органов, расположенных в верхней половине брюшной полости, лапароскоп лучше вводить на два поперечных пальца влево от серединной линии и выше пупка так,  чтобы не повредить круглую связку печени. Это место считают типичным для введения лапароскопа. При необходимости осмотра органов, расположенных в нижней половине живота или малом тазу, лапароскоп следует вводить на два поперечных пальца ниже пупка около белой линии живота. В отдельных случаях, например, при опухолях органов брюшной полости, лапароскоп можно вводить в атипичном месте. Введение троакара лапароскопа осуществляется таким же путем, как и при лапароцентозе. После введения троакара извлекают стилет и вводят оптическую трубку, соединенную со световодом и осветителем. Детальный осмотр органов брюшной полости достигается также изменением положения больного на операционном столе. При положении больного на левом боку можно осмотреть правый боковой канал со слепой, восходящей ободочной кишкой, правую половину тонкой кишки, печень. Сальник в этом положении смещается в левую сторону. При положении на правом боку доступным образом становится левый боковой канал с соответствующими отделами толстой кишки. У больных с сочетанной травмой положение на операционном столе нередко бывает вынужденным, что затрудняет детальный осмотр органов брюшной полости. При необходимости, одновременно с осмотром брюшной полости, можно провести прицельную биопсию, диафоноскопию (изучение сосудистого рисунка передней стенки живота - прием диагностики портальной гипертензии), спленопортографию, пережигание спаек
чтобы не повредить круглую связку печени. Это место считают типичным для введения лапароскопа. При необходимости осмотра органов, расположенных в нижней половине живота или малом тазу, лапароскоп следует вводить на два поперечных пальца ниже пупка около белой линии живота. В отдельных случаях, например, при опухолях органов брюшной полости, лапароскоп можно вводить в атипичном месте. Введение троакара лапароскопа осуществляется таким же путем, как и при лапароцентозе. После введения троакара извлекают стилет и вводят оптическую трубку, соединенную со световодом и осветителем. Детальный осмотр органов брюшной полости достигается также изменением положения больного на операционном столе. При положении больного на левом боку можно осмотреть правый боковой канал со слепой, восходящей ободочной кишкой, правую половину тонкой кишки, печень. Сальник в этом положении смещается в левую сторону. При положении на правом боку доступным образом становится левый боковой канал с соответствующими отделами толстой кишки. У больных с сочетанной травмой положение на операционном столе нередко бывает вынужденным, что затрудняет детальный осмотр органов брюшной полости. При необходимости, одновременно с осмотром брюшной полости, можно провести прицельную биопсию, диафоноскопию (изучение сосудистого рисунка передней стенки живота - прием диагностики портальной гипертензии), спленопортографию, пережигание спаек
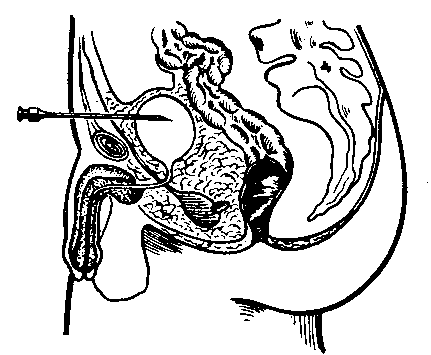 Надлобковая пункция мочевого пузыря
Надлобковая пункция мочевого пузыря
|
|
Показания. Острая задержка мочи, вызванная аденомой предстательной железы, камнями мочеиспускательного канала, травматическими повреждениями его, в послеоперационном периоде, когда затруднена катетеризация мочевого пузыря.
Техника. Больного укладывают на операционный стол на спину. Надлобковую область выбривают, кожу обрабатывают антисептиками. Пальпацией и перкуссией определяют контуры мочевого пузыря. После обезболивания кожи и подкожной клетчатки 0,25% раствором новокаина инъекционной иглой производят прокол мягких тканей по срединной линии на 1-2 см выше лобкового сочленения. Больного следует повернуть на бок и слегка наклонить вперед, что способствует выведению максимального количества мочи. Мочу можно отсасывать шприцем или с помощью резиновой трубки, надетой на канюлю иглы. Пункцию мочевого пузыря можно повторить. После каждой пункции иглу необходимо удалять, место прокола - обрабатывать раствором йодопирона со спиртом.
Дата добавления: 2018-11-24; просмотров: 392; Мы поможем в написании вашей работы! |

Мы поможем в написании ваших работ!
