Диагностика и лечение в амбулаторно –поликлинических условиях больных с бронхиальной астмой . Показания к госпитализации.
Бронхиальная астма - заболевание, в основе которого лежит хроническое аллергическое воспаление бронхов, сопровождающееся их гиперреактивностью и периодически возникающими приступами затрудненного дыхания или удушья в результате распространенной бронхиальной обструкции, обусловленной бронхоконстрикцией, гиперсекрецией слизи, отеком стенки бронхов.
Бронхиальная обструкция часто бывает обратимой и купируется либо под влиянием лечения, либо спонтанно.
Этиология и патогенез
К наиболее важным факторам, ответственным за развитие БА, относятся аллергены, которые сенсибилизируют дыхательные пути, провоцируют начало заболевания и в дальнейшем поддерживают течение болезни.
Выделяют следующие виды аллергенов.
1. Бытовые, из них наибольшее значение имеют клещи домашней пыли. Они содержатся в коврах, драпировочном материале, постельных принадлежностях, мягких игрушках, мягкой мебели. Клещевая БА характеризуется круглогодичным возникновением обострений, приступы развиваются преимущественно ночью. Рекомендуются исключение из обихода вышеперечисленных предметов обихода, влажная ежедневная уборка помещения, кипячение постельного белья, проветривание на солнце или его вымораживание. В качестве набивного материала для одеял и подушек желательно использовать синтепон, использовать аттрактанты.
2. Аллергены животного происхождения: шерсть, пух, перо, перхоть, экскременты, слюна разнообразных животных (кошек, собак, хомяков, морских свинок, птиц, кроликов, а также насекомых - тараканов). Не следует содержать в квартире аллергиков аквариумы, так как сухой корм обладает выраженной аллергенной активностью. Даже после удаления животного из квартиры высокий уровень аллергенов в доме сохраняется в течение нескольких лет.
|
|
|
3. Грибковые аллергены вызывают сенсибилизацию к плесневым и дрожжевым грибам. Грибы содержатся как внутри помещений, так и в окружающей среде. Необходимы проветривание помещений, борьба с влажностью и очагами плесени. Грибы могут находиться в большом количестве весной в непросушенной даче, в прелой листве на приусадебном участке.
4. Пыльцевые аллергены, вызывающие БА, могут быть 3 видов:
1) деревья и кустарники (береза, ольха, лещина, орешник, ива, дуб, каштан, тополь, ясень и др.);
2) злаковые травы (тимофеевка, овсяница, мятлик, пырей, греча, пшеница и т.д.);
3) сорные травы (лебеда, амброзия, одуванчик, конопля, крапива, полынь и т.д.).
5. Химические вещества (ксенобиотики). Доказан вклад сенсибилизации к промышленным химическим веществам (хром, никель, марганец, формальдегид) в формировании БА. Под действием техногенно загрязненного воздуха может изменяться структура и повышаться иммуногенность пыльцы и других «натуральных» антигенов.
|
|
|
6. Лекарственные средства. Ведущее место среди лекарств, вызывающих приступы удушья, занимают антибиотики, особенно пенициллинового ряда, сульфаниламиды, витамины, ацетилсалициловая кислота и другие нестероидные противовоспалительные препараты.
Факторами, способствующими возникновению БА, являются респираторные инфекции, поллютанты (загрязнение атмосферного воздуха промышленными отходами), поллютанты помещений (газовые плиты), вещества, выделяемые при приготовлении пищи, химические вещества, выделяющиеся из отделочных материалов, моющие синтетические средства.
Мощным фактором является табакокурение, в том числе и пассивное. Спровоцировать приступы БА могут также стрессовые ситуации и физическая нагрузка.
Аллергенами могут быть продукты и вещества, содержащиеся в продуктах: цитрусовые, шоколад, мед, орехи, искусственные красители, консерванты, гистамин и др.
Нередко ингаляционные аллергены имеют общие антигенные свойства с определенными пищевыми веществами. Например, пыльца злаковых растений, пыльца полыни и подсолнечник могут спровоцировать перекрестную аллергию к ракообразным, пыльца березы - к моркови, яблокам, грече.
|
|
|
1. БА независимо от степени тяжести является хроническим воспалительным заболеванием дыхательных путей.
2. Воспалительный процесс в дыхательных путях вызывает гиперреактивность бронхов, ограничение воздушного потока (обструкция) и респираторные симптомы.
3. Воспаление в дыхательных путях вызывают 4 основные формы ограничения воздушного потока: острая бронхоконстрикция, отек стенок дыхательных путей, образование хронических слизистых пробок и ремоделирование дыхательных путей.
4. Атопия, гиперпродукция IgE в ответ на аллергены окружающей среды, является наиболее идентифицируемым предрасполагающим фактором развития БА.
Классификация:
1. Аллергическая – ее возникновение связано с установленным аллергеном;
2. Неаллергическая – связана с факторами неаллергической природы, например, с гормональными изменениями;
3. Смешанная (сочетает признаки двух вышеуказанных форм).
В зависимости от факторов, провоцирующих обострение, выделяют следующие клинические формы БА:
экзогенная (атипическая),
эндо-
генная (неутопическая, криптогенная),
|
|
|
аспириновая,
астма физического усилия,
психоэмоциональная.
К особым формам БА относятся профессиональная БА, ночная БА, кашлевая астма, которые не являются самостоятельными клиническими формами БА. Классификация по этиологическим признакам имеет ряд недостатков и ограничений, однако указание на клинико-патогенетический вариант течения имеет важное значение с позиции терапии и профилактики обострений БА.
В основе классификации БА по степени тяжести (Национальная программа «Бронхиальная астма у детей») лежат данные о количестве дневных и ночных симптомов, кратности приема р2-агонистов короткого действия, выраженности нарушений физической активности и сна, значений пиковой скорости выдоха (ПСВ) и ОФВ1, суточной вариабельности ПСВ. В настоящее время различают 4 степени тяжести БА (в некоторых классификациях, например Британского торакального общества, в отдельную 5-ю ступень выделяют больных с тяжелой стероидозависимой БА).
Классификация БА по тяжести течения
1. Легкое эпизодическое (интермиттирующее):
- кратковременные симптомы реже 1 раза в нед;
- короткие обострения (от нескольких часов до нескольких дней);
- ночные симптомы менее 2 раз в мес.;
- отсутствие симптомов и нормальная функция внешнего дыхания между обострениями;
- ПСВ и ОФВ1 - больше 80% от должных;
- разброс показателей ПСВ - менее 20%.
2. Легкое персистирующее:
- симптомы от 1 раза в неделю до 1 раза в день;
- обострения могут снижать физическую активность и нарушать сон;
- ночные симптомы более 2 раз в мес;
- ПСВ и ОФВ1 - менее 80% от должных;
- разброс показателей ПСВ - 20-30%.
3. Среднетяжелое течение:
- ежедневные симптомы;
- обострения могут приводить к ограничению физической активности и сна;
- ночные симптомы более 1 раза в нед;
- ПСВ и ОФВ1 - 60-80% от должных;
- суточный разброс показателей ПСВ - более 30%. 4. Тяжелое:
- постоянное наличие симптомов;
- частые ночные приступы;
- ограничение физической активности из-за симптомов астмы;
- ПСВ и ОФВ1 - менее 60% от должных;
- суточный разброс ПСВ - более 30%.
Клиника
Наиболее распространенными симптомами заболевания является наличие кашля, усиливающегося преимущественно в ночное время, рецидивирующих свистящих хрипов, чувство стеснения в грудной клетке, повторных эпизодов затрудненного дыхания.
Важным клиническим маркером БА является обратимость обструкции - исчезновение симптомов спонтанно или после применения бронходилататоров и противовоспалительных препаратов.
Обязательным признаком бронхиальной астмы являются типичные для этого заболевания приступы удушья, которые при тяжелом течении приобретают характер астматических состояний (астматический статус).
Приступы удушья обычно однотипные, возникают внезапно, постепенно нарастают и продолжаются от нескольких минут до многих часов и даже суток.
Астматический статус- затянувшийся приступ БА, устойчивый к проводимой терапии и характеризующийся выраженной и остро прогрессирующей дыхательной недостаточностью, обусловленной обструкцией воздухопроводящих путей, при сформировавшейся резистентности больного к адреностимулирующим средствам.
Эквивалентом приступа удушья при БА может быть приступообразный кашель с отделением вязкой мокроты.
При сборе анамнеза следует оценить:
- факторы, провоцирующие обострения;
- сезонность обострений;
- наличие в анамнезе повторных обструктивных бронхитов, протекающих на фоне нормальной температуры;
- сопутствующие аллергические заболевания (атопический дерматит, аллергический ринит, аллергический конъюнктивит и т.д.);
- наследственную отягощенность по аллергическим заболеваниям, в том числе БА;
- исчезновение симптомов при устранении контакта с аллергеном (эффект элиминации);
- связь приступов удушья с физическим напряжением (быстрая ходьба, смех);
- влияние метеорологических факторов (холод, повышенная влажность);
- непереносимость нестероидной противовоспалительной терапии (ацетилсалициловая кислота и др.);
- наличие нарушений носового дыхания (полипозные разрастания). При осмотре можно выявить изменения кожных покровов и слизистых, характерные для аллергических проявлений: крапивницу, папулезные и эритематозные высыпания, следы расчесов, конъюнктивит. БА может сочетаться с такими заболеваниями кожи, как нейродермит, экзема, псориаз.
При обострении заболевания больной может принимать вынужденное положение тела, при котором чувство нехватки воздуха беспокоит его меньше. Наблюдаются экспираторная одышка, раздувание крыльев носа при вдохе, прерывистая речь, возбуждение, включение вспомогательной дыхательной мускулатуры.
Грудная клетка во время приступа расширяется и занимает инспираторное положение.
При перкуссии над легкими определяется коробочный звук, нижние границы легких смещены вниз, подвижность краев во время вдоха и выдоха резко ограничена.
При аускультации отмечается удлиненный выдох, выслушивается большое количество сухих свистящих хрипов.
В случае астматического статуса количество сухих хрипов может уменьшаться («немое легкое»).
К концу приступа появляются жужжащие, влажные незвучные хрипы.
При обследовании больного вне приступа аускультативные симптомы могут отсутствовать.
Диагностика
Лабораторные исследования: в анализах крови характерных изменений нет. Часто выявляется эозинофилия, однако ее нельзя считать патогномоничным симптомом.
Исследование мокроты: при обострении определяются эозинофилы, спирали Куршмана, кристаллы Шарко-Лейдена.
При обострениях БА имеет значение исследование кислотно-основного состояния и газового состава крови - возникновение гипокапнии, увеличение парциального давления углекислого газа (рСО2).
Для специфической диагностики применяется радиоиммунносорбентный тест, оценивающий уровень IgE - антител в сыворотке крови.
Рентгенологическая картина неспецифична.
Во время обострений выявляются признаки эмфизематозного вздутия легочной ткани, куполы диафрагмы уплощены, ребра расположены горизонтально. При затянувшемся приступе могут развиться ателектазы и эозинофильные инфильтраты.
Во время ремиссий рентгенологические изменения чаще всего не определяются.
На ЭКГ определяются признаки развития компенсированного легочного сердца.
Аллергическая природа заболевания подтверждается кожными тестами, которые позволяют определить спектр сенсибилизации, выявить факторы риска и триггеры, на основании чего в дальнейшем рекомендуются профилактические мероприятия и специфическая аллерговакцинация.
Однако следует учитывать, что у ряда больных кожные тесты могут быть ложнонегативными или ложнопозитивными.
ФВД позволяет объективно оценить степень и характер бронхообструкции, гиперреактивность дыхательных путей и тем самым облегчает постановку диагноза. Основные изучаемые параметры: ФЖЕЛ, ОФВ1, индекс Тиффно. Они измеряются спирометрически или пневмотахометрически.
При помощи спирометрии оценивают степень обструкции, ее обратимость и вариабельность, а также тяжесть течения заболевания.
Функция легких считается нормальной при отношении ОФВ1 к ФЖЕЛ, равной более 80-90%.
Любые значения ниже предполагают бронхиальную обструкцию.
Ингаляция бронхолитика при БА вызывает увеличение ОФВ1 более 12%. С помощью этих же методов подбирается наиболее эффективный для данного больного бронхолитик.
При пневмотахометрии (ПТМ) степень обструкции бронхов оценивают по форме кривой «поток-объем» и снижению скоростных показателей потока выдыхаемого воздуха.
Во время приступа отмечается генерализованная обструкция, затруднение движения воздуха при спокойном и форсированном дыхании.
После приступа сначала наступает клиническое улучшение, затем восстановление функциональных показателей.
В межприступный период изменение ФВД определяется у 62% больных БА. Изменения связаны с обструкцией периферических бронхов, приводящей к уменьшению максимальных объемных скоростей (МОС) потока форсированного выдоха при 25%, 50% и 75%, 25-50% и 75-85% ФЖЕЛ (мл/с) и во 2-й половине кривой «поток-объем»: МОС50,
МОС75, МОС25-50, МОС75-85.
Снижение скоростей потока, как на кривой «поток-объем», так и на спирограмме, и не только в конце форсированного выдоха, но и в его начале, указывает на генерализованный характер обструкции.
У пациентов с симптомами, характерными для бронхиальной астмы, но с нормальными показателями функции легких, исследование ФВД в межприступный период должны быть проведены пробы на выявление гиперреактивности.
Пикфлоуметрия — определение пиковой скорости выдоха — важ - ный диагностический и контролирующий метод обследования . Показа - тели пикфлоуметрии подтверждают БА , если пиковая скорость выдоха ( ПСВ ) увеличивается не менее чем на 15% после ингаляции бронхоли - тика . Для контроля за БА также учитывается разброс показателей в ве - черние и утренние часы . Метод позволяет проводить пациентам само - стоятельный ежедневный мониторинг своего состояния . Результаты ежедневного измерения ПСВ записываются больными в специальный дневник . Основываясь на данных измерений ПСВ в течение двух - трех месяцев , врач решает вопрос о коррекции терапии согласно ступенчато - му подходу к лечению БА .
Применяют тесты с метахолином, гистамином, физическими нагрузками. При БА регистрируется не менее 20% падение показателя ОФВ1, измеряемым до и между возрастающими концентрациями ингалируемого агента.
Данные бронхоскопии при БА неспецифичны и сопровождают многие заболевания легких.
Бронхоскопия проводится только в случаях трудной дифференциальной диагностики (инородное тело, пороки развития, онкология).
Формулировка диагноза
Указывают клиническую форму БА, тяжесть течения, фазу болезни (обострение, ремиссия), осложнения (легочные: эмфизема легких, дыхательная недостаточность), внелегочные: легочное сердце (компенсированное, декомпенсированное), недостаточность кровообращения, дистрофия миокарда.
Пример формулировки диагноза:
Бронхиальная астма, преимущественно экзогенная, среднетяжелое течение, фаза обострения, ДН 2 ст.
Дифференциальная диагностика
Дифференциально-диагностический ряд включает в себя следующие заболевания:
- ХОБЛ;
- аспирацию инородного тела;
- бронхиолит;
- муковисцидоз;
- первичные иммунодефициты;
- синдром первичной цилиарной дискинезии;
- трахеоили бронхомаляцию;
- стеноз или сужение дыхательных путей, связанные с наличием гемангиом или других опухолей, гранулем или кист;
- облитерирующий бронхиолит;
- интерстициальные заболевания легких;
- пороки развития сосудов, вызывающие внешнее сдавление дыхательных путей;
- застойные пороки сердца;
- сердечную астму;
- туберкулез;
- бронхолегочную дисплазию;
- долевую эмфизему;
- синдром гипервентиляции (синдром Да Коста);
- симптоматический бронхоспазм у больных истерией;
- дисфункцию голосовых связок;
- метастазирующий карциноид;
- бронхоспазм у больных узелковым периартериитом;
- диссеминированную эозинофильную коллагеновую болезнь;
- коклюш;
- психогенное диспноэ.
С целью дифференциальной диагностики проводятся:
1) рентгенография легких (выявление пневмоторакса, объемных процессов, поражения плевры, буллезных изменений, интерстициального фиброза и др.);
2) ЭКГ, ЭХОКГ (исключение поражения миокарда);
3) общий анализ мокроты;
4) общеклинический анализ крови;
5) бронхоскопия;
6) томография;
7) ФВД.
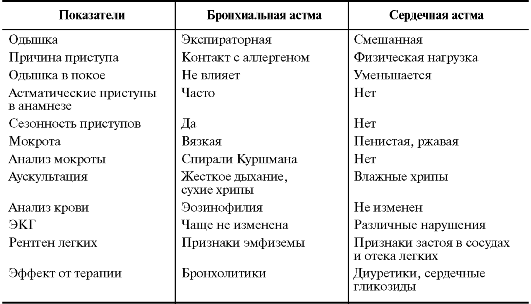
Наиболее сложна дифференциальная диагностика у пожилых людей. У пожилых пациентов появление свистящих хрипов, кашля, одышки может быть связано с левожелудочковой недостаточностью (табл. 8). Усиление этих симптомов при физической нагрузке и по ночам еще более усложняет правильную постановку диагноза. Такие больные должны быть обследованы для исключения ИБС, гипертонической болезни (ГБ).
Кашлевой вариант БА, при котором приступы кашля являются аналогом приступов удушья, необходимо дифференцировать с другими заболеваниями, сопровождающимися этим синдромом.
Кашель, похожий на БА, возможен при приеме ингибиторов ангиотензинпревращающего фермента (АПФ).
На ранних этапах развития ХОБЛ следует различать ХОБЛ и БА, так как в это время требуются принципиально различные подходы к лечению этих заболеваний.
Клиническое исследование обнаруживает приступообразность симптоматики БА, нередко в сочетании с экстрапульмональными признаками аллергии (риниты, конъюнктивиты, кожные проявления, пищевая аллергия).
При ХОБЛ наблюдается постоянная, мало меняющаяся симптоматика. Для ХОБЛ характерна низкая суточная вариабельность показателей пикфлуометрии (менее 15%).
При БА разность между утренними и вечерними показателями увеличивается и превышает 20%.
Важным элементом дифференциальной диагностики является снижение ОФВ1 на 50 мл в год у больных ХОБЛ, чего не наблюдается при БА.
Из лабораторных признаков при БА чаще встречается увеличение содержания IgE. При появлении у больных БА необратимого компонента обструкции дифференциальный диагноз теряет смысл.
Дифференциальная диагностика заболеваний, сопровождающихся бронхообструктивным синдромом, более подробно разобрана в соответствующей главе.
Дата добавления: 2020-04-25; просмотров: 199; Мы поможем в написании вашей работы! |

Мы поможем в написании ваших работ!
