Хирургические методы лечения больных с периодонтитом
К хирургическим методам лечения больных с периодонтитом относят удаление зуба, не подлежащего лечению, и вскрытие гнойных очагов в окружающих тканях (гнойный лимфаденит, абсцесс, гнойный периостит).
Принципиальный подход к решению о хирургическом методе лечения различен для временных и постоянных зубов. Определяющим фактором при решении вопроса об удалении временного зуба может служить возраст пациента, а точнее, время, которое остается до смены зуба. В тех случаях, когда до смены зуба, пораженного периодонтитом, остается менее 0,5—1 года, он подлежит удалению. Имеет значение и степень резорбции корней, которая не всегда совпадает со стандартными сроками смены зубов. Показаниями к удалению временных зубов являются также неудовлетворительные результаты лечения, рецидивирующие свищи, частые обострения процесса, вовлечение в патологический процесс зачатка постоянного зуба. Более широко ставятся показания к удалению временных зубов у детей, относящихся к «группе риска».
Показанием к удалению постоянного зуба, пораженного периодонтитом, служит полное разрушение коронки и невозможность провести терапевтическое или консервативно-хирургическое лечение.
Перикоронарит
Перикоронарит — инфекционно-воспалительный процесс, развивающийся в мягких тканях, окружающих коронку частично прорезавшегося зуба. Рассматривают как осложнение при затрудненном прорезывании. Чаще всего прорезывание затруднено у третьих больших моляров на нижней челюсти. Большинство авторов в качестве основной причины такого явления называют недостаток места для зуба, в связи с чем он занимает аномальное положение. Большая часть его коронки остается покрытой слизисто-поднадкостничным лоскутом (капюшоном). Между внутренней поверхностью капюшона и зубом образуется карман, в который, через дефекты слизистой оболочки над прорезывающимися буграми, попадает содержимое полости рта. Остатки пищи слу-
|
|
|
120
жат субстратом для жизнедеятельности микрофлоры в небольшом замкнутом пространстве. Воспалению также способствует механическая травма капюшона.
Острый Перикоронарит рассматривается в МКБ [1995] в разделе острых периодонтитов как его разновидность. Специфика этого заболевания — в первичном поражении десны над коронкой прорезывающегося зуба. Дальнейшее развитие процесса обусловливает вовлечение в воспаление периодонта прорезывающегося зуба.
Клиническая картина характеризуется сильной болью в области прорезывающегося зуба, иррадиирующей в ухо, висок и тело челюсти, ограничением открывания рта за счет распространения коллатерального отека на область прикрепления жевательной или медиальной крыловидной мышцы, появлением боли при глотании. Как правило, процесс сопровождается реакцией регионарных лимфатических узлов и отеком мягких тканей соседних областей.
|
|
|
При осмотре полости рта выявляют отек и гиперемию слизистой оболочки вокруг прорезывающегося зуба, в области крылочелюстной складки, нижнего свода преддверия полости рта. Иногда воспалительные явления распространяются на небную дужку. Капюшон инфильтрирован, приподнят. Нередко на поверхности капюшона видны эрозии. При надавливании на капюшон из-под него выделяется серозно-гнойный экссудат.
Клиницистам чаще всего приходится наблюдать воспалительные изменения, характерные для хронического течения краевого периодонтита: фиброзный слизистый лоскут с участками эрозий как на верхней, так и на нижней поверхностях; резорбцию костной ткани и рост грануляционной ткани в области патологического зубодесневого кармана. Клиническая картина подтверждается рентгенологически, когда определяется аномально расположенный «зуб мудрости», позади коронки которого видна зона разрежения костной ткани полукруглой формы.
|
|
|
Лечебные мероприятия направлены на создание свободного оттока экссудата. При возможности дальнейшего прорезывания зуба под инфильтрационной анестезией проводят иссечение нависающего над коронкой капюшона, асептическую и медикаментозную обработку кармана. При выраженных общих реакциях организма больным назначают противовоспалительную и физиотерапию. В настоящее время широко применяют лазерную терапию с облучением зоны поражения и каротидных синусов с двух сторон.
121
В ряде случаев становится очевидным, что нормальное прорезывание зуба невозможно. При необходимости удаления зуба оценивают сложность оперативного вмешательства. Если удаление несложное, то это делается до стихания острых воспалительных явлений, при условии удовлетворительного общего состояния.
При предстоящей технически сложной операции удаление проводят после ликвидации явлений острого воспаления.
Осложнениями перикоронарита могут быть ретромолярный периостит, остеомиелит, абсцесс и флегмона в околоушно-жевательной, крылочелюстной областях, окологлоточном пространстве и в области дна полости рта.
Альвеолит
Альвеолит — воспалительный процесс, протекающий в костной ткани лунки как осложнение после удаления постоянного зуба. Большую роль в возникновении осложнений играют повреждение тканей при технически сложном вмешательстве, несостоятельность кровяного сгустка, изолирующего костную ткань от внешней среды. Встречаются и так называемые мышьяковистые альвеолиты.
|
|
|
Клинически заболевание проявляется на 2—3-й сутки после травматического вмешательства, сопровождается сильной болью в области лунки удаленного зуба, иррадиирующей по ходу нервов в различные области. Иногда ухудшается общее состояние, повышается температура тела, появляется слабость. Лимфатические узлы увеличены и болезненны.
При обследовании полости рта определяют незначительные явления воспаления в виде отека и гиперемии мягких тканей, окружающих лунку. Клинически выраженных изменений в мягких тканях часто не выявляют. Стенки лунки обнажены или покрыты сероватым налетом с гнилостным запахом. На дне лунки можно выявить часть распавшегося кровяного сгустка. При лечении больных с альвеолитом необходимо очистить и изолировать рану от внешней среды. Целесообразно начать с механической обработки зоны антисептическими растворами, что позволяет вымыть остатки пищи и распавшегося сгустка. После чего, по необходимости, удаляют видимые, свободно лежащие осколки костной ткани, зуба. Поэтапная обработка лунки позволяет очи-
122
стить дно и стенки от покрывающего их налета.
От внешней среды лунку изолируют йодоформной турундой с анестезином. Обработку проводят 2—3 раза, что позволяет в короткий срок устранить болевые ощущения. В редких случаях приходится проводить ревизию лунки под анестезией. Одновременно с медикаментозным лечением назначают физиотерапевтические процедуры. Проводят курс противовоспалительной терапии.
Длительность лечения зависит от реактивности организма и степени повреждения тканей. При рациональной многофакторной терапии болевые ощущения значительно уменьшаются или ликвидируются полностью на 2—3-й сутки даже при тяжелом длительном течении альвеолита. Рост грануляционной ткани отмечается на 5—7-е сутки, но изолировать лунку от внешней среды целесообразно на 10—14 дней, до полного заполнения дефекта грануляционной тканью.
В тяжелых случаях лечение проводят в течение 3—4 нед. Первые 7 дней перевязки и физиотерапию целесообразно осуществлять ежедневно. После устойчивой ликвидации боли обработку лунки производят 1 раз в 4—7 дней.
Альвеолит — достаточно частое осложнение, но его с успехом можно избегать с помощью ряда профилактических мероприятий после удаления зуба. В случае травматического удаления, при медленном формировании и длительном отсутствии кровяного сгустка, лунку удаленного зуба изолируют от внешней среды йодоформной турундой, коласполом с йодоформом, альвогилом. Последний удобен тем, что не требует смены и медленно рассасывается по мере заполнения лунки грануляционной тканью. Одновременно используют лазерное облучение. При несложном удалении зуба лазерным лучом воздействуют только на область вмешательства, при травматичном удалении — также и на каротидные синусы. Перечисленные врачебные манипуляции эффективны для профилактики альвеолитов.
Остит
Для пульпита и периодонтита общепризнано деление на серозный и гнойный, а для соседних тканей такой возможности не предоставлено. В предлагаемых современных отечественных классификациях воспалительным поражениям костной ткани нашлось
123
только одно определение — остеомиелит, т.е гнойно-некротический процесс Правомерность выделения остита — негнойного поражения кости — дискутируется Наши клинические наблюдения свидетельствуют о правомерности и необходимости введения такой нозологической формы в практику Остит как нозологическая форма фигурирует в МКБ [1995]
Остит — воспаление челюстной кости, выходящее за пределы периодонта одного зуба и характеризующееся развитием экссудативно-гиперемических реакций в костномозговых пространствах, уравновешенных диффузными резорбтивными и репаративными процессами в костной ткани и надкостнице
Заболевание протекает чаще бессимптомно до момента первого обострения процесса В этом случае оно характеризуется как острый остит — воспаление челюстной кости и прилежащих мягких тканей, клинически характеризующееся появлением симптомов воспаления и интоксикации
Острый остит
Острый остит начинается с возникновения болей в челюсти в проекции зуба с разрушенной коронкой Появляются отек, гиперемия как слизистой оболочки в зоне переходной складки, так и кожи Отек тканей быстро трансформируется в инфильтрат На этой стадии процесс характеризуется утолщением мягких тканей, окружающих челюсть, болезненностью при пальпации, выраженной гиперемией, отеком и инфильтрацией В тех случаях, когда зуб — источник инфекции — нижний моляр, часто затруднено открывание рта Повышается температура тела Перкуссия зуба болезненна
Клиническая картина в начале заболевания, по сути, идентична сначала обострению хронического периодонтита, а затем периоститу Первичные диагнозы, как правило, и соответствуют этим нозологическим формам При дальнейшем развитии процесса могут происходить нагноение инфильтрата, окружающего кость, и формирование флегмоны — состояния, равнозначного гнойному периоститу После оказания помощи воспалительные изменения в течение нескольких дней стихают Инфильтрация сохраняется в течение 1—2 нед после вмешательства На высоте процесса может наблюдаться реакция лимфатических узлов — от их увеличения до нагноения и абсцедирования, что ухудшает клиническую картину и распознавание процесса Общее состояние
124
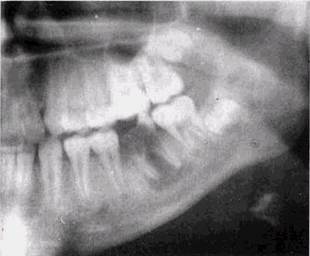
Рис 32 Хронический гранулирующий периодонтит Гб Остит нижней челюсти (рентгенограмма)
зависит от развившихся вторичных повреждений окружающих кость мягких тканей (периостит, флегмона, абсцесс) Дифференциальный диагноз должен проводиться с обострением хронического периодонтита, с периоститом, лимфаденитом и остеомиелитом (рис 32). Так как диагноз «остит» еще не является широко используемым, то заболевание обозначается одним из перечисленных или несколькими диагнозами. Истинное количество оститов гораздо больше, чем присутствует в отчетностях лечебных учреждений
Основные тесты для дифференциальной диагностики острого остита и остеомиелита
Острый остеомиелит у детей всегда проявляется резкой интоксикацией организма с соответствующими симптомами и нарушениями общего состояния организма Эти симптомы настолько манифестируют, что уже по ним можно поставить предположительный диагноз
125
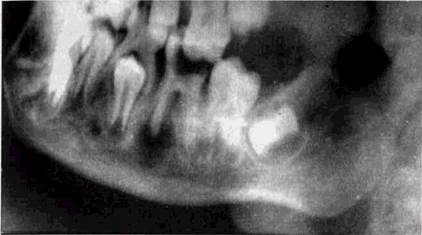
Рис. 33. Хронический гранулирующий периодонтит f6" Остит нижней челюсти. Резорбция кости в проекции 1567. Утолщение и уплотнение кортикальной пластинки по краю нижней челюсти в той же проекции (рентгенограмма).
Остит не сопровождается симптомами гнойной интоксикации, поэтому общее состояние нарушается незначительно. Тяжесть клинической картины может возрастать при осложнениях остита.
Проявления острого остеомиелита сопровождаются патогно-моничными симптомами в виде подвижности нескольких зубов (в том числе и интактных), резкой болезненности при перкуссии этих же зубов. Остеомиелит с первых же дней характеризуется поражением, часто гнойным, окружающих мягких тканей. Гнойный периостит, флегмона, лимфадениты, в том числе абсцедирующие, обычны в симптокомплексе остеомиелита. Типично поражение мягких тканей нескольких областей. В то же время для остита чаще характерен локальный характер поражения. Остеомиелит обычно дает быстро нарастающую отрицательную динамику процесса.
Важным критерием для постановки диагноза являются рентгенологические данные. Степень распространения и интенсивность патологических изменений в кости, наряду с клинической картиной, позволяют верифицировать заболевание. При остите
126
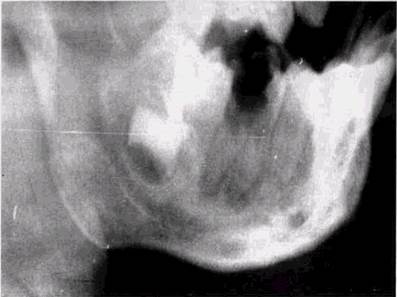
Рис. 34. Хронический гранулирующий периодонтит 1sl Остит нижней челюсти (рентгенограмма). Тело челюсти утолщено, деформировано. Преобладает уплотнение костных структур Кортикальная пластина утолщена Давность процесса — около 2 лет
кортикальная пластинка, окружающая периодонт зуба, разрушена частично или на всем протяжении, у одного корня или у всех корней. Периодонтальная щель резко расширена. В острых случаях форма челюсти не изменена. При обострении процесса, что равнозначно, с клинической точки зрения, острому процессу, рентгенологическая картина отражает длительную динамику процесса (рис. 33—35). Тело челюсти в зоне одного или нескольких зубов утолщено. На боковых рентгенограммах определяется умеренная деформация по нижнему краю в виде его изгиба книзу («вздутие»). Кортикальный слой в этой зоне неравномерно утолщен, иногда значительно. Структурные изменения характеризуются двумя параметрами: очаговой или диффузной резорбцией в области зуба — источника инфекции и зонами уплотнения костного вещества, или склероза, которые четко окружают корни пораженного зуба. Границы этих зон обычно не распространяются за
127
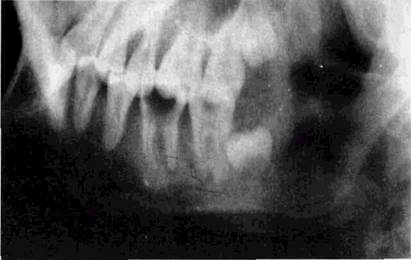
Рис 35 Хронический гранулирующий периодонтит Гб Остит нижней челюсти (рентгенограмма) Уплотнение костного вещества в области корней ["б" Периостальная тень по краю челюсти
пределы соседних зубов. За пределами зоны склероза, вплоть до края челюсти, сетчатая структура костного рисунка «смазана», нечеткая, напоминает так называемый «ватный рисунок» В отдельных участках резорбтивные процессы приводят к полной потере костного рисунка на значительном протяжении. У детей в зоне резорбции может оказаться зачаток постоянного зуба Последний, вследствие патологического процесса в окружающей его кости, подвергается выраженным повреждениям: исчезает кортикальная пластинка фолликула, теряется четкий («штампованный») рисунок зачатка, контур его становится шероховатым («изъеденным»), зачаток отстает в формировании от аналогичного на противоположной стороне Зона реактивного уплотнения кости окаймляет поврежденный зачаток
Лечение больных с острым оститом
Все случаи отягощенного преморбидного фона, неоднократных воспалительных процессов в данной зоне, наличие плохо сохранившейся коронки, временных зубов, невозможность динами -
128
ческого наблюдения, отрицательной динамика являются обязательным показанием к удалению зуба — источника инфекции. В остальных случаях допустимо дренирование через канал корня с применением одной из методик консервативно-хирургического лечения При развитии гнойных процессов в окружающих мягких тканях обеспечивают дренирование очагов. Одновременно следует назначать антибиотики (средние терапевтические дозы), сульфаниламиды, трихопол, гипосенсибилизирующую и физиотерапию, в том числе воздействие на очаг лазерным облучением.
Хронический остит
Заболевание развивается при наличии длительно существующего очага хронической инфекции в периодонте зуба. Физиологические барьеры, вследствие ряда причин, перестают выполнять свою роль, и инфекция начинает распространяться в кость.
Развивается вялотекущее воспаление челюстной кости, клинически характеризующееся отсутствием симптомов воспаления, рентгенологически — диффузным распространением очагов резорбции и уплотнения костной ткани, слабовыраженной пролиферацией надкостницы На патологоанатомическом уровне хроническая фаза воспаления костной ткани проявляется развитием лимфомакрофагальной инфильтрации либо процесса гранулирования в ткани костномозговых пространств, а также выраженными, перемежающимися во времени и пространстве процессами рассасывания и новообразования костного вещества.
Хронический остит неразрывно связан с хроническим периодонтитом, являясь, по сути, его развитием. Поэтому симптоматика в этих случаях обусловлена главным образом динамикой патологического процесса в периодонте Основным клиническим симптомом хронического остита служит утолщение челюсти. Оно может быть односторонним, чаще по наружной стенке, нижнему краю на нижней челюсти, или двусторонним — по типу «муфты» В одних случаях утолщение довольно локальное, в других — распространяется на значительные участки челюсти или даже на всю ее половину Это связано с длительностью и интенсивностью процесса. Зубы над пораженной челюстью неподвижны В неблагоприятных условиях (простуда, соматические заболевания, стрессы и др ) возникают обострения вялотекущего процесса В этих случаях картина ничем не отличается от острого остита. И только по анамнезу или рентгенограммам можно выяснить временной фактор.
129
На рентгенограммах картина хронического остита характеризуется распространенностью, по сравнению с острым или обострившимся оститом и, главным образом, превалированием зон уплотнения кости над очагами резорбции. Последние при хроническом остите выявляются не только в зоне проекции верхушек корня одного зуба, но и по всему периметру челюсти. То же относится и к зонам уплотнения. Таким образом, с большой долей вероятности по этим признакам можно сделать предположение о времени возникновения патологического процесса. Дифференциальную диагностику проводят с хроническим периодонтитом и остеомиелитом, опухолями и опухолеподобными процессами (чаще всего с фиброзной дисплазией).
При лечении больных с хроническим оститом в стадии ремиссии показаны мероприятия по санации для устранения первичного источника инфекции — зуба, пораженного хроническим периодонтитом. При выраженной деформации челюсти назначают физиотерапевтические мероприятия, направленные на ее ликвидацию: парафин, азокерит, полуспиртовые компрессы, УВЧ-терапию, ионофорез с 5% йодистым калием, лазерное облучение.
Периостит
Острый периостит
Острый одонтогенный периостит — серозное или гнойное воспаление периоста (надкостницы), при котором зона первичного инфекционно-воспалительного процесса в челюсти ограничена пределами пародонта пораженного зуба. Источником инфекции чаще служат разрушенные временные зубы.
Серозный периостит челюсти может наблюдаться с первых месяцев жизни. Поведение ребенка становится беспокойным, нарушаются сон и аппетит, температура тела поднимается до субфебрильных цифр. Слизистая оболочка полости рта гиперемирова-на и отечна. Одним из клинических симптомов серозного периостита служит выраженная болезненность при пальпации челюсти.
При дальнейшем развитии периостита серозное воспаление переходит в гнойное. Гнойный периостит наблюдается чаще всего у детей в возрасте после 3 лет. Гнойный экссудат из периодонта проникает под надкостницу, отслаивая ее от кости. Жидкий экс-
130
судат и гной скапливаются под периостом с образованием под-надкостничных абсцессов. Заболевание характеризуется подъемом температуры тела до 38—38,5 °С, общее состояние ребенка — средней тяжести или тяжелое. Местно заболевание проявляется развитием выраженного воспалительного отека мягких тканей. При локализации процесса на верхней челюсти отек распространяется на подглазничную область, область носогубной складки, верхнюю губу. На нижней челюсти отек тканей распространяется на поднижнечелюстную область. В месте непосредственного соприкосновения тканей с гнойным очагом наблюдается воспалительная инфильтрация мягких тканей с гиперемией кожного покрова, отмечается флюктуация. Слизистая оболочка на стороне поражения отечна, с синюшным оттенком, пальпация болезненна. Изменения слизистой оболочки обычно больше выражены со стороны преддверия полости рта. Но патологический процесс может локализовываться и с язычной поверхности. Так называемый абсцесс челюстно-язычного желобка чаще всего представляет собой не что иное, как гнойный периостит с локализацией процесса со стороны язычной поверхности челюсти.
Дифференциальный диагноз проводят с острым остеомиелитом, аденофлегмоной, периаденитом, воспалительным инфильтратом.
Рентгенологические изменения носят умеренный характер и выявляются спустя несколько дней от начала заболевания. Помимо изменений, характерных для хронического периодонтита, заметна нежная тень в виде полоски вдоль кортикального слоя на расстоянии 1—2 мм от него. Длина полоски — от 1 до 4 см. Плотность ее различна, в отдельных участках она может прерываться, особенно на периферии, там где она плавно переходит на кортикальную пластинку.
У большого количества больных с периоститом проводимая терапия часто оказывается неэффективной и подчас нерациональной. Это связано, главным образом, с несвоевременным или ошибочным диагнозом, что имеет место в 22 % случаев. Более чем у половины больных «причинные» зубы не удалены до поступления в стационар. Хирургические вмешательства нередко проводят не на должном уровне: большей части пациентов требуются дополнительные хирургические вмешательства в стационарах. Последние заключаются в удалении зуба — источника инфекции и проведении разрезов по переходной складке. Мягкие
131
ткани рассекают до кости. Вводят дренажи. Вмешательства производят под общим обезболиванием.
Общее лечение заключается в комплексе противовоспалительной, антибактериальной, дезинтоксикационной терапии по показаниям и физиотерапии. Лечение должно проводиться до полного исчезновения основных симптомов, что является профилактикой развития остеомиелита.
Хронический периостит
Заболевание характеризуется развитием вялотекущего воспаления челюстной кости, характеризующегося безболезненным ее утолщением. Рентгенологически выявляют четко ограниченные, умеренные деструктивные изменения в костной ткани и активные гиперпластические изменения в надкостнице. Процесс переходит в хроническую стадию или после нерационального лечения (например, при необоснованном сохранении пораженного зуба), или, чаще, возникает первично-хронически, т.е. развивается без ярко выраженной острой стадии.
В области пораженного зуба кость утолщается за счет реактивно измененной надкостницы. В начальных стадиях утолщение плотно-эластичное, затем плотное и безболезненное. Процесс длится месяцами без видимой динамики. На рентгенограммах выявляют умеренные деструктивные изменения в костной ткани и хорошо выраженные гиперпластические изменения в надкостнице (рис. 36, 37). Последние характеризуются одной или несколькими плотными полосками, расположенными ниже края челюсти. Они могут носить слоистый характер, напоминая срез луковицы. Эта слоистость свидетельствует о чередовании процессов обострения и ремиссий, которые могут протекать и без выраженной клинической симптоматики. Иногда в зоне периостальных напластований видны очаги резорбции. Этот неблагоприятный признак — свидетельство того, что новообразованная кость вовлекается в патологический процесс. Таких очагов в периостальной новообразованной кости может быть несколько или один.
Дифференциальный диагноз хронического периостита необходимо проводить с гиперпластическим остеомиелитом и опухолями. На высоте заболевания рентгенологическая картина весьма характерна. Сложнее дифференциальная диагностика в случаях, когда пораженный зуб удален, и процесс подвергается инволюции. В этих случаях периостальные напластования уплотняются,
132
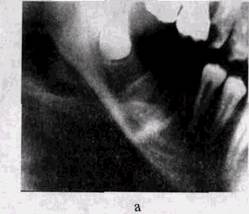
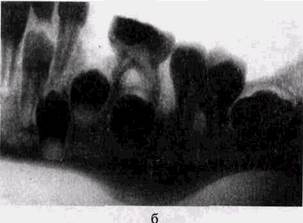
Рис 36 Хронический периодонтит Периостит (рентгенограмма). а — пораженный зуб удален, кортикальный слой в области ~ST\ утолщен, тень оссифицирующейся надкостницы вдоль нижнего края челюсти,
б — хронический периодонтит]^ хронический оссифицирующийся периостит, многослойные напластования вновь образующейся кости по нижнему краю челюсти.
слоистость становится менее выраженной. Уплотняются также очаги деструкции в кости. Все это труднее расшифровать В затруднительных случаях используют биопсию.
133
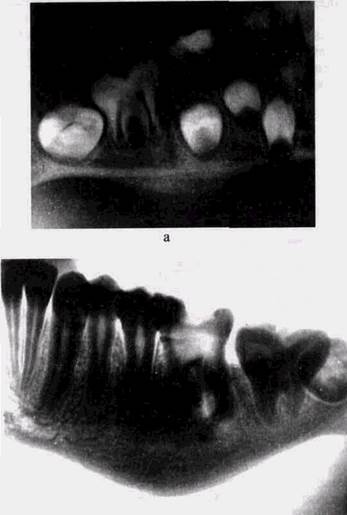
Рис.37. Хронический периодонтит1 (а) и [(Г(б), оссифицирующийся периостит (рентгенограмма).
Лечение детей с хроническим периоститом начинают, как правило, с удаления зуба — источника инфекции. При данной патологической форме показания к сохранению зуба сужаются.
134
Одновременно с удалением пораженного зуба назначают общеукрепляющее лечение, короткий курс антибактериальной и физиотерапии, направленной на рассасывание новообразованной кости (парафин, ионофорез с 5% йодистым калием, лазерное воздействие). В запущенных случаях добиться полного рассасывания новообразованной кости удается не всегда. С годами эта деформация нивелируется, что необходимо объяснить родителям и больным детям. В отдельных случаях возможно хирургическое вмешательство с целью удаления избыточной кости по косметическим показаниям.
Остеомиелит
Острый остемиелит
Острый остеомиелит — гнойное воспаление челюстной кости (одновременно всех ее структурных компонентов) с развитием участков остеонекроза. Характеризуется выраженной интоксикацией, клинико-лабораторными и рентгенологическими признаками гнойно-некротического воспаления костных структур челюсти и прилежащих к челюсти мягких тканей.
Частота остеомиелитических процессов у детей имеет определенные предпосылки, обусловленные статусом детского организма: высокой реактивностью, пониженным иммунобиологическим барьером к гнойной инфекции, анатомо-физиологическими особенностями строения челюстей (постоянный рост, активная перестройка в период смены зубов, широкие гаверсовы каналы, нежные костные трабекулы, неустойчивость миелоидного костного мозга к инфекции, обильное крово- и лимфообращение).
Для развития одонтогенного воспалительного процесса имеют значение и анатомо-топографические особенности зубов — свободное сообщение полости зуба с костью, что обусловливает быстрое распространение воспалительного процесса.
Острый одонтогенный остеомиелит челюстей чаще отмечают в возрасте 7—12 лет, что можно связать с имеющимися в литературе данными о наибольшей частоте поражения зубов кариесом и его осложнениями также именно в этот период.
Остеомиелит диагностируют ошибочно у 35 % больных: в половине случаев как обострение хронического периодонтита или
135
периостит, которые служили только симптомами заболевания. По нашим наблюдениям, в поликлиниках по месту жительства у 50 % больных «причинные» зубы не были удалены, из них более половины — молочные. Более чем в 80 % наблюдений больным с остеомиелитом потребовалось хирургическое вмешательство. Хирургическое лечение, проведенное в районных поликлиниках, у 27 % больных оказалось неэффективным. Этим детям пришлось выдержать повторные операции. Нерациональная терапия приводит к тому, что болезнь принимает затяжной характер.
Остеомиелит челюстей относится к числу наиболее тяжелых по течению одонтогенных воспалительных процессов в челюстно-лицевой области. В основе острого остеомиелита лежит гнойный процесс, вызывающий рассасывание и расплавление костного вещества. Одновременно с развитием воспалительного очага в кости развиваются воспалительные процессы в мягких тканях, окружающих кость.
Заболевание начинается остро, температура тела повышается до 38—39 °С, появляются озноб, общая слабость и недомогание. У детей младшего возраста при подъеме температуры возникают судороги, рвота и расстройство желудочно-кишечного тракта, что говорит о перераздражении центральной нервной системы в результате высокой общей интоксикации организма. Отмечается бледность кожных покровов и слизистых оболочек. Ребенок становится капризным и беспокойным, плохо спит и ест. Вокруг разрушенного зуба появляется разлитое воспаление, наблюдается патологическая подвижность его и соседних с ним зубов. Из десневых карманов может выделяться гной. В окружающей области развиваются разлитые гнойные периоститы, субпериостальные абсцессы.
Клиническая картина острого остеомиелита зависит от возраста ребенка, особенностей строения челюстей, локализации воспалительного процесса, общей реактивности организма, а также вирулентности микрофлоры. Чем меньше возраст ребенка, тем в более тяжелой форме протекает заболевание. Всегда имеет место сильная интоксикация детского организма, обусловленная несовершенством общего и местного иммунитета, низкой реактивностью и исключительно высокой всасываемостью из очага воспаления продуктов метаболизма. В воспалительный процесс вовлекаются мягкие ткани, окружающие челюстные кости. Объективно это сопровождается периоститом, лимфаденитом, колла-
136
теральным отеком мягких тканей. При локализации остеомиелита на верхней челюсти в процесс могут вовлекаться гайморова пазуха, глазница, среднее ухо (рис. 38, 39, вклейка). Воспалительный процесс нередко приобретает диффузный характер с поражением зон роста зачатков зубов и их гибелью.
Рентгенологическое исследование в первые дни заболевания не выявляет признаков изменения челюстных костей. К концу 1-й недели появляется разлитое разряжение кости, свидетельствующее о расплавлении кости гнойным экссудатом. Кость становится более прозрачной, исчезает трабекулярный рисунок, истончается корковый слой кости. Эти симптомы вначале обусловлены развитием остеопороза, а затем и мелкоочаговой деструкцией. Спустя 3—4 дня от участка деструкции в направлении коркового слоя появляется полоса разрежения шириной 2—3 мм, корковый слой на этом уровне разволокняется, наружная поверхность его утрачивает четкость, возникают линейные периостальные наслоения. В случаях значительного скопления гноя под надкостницей периостальные наслоения отстоят от поверхности кости на 2—3 мм.
Костная деструкция может ограничиться этим небольшим участком, и вскоре на ее фоне начинают развиваться репаратив-ные процессы, которые на рентгенограммах проявляются уменьшением интенсивности участка разрежения и появлением очаговых уплотнений в его структуре. Полоска периостальных наслоений становится более узкой и постепенно приближается к поверхности кости, а затем сливается с ней. Весь этот процесс затягивается на 3—4 нед. Он свидетельствует о затихании заболевания. Описанная рентгенологическая картина и ее динамика соответствуют ограниченной форме острого остеомиелита нижней челюсти и наблюдается относительно редко.
При рентгенологических исследованиях выявляется, что в течение 3—4 нед деструкция челюсти нарастает. В патологический процесс, как правило, вовлекается значительная часть тела, а нередко ветвь и отростки. Вместе с тем, помимо нарастания деструкции, появляется и развивается продуктивная реакция в виде периостального и эндостального костесозидания. Все это ведет к утолщению кости, уплотнению ее структуры и постепенному исчезновению участков деструкции. Спустя какое-то время, чаще через 4—6 мес, избыточные периостальные и эндостальные наслоения начинают рассасываться, и кость приобретает обычные форму и структуру.
137
Патоморфологическая картина такого распространенного поражения костных структур челюсти может быть представлена серозно-гнойным или гнойно-некротическим воспалением. В первом случае прогноз заболевания более благоприятен, и при своевременном проведении адекватного лечения можно рассчитывать на быструю ликвидацию воспалительных явлений без каких-либо серьезных последствий. При гнойно-некротическом воспалении наблюдается остеонекроз с формированием секвестров, в связи с чем выздоровление затягивается. Именно эту форму заболевания многие авторы отождествляют с понятием остеомиелита [Васильев, 1972, Григорьян, 1973 и др.]. С позиций ретроспективного анализа заболевания такое выделение двух форм воспалительного процесса в челюсти, возможно, оправдано, но в клинической практике диагноз необходимо ставить как можно раньше для своевременного начала адекватной терапии.
Дифференцировать серозно-гнойное воспаление в челюсти от гнойно-некротического на ранних стадиях заболевания — задача весьма сложная. Поэтому мы считаем, что любой распространенный гнойный инфекционно-воспалительный процесс в челюсти, независимо от его патоморфологической характеристики, следует трактовать как остеомиелит. При постановке такого диагноза врач обязан принять срочные меры к госпитализации больного для проведения интенсивной терапии и неотложного оперативного вмешательства. Если под влиянием проводимого лечения состояние больного улучшается, воспалительные явления стихают, формирования секвестров не наблюдается, то диагноз «одонтогенный остеомиелит» остается. Если же в клинико-рентгенологической картине заболевания появляются признаки остеонекроза с формированием секвестров, то диагноз заболевания уточняется с добавлением прилагательного «деструктивный», т.е. процесс трактуется как одонтогенный деструктивный остеомиелит. Данные характеристики остеомиелита отрабатывались нами совместно с профессором М.М. Соловьевым.
Т.К. Супиев [1990] отмечает, что у детей младших возрастных групп инфекционно-воспалительный процесс чаще распространяется в верхнечелюстную пазуху, орбиту, черепную ямку, тогда как у взрослых — на шею, в область средостения.
Тяжелые формы одонтогенного деструктивного остеомиелита челюстей встречаются чаще у детей дошкольного возраста, что связано с незавершенностью формирования иммунитета,
138
быстрой истощаемостью адаптационных резервов и развитием вторичной иммунной недостаточности.
По данным Т.К. Супиева [1990], боль в области «причинного» зуба отмечали только 15,8 % детей. Не у всех детей выявлялись и такие симптомы, как повышение температуры — 84,5 %, лимфоцитоз — 29,6 %.
Исходом гнойно-некротического воспаления является частичное рассасывание и отторжение (секвестрация) некротизированных тканей с последующим замещением дефекта органотопическим регенератом или соединительнотканным рубцом. При развитии гнойно-некротического воспаления в мягких тканях (при гнилостно-некротических флегмонах) процесс секвестрации погибших тканей занимает 2—3 нед. При гнойно-некротическом воспалении верхней челюсти у взрослых больных со средним уровнем иммунологической реактивности продолжительность процесса секвестрации составляет в среднем 4—5 нед, а при деструктивном остеомиелите нижней челюсти для этого потребуется 6—8 нед. Если продолжительность периода формирования секвестров превышает указанные сроки или после наступившего клинического выздоровления возникает обострение воспалительного процесса, то можно говорить о наличии у больного хронического остеомиелита.
Лечение острого одонтогенного остеомиелита базируется на принципах неотложной хирургии. Больные должны быть госпитализированы. Сразу при поступлении больного проводят санацию (удаление) первичного очага инфекции и дренирование околочелюстных мягких тканей после вскрытия абсцессов или флегмон. Особенность вмешательств на мягких тканях заключается в обязательном скелетировании кости со стороны полости рта или снаружи, иногда с двух сторон, с созданием котрапертуры в последнем случае. Больным проводят дезинтоксикационную противовоспалительную терапию. В тяжелых случаях переливают плазму, кровь, вводят гамма-глобулин, антистафилококковый анатоксин. Курсы лечения варьируют и повторяют с небольшими перерывами. Активно используют физиотерапевтические процедуры (УВЧ, УФО, лазерная терапию).
Причины развития тяжелых форм острого остеомиелита — несвоевременное удаление одонтогенного очага инфекции и отсутствие других ранних хирургических вмешательств, нерациональная терапия больных в поликлиниках.
Мерой профилактики заболевания могут служить ранняя диагностика и своевременная неотложная терапия.
139
Хронический остеомиелит
Хронический остеомиелит — гнойное или пролиферативное воспаление костной ткани, характеризующееся образованием секвестров или отсутствием тенденции к выздоровлению и нарастанием резорбтивных и продуктивных изменений в кости и периосте спустя 2—3 мес от начала острого процесса.
Ряд авторов, рассматривая острый и хронический остеомиелиты как стадии развития остеомиелита, выделяют подострый период заболевания.
Острая стадия продолжается в течение 3—4 нед и сменяется кратковременной подострой [Шаргородский, 1976].
Хронический остеомиелит характеризуется наличием секвестров, выявляемых к концу 3—4-й недели, их отторжением и формированием свищей (рис. 40).
По мнению некоторых авторов, даже при выраженной деструкции костной ткани необоснованно во всех случаях рассматривать остеомиелит как хронический. Одонтогенный остеомиелит челюстей, при котором формирование костных секвестров происходит активно и завершается к 4—5-й неделям в области верхней челюсти и альвеолярной части нижней челюсти, нельзя считать хроническим остеомиелитом [Соловьев и др., 1979].
Наши наблюдения над детьми, поступившими в клинику на ранних стадиях заболевания, а также ретроспективный анализ клинико-рентгенологических данных больных с хроническим остеомиелитом нижней челюсти позволил выделить подострую стадию заболевания. Она наступает после стихания выраженных воспалительных явлений, чаще спустя 10—14 дней от начала заболевания, и характеризуется улучшением состояния и самочувствия больного, снижением температуры до субфебрильной, уменьшением воспалительных проявлений в очаге воспаления. Рентгенологически в этой стадии отмечают нарастание деструктивных процессов в кости, а лабораторные показатели, имея тенденцию к нормализации, отражают наличие острого воспалительного процесса в организме. Подострая стадия длится до 3—6 нед, и продолжительность ее определяется различными факторами, немаловажная роль среди которых принадлежит характеру проводимой терапии.
Диагноз хронического деструктивного остеомиелита формулируют на основании клинических, рентгенологических и лабо-
140
|
|
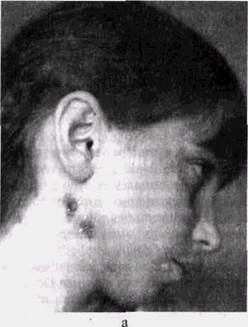
Рис. 40. Хронический остеомиелит:
а — множественные свищи у девочки 12 лет;
б — удаленные во время операции участок кожи с устьями свищей, свищевой ход и секвестры, являющиеся причиной свищей.
раторных данных. Хроническая стадия заболевания характеризуется удовлетворительным самочувствием больных, нормальной или субфибрильной температурой, свищами, секвестрами, умеренной лейкопенией на фоне незначительного повышения эозинофилов и снижения моноцитов, нормализацией показателей белкового состава крови.
141
Данные признаки на фоне проводимого лечения отмечают не ранее чем через 3—6 нед от начала заболевания. Этому предшествует подострая стадия заболевания, и проведение рационального и полноценного лечения в этот период может предотвратить переход процесса в хроническую стадию.
Отсутствие эффекта в лечении острого остеомиелита в течении 2—3 курсов интенсивной терапии, что занимает в среднем около 1—1,5 мес, дает основание поставить диагноз хронического остеомиелита.
Хроническим одонтогенным остеомиелитом челюстей болеют чаще дети в возрасте 3—12 лет, что соответствует периоду прорезывания, смены и выпадения зубов, активному росту челюстей. Пик заболеваемости приходится на 5 лет. Наиболее часто «входными воротами» инфекции становятся разрушенные молочные моляры и первый постоянный моляр. Характерно, что у подавляющего большинства больных полость рта не санирована.
Нижняя челюсть у детей поражается одонтогенным остеомиелитом значительно чаще, чем верхняя. Острый одонтогенный остеомиелит верхней челюсти значительно реже приобретает хроническое течение, по сравнению с процессами в нижней челюсти, поскольку анатомо-физиологические особенности ее строения способствуют быстрому прорыву гнойников и купированию остеомиелитического процесса.
К причинами, способствующим переходу острого процесса в хронический, относятся несвоевременное удаление зуба — источника инфекции, хирургическая помощь не в полном объеме, нерациональное лечение зубов, позднее определение возбудителя и его чувствительности к антибиотикам, запоздалое обращение родителей за помощью.
Специфическим для детей являются инфицирование и гибель зачатка постоянного зуба. Этот зачаток становится, по сути, секвестром. Но часто на это не обращают внимания, заболевание длится годами, абсцессы и флегмоны периодически вскрывают, но излечения не достигают.
Хронический деструктивный остеомиелит не представляет трудностей в диагностике. Неправильные диагнозы составляют около 11%.
Ведущим возбудителем при данном заболевании является золотистый стафилококк, выделяемый, по нашим данным, в 82,8 % случаев. Наибольшая чувствительность отмечается к следующим
142
антибиотикам: фузидин (86,5 %), кефзол (84,6 %), линкомицин (72,4 %), гентамицин (69,7 %) Чувствительность к пенициллину составила лишь 1,3 %. Среди других возбудителей встречаются кишечная палочка, протей, синегнойная палочка, микроскопические грибы и т.д.
Деструктивная форма хронического одонтогенного остеомиелита челюстей развивается, как правило, из предшествующего острого процесса. Клиническую картину хронического остеомиелита определяют локализация, характер и распространенность процесса. Наиболее часто у детей наблюдают диффузный характер течения процесса с распространением его на несколько отделов челюстей, гибелью значительных участков кости и зачатков постоянных зубов. Такое течение процесса более характерно для детей в возрасте 3—7 лет. В ряде случаев отмечают более благоприятное течение заболевания, когда процесс не имеет тенденции к распространению, локализуется в пределах одного-двух отделов челюсти, чаще в области тела и подбородка. Такое течение хронического одонтогенного остеомиелита характерно и для локализации процесса на верхней челюсти.
Самочувствие детей с хроническим деструктивным остеомиелитом челюстей удовлетворительное. Выявляются признаки хронической интоксикации: бледность кожных покровов, снижение аппетита, нарушение сна, вялость и апатичность.
Для хронического деструктивного процесса характерно наличие свищей (наружных и внутри полости рта), чаще единичных, хотя нередко и множественных. Отделяемое свищей — гнойное. Из устья свищей выбухают сочные грануляции. Иногда свищи отсутствуют. При хроническом остеомиелите верхней челюсти отмечают свищи только в полости рта, которые локализуются в области альвеолярного отростка и по переходной складке.
Нередко наблюдается подвижность интактных зубов, располагающихся в очаге воспаления. В связи с воспалительной инфильтрацией мягких тканей, окружающих челюсть, может быть затруднено открывание рта.
Процесс склонен к обострениям, при которых дети жалуются на боль в области челюсти, появление припухлости. Возникают свищи, тризм. Иногда в окружающих тканях образуются абсцессы и флегмоны. Регионарные лимфоузлы умеренно увеличены в стадии ремиссии, при обострении процесса — резко увеличены, болезненны при пальпации, менее подвижны.
143
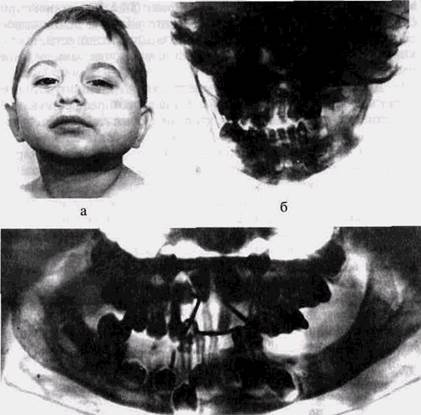
Рис. 43. Хронический остеомиелит нижней челюсти у девочки 3 лет:
а — внешний вид, давность заболевания 6 мес;
б — обзорная рентгенограмма нижней челюсти. Секвестр ветви и мыщелкового отростка;
в — ортопантомограмма через 1 год после операции секвестрэктомии. Частичное восстановление мыщелкового отростка за счет регенерации.
Возможны гибель значительных участков кости и повреждение зон активного роста челюсти: у трети больных отмечают секвестрацию и патологические переломы мыщелкового отростка, которые в дальнейшем приводят к деформации зубочелюстной системы (рис. 41, 42, вклейка). Данные осложнения наблюдаются
144
в большинстве случаев в возрасте до 7 лет.
Первые рентгенологические признаки изменения внутрикос-тной структуры появляются на 7—10-й день от начала заболевания. Отмечают истончение, нечеткость коркового слоя по нижнему краю тела, угла и задней поверхности ветви. Характерна мелкоочаговая деструкция. В течение 3—4-й недели деструктивный процесс нарастает по интенсивности и протяженности, приобретая диффузный характер. Начальные признаки некротизации костной ткани рентгенологически определяются на 3—4-й неделе. К 4—6-й неделе формируются секвестры, чаще в области коркового слоя нижнего края тела, угла и задненаружной поверхности ветви.
В деструкцию, нарастающую по продолжении, вовлекаются кортикальные пластинки нескольких зачатков зубов. Формирование тотального секвестра (мыщелкового отростка с частью ветви) и патологический перелом кости выявляют уже в начале 2-го месяца (рис. 43).
Рентгенодиагностика секвестра основывается на выявлении участка интенсивного уплотнения кости, окруженного со всех сторон зоной разрежения. Ширина этой зоны 4—5 мм и более. На этом же уровне по поверхности кости выявляют массивные пе-риостальные наслоения, охватывающие омертвевший участок кости со всех сторон и создающие секвестральную коробку. Выраженность и плотность периостальных наслоений зависят от давности процесса (рис. 44).
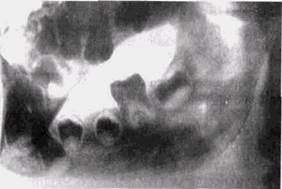
Рис. 44. Остеомиелит в период ре\1иссии у пациента 8 лет (боковая рентгенограмма ниженей челюсти). Умеренная резорбция, восстановление костной ткани, слоистые периостальные напластования по нижнему краю челюсти.
145
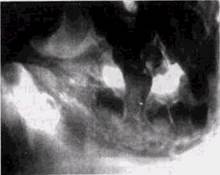
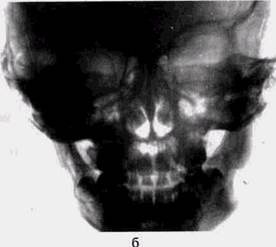
Рис. 45. Хронический остеомиелит:
а — боковая рентгенограмма нижней челюсти пациента 8 лет. Множественные мелкие секвестры. Периостальная реакция;
б — обзорная рентгенограмма нижней челюсти пациента 5 лет. Небольшой секвестр в области ветви окружен массивными реактивными напластованиями.
При патологическом переломе мыщелкового отростка линия перелома проходит в области основания мыщелкового отростка, значительно реже — на уровне шейки челюсти. Рентгенологически патологический перелом характеризуется наличием по-
146
лосы разрежения, которое дифференцируется на всем протяжении типичным смещением отростка вниз, кпереди и кнутри с образованием угловой деформации по заднему краю ветви. В фазе развившейся консолидации обнаруживают умеренные периосталь-ные наслоения (рис. 45).
Диагноз патологического перелома мыщелкового отростка требует тщательной дифференциальной диагностики с тотальным секвестром, так как из этого вытекает правильная тактика лечения больного. Рентгенологические симптомы, позволяющие отличить патологический перелом от тотального секвестра, представлены в табл. 2.
Таблица 2
Дата добавления: 2018-10-27; просмотров: 170; Мы поможем в написании вашей работы! |

Мы поможем в написании ваших работ!