Неврома Мортона (невралгия Мортона)
Введение.
Заболевания периферической нервной системы являются на сегодняшний день социально значимой проблемой. Туннельные невропатии — поражения периферической нервной системы, встречаются очень часто. Они составляют до 50 % всех заболеваний периферических нервов и занимают 2-е место в структуре всей инвалидности.
Под туннельным синдромом принято понимать комплекс чувствительных, двигательных и трофических нарушений, обусловленных сдавлением, ущемлением нерва в узких анатомических пространствах (анатомических туннелях). Стенки туннеля — естественные анатомические структуры (кости, сухожилия, мышцы), в норме через туннель свободно проходят периферические нервы и сосуды.
Патогенез туннельных невропатий
Туннельные невропатии, относящиеся по классификации к мононевропатиям, часто наблюдаются на фоне:
· эндокринных заболеваний (сахарный диабет, гипотиреоз, акромегалия),
· заболеваний суставов (подагра, деформирующий остеоартроз, ревматоидный артрит),
· объемных образований самих нервов (шваннома, неврома),
· паранеопластических полиневропатий (саркома, липома),
· депозитарных невропатий (амилоидоз),
· при наследственной склонности к параличам от сдавления,
· при некоторых физиологических изменениях гормонального статуса (беременность, лактация, климакс), приеме пероральных контрацептивов.
Туннельные невропатии могут возникать и у здоровых людей, чему способствуют профессиональные микротравмы, например при строительных или сельскохозяйственных работах, а также при воздействии вибрации и других микротравмирующих факторов.
|
|
|
К нарушению функции периферического нерва могут приводить: механическая травматизация, ишемия (которая может быть первичной или возникать вслед за компрессией или одновременно с ней), венозный застой, отек тканей в «ловушечном пункте».
Известны семейные формы туннельных невропатий, обусловленные, по-видимому, как избыточным анатомическим сужением тех или иных каналов, так и наследуемыми аномалиями (дополнительные мышцы и сухожилия, рудиментарные костные шпоры и фиброзные тяжи).
50 % подобных больных имеют сочетанное поражение нервных стволов на дистальном и проксимальном уровне, что способствует возникновению туннельных невропатий и обозначается как синдром двойного аксоплазматического сдавления (double crush syndrome). Аксоплазматическое сдавление может быть не только двойным, но и тройным, и даже более. Именно поэтому уместнее употреблять термин «множественное аксоплазматическое сдавление» — МАС-синдром.
Выявление МАС-синдрома позволяет снизить гипердиагностику спондилогенных радикулопатий и избежать необоснованных нейрохирургических вмешательств на позвоночнике. Локализация нарушений чувствительности при всей топографической типичности весьма варьирует у разных пациентов вследствие преморбидных вариантов сенсорной иннервации кожи, существования зон перекрытия смежными нервами, а также нередкой асимметричности компрессии нервного ствола. То же самое можно сказать и о мышечной слабости, которая нередко носит анталгический, а иногда и психогенный характер. В силу труднодиагностируемых объективных признаков повреждения нерва традиционное неврологическое исследование должно быть дополнено специальными клиническими тестами, провоцирующими парестезии и боли, направленными на поиск места компрессии.
|
|
|
Синдром грушевидной мышцы.

Синдром грушевидной мышцы - это болевой синдром, который локализуется в ягодичной области с возможной отдачей (иррадиацией) в верхнюю часть бедра, голени и паховую область.
Синдром грушевидной мышцы встречается не менее чем у 50% больных дискогенным пояснично-крестцовым радикулитом. Рефлекторное напряжение в мышце и нейро-трофические процессы в ней вызваны, как правило, раздражением не пятого поясничного, а первого крестцового корешка. Если пациенту поставлен данный диагноз, предположение о наличии синдрома грушевидной мышцы может возникнуть при наличии упорных болей по ходу седалищного нерва, не уменьшающихся при медикаментозном лечении. Гораздо труднее определить наличие данного синдрома, если имеются только болевые ощущения в области ягодицы, носящие ограниченный характер и связанные с определенными положениями (перемещениями) таза или при ходьбе.
|
|
|
Этиология. Синдром грушевидной мышцы знаком врачам общей практики давно, он может быть и осложнением поясничного остеохондроза, и симптомом заболеваний органов малого таза, и следствием перегрузки грушевидной мышцы, мышц и связок пояса нижних конечностей.
Первичное поражение грушевидной мышцы наблюдается при миофасциальном болевом синдроме; непосредственными причинами его возникновения могут быть:
1) растяжение;
2) переохлаждение;
3) перетренированность мышцы;
4) травма пояснично - крестцовой и ягодичных областей;
5) неудачная иньекция лекарственных средств в область грушевидной мышцы;
6) оссифицирующий миозит;
7) длительное пребывание в анталгической позе.
Вторичный синдром грушевидной мышцы может возникнуть при:
1) заболеваниях крестцово-подвздошного сочленения;
2) заболеваниях малого таза, в частности при гинекологических болезнях.
|
|
|
При вертеброгенной патологии может возникнуть рефлекторный спазм мышцы. Синдром грушевидной мышцы, который развивается по этой схеме (не корешковый), с мышечно-тоническими проявлениями является самым частым вариантом поясничных и бедренных болей. Патологическое напряжение грушевидной мышцы в виде спазма наблюдаются при дискогенных радикулопатиях с поражением спинномозговых корешков. В этих случаях будет клиническое сочетание как корешковых так и рефлекторных механизмов с возникновением неврологических проявлений вертеброгенной патологии.
Итак, стало понятно, что причины синдрома грушевидной мышцы могут быть как вертеброгенными, так и невертеброгенными.
К возможным вертеброгенным причинам относится:
1) радикулопатия L1 - S1 корешков;
2) опухоли позвоночника и спинномозговых корешков;
3) травмы позвоночника и спинномозговых корешков;
4) поясничный стеноз.
Невертебральныее причины:
1) миофасциальный болевой синдром
2) отражённые боли при заболеваниях внутренних органов
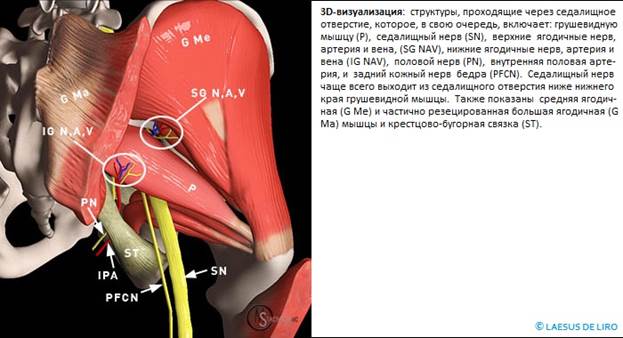
Топографическая анатомия и биомеханика. Грушевидная мышца (лат. - m. piriformis) представляет собою плоский равнобедренный треугольник. В его основании мышца берет начало от передней поверхности крестцовой кости латеральнее второго-четвертого крестцовых отверстий. Она дополняется волокнами, начинающимися в большой седалищной вырезке подвздошной кости, а иногда и от крестцово-остистой связки. Начинаясь в области капсулы крестцово-подвздошного сочленения, она является единственной мышцей, соединяющей этот сустав. Мышца конвергирует и направляется кнаружи. Далее ее пучки выходят из малого таза через большое седалищное отверстие, переходят в узкое и короткое сухожилие, прикрепляющееся к медиальной поверхности большого вертела бедра. Здесь имеется слизистая сумка. Мышца не занимает всё седалищное отверстие, а образует верхнюю и нижнюю щель. Верхнюю щель занимает верхняя ягодичная артерия и нерв. В нижней щели проходит седалищный нерв и нижняя ягодичная артерия. Грушевидная мышца иннервируется ветвями крестцового сплетения, из S1 и S2 спинномозговых корешков. Кровоснабжение идёт из верхней и нижней ягодичных артерий.
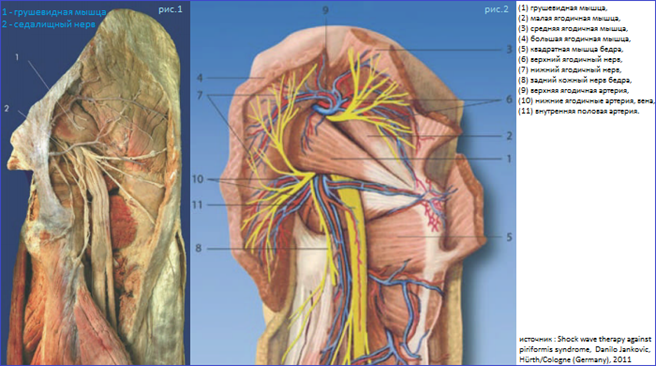
Функция грушевидной мышцы заключается в отведении бедра и ротации его кнаружи. Одновременно она разгибает и отводит бедро, а при резкой флексорно-абдукционной позе вращает его. Мышца участвует в «приякоривании» головки бедра аналогично функции надостной мышцы в отношении головки плечевой кости. Она препятствует быстрой внутренней ротации бедра в первой стадии ходьбы и бега. Она создает косое усилие крестцу, за счет нижней ее части обеспечивается «стригущее» усилие крестцово-подвздошному сочленению - тянет свою сторону основания крестца вперед, а вершину назад. Мышца способствует антинутации (качанию) крестца. Если нутирующие мышцы тянут его вперед, вклинивают вперед крестец, грушевидная тянет ее нижние отделы назад в стороны задних отделов безымянных костей.
При контрактуре грушевидной мышцы легкому растяжению подвергаются ее антагонисты - аддукторы бедра. Они, однако, одновременно и вращают бедро кнаружи, являясь в этом отношении синергистом грушевидной мышцы. Средняя ягодичная мышца частично вращает бедро внутрь, она и отводит бедро, тоже не являясь полным антагонистом грушевидной мышцы. Таким образом, относительно функции отведения бедра агонистами грушевидной являются все ягодичные мышцы, а антагонистами все аддукторы. Вращательные движения осуществляются более сложными комплексами мышц.
В 90% случаев ствол седалищного нерва выходит из полости таза в ягодичную область под грушевидной мышцей. В 10% случаев седалищный нерв прободает грушевидную мышцу при переходе в ягодичную область. Предпосылкой к компрессии седалищного нерва является индурация грушевидной мышцы при ее асептическом воспалении. Измененная грушевидная мышца может сдавливать не только седалищный нерв, но и другие ветви второго-четвертого крестцовых нервов - половой нерв, задний кожный нерв бедра, нижний ягодичный нерв.
Таким образом, при синдроме грушевидной мышцы возможно:
1) сдавление седалищного нерва между измененной грушевидной мышцей и крестцово-остистой связкой;
2) сдавление седалищного нерва измененной грушевидной мышцей при прохождении нерва через саму мышцу (вариант развития седалищного нерва);
3) сдавление ветвей второго-четвертого крестцовых нервов - полового нерва, заднего кожного нерва бедра, нижнего ягодичного нерва.

Клиника.
Клиническая картина синдрома грушевидной мышцы состоит из: [1] локальных симптомов, [2] симптомов сдавления седалищного нерва, [3] симптомов сдавления нижней ягодичной артерии и сосудов самого седалищного нерва.
локальные симптомы
1) ноющая, тянущая, «мозжащая» боль в ягодице, крестцово-подвздошном и тазобедренном суставах, которая усиливается при ходьбе, в положение стоя, при приведении бедра, а также в полуприседе на корточках;
2) боль несколько стихает в положении лежа и сидя с разведенными ногами;
3) при хорошем расслаблении большой ягодичной мышцы под ней прощупывается плотная и болезненная при натяжении (симптом Бонне - Бобровниковой) грушевидная мышца;
4) при перкуссии в точке грушевидной мышцы появляется боль на задней поверхности ноги - симптом Виленкина;
5) выявляется болезненность седалищной ости: на неё натыкается ощупывающий палец, интенсивно скользящий медиально вверх от седалищного бугра;
6) нередко тоническое напряжение грушевидной мышцы сочетается с подобным состоянием других мышц тазового дна – копчиковой, внутренней запирательной, леватора ануса и др. в таких случаях говорят о синдроме тазового дна.
NB ! при синдроме грушевидной мышцы почти всегда есть легкие сфинктерные нарушения: небольшая пауза перед началом мочеиспускания
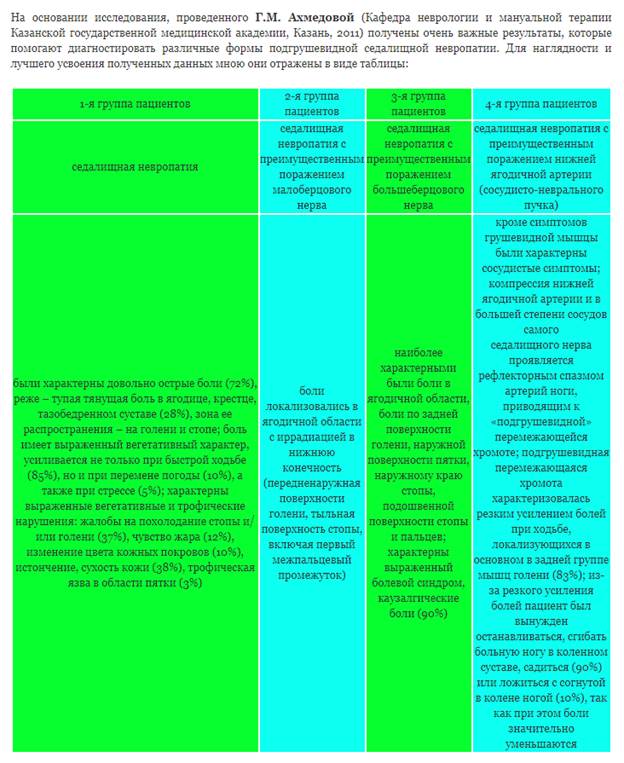
симптомы сдавления сосудов и седалищного нерва в подгрушевидном пространстве:
1) боли при компрессии седалищного нерва носят тупой, «мозжащий» характер с выраженной вегетативной окраской (ощущения зябкости, жжения, одеревенения);
2) иррадиация боли по всей ноге или преимущественно по зоне иннервации большеберцового и малоберцового нервов;
3) провоцирующими факторами являются тепло, перемена погоды, стрессовые ситуации;
4) иногда снижаются ахиллов рефлекс, поверхностная чувствительность;
5) при преимущественном вовлечении волокон, из которых формируется большеберцовый нерв, боль локализуется в задней группе мышц голени - в них появляются боли при ходьбе, при пробе Ласега; пальпаторно отмечается болезненность в камбаловидной и икроножной мышцах;
симптомы сдавления нижней ягодичной артерии и сосудов самого седалищного нерва:
6) резкий переходящий спазмом сосудов ноги, приводящий к перемежающейся хромоте - пациент вынужден при ходьбе останавливаться, садиться или ложиться; кожа ноги при этом бледнеет; после отдыха больной может продолжать ходьбу, но вскоре у него повторяется тот же приступ.
NB ! Важным диагностическим тестом подтвердающим ведущую роль в формировании клинической картины грушевиной мышцы - является ее инфильтрация (грушевидной мышцы) новокаином с оценкой возникающих при этом положительных сдвигов.
Распознать синдром грушевидной мышцы помогают определенные мануальные тесты:
1) болезненность при пальпации верхневнутренней области большого вертела бедренной кости (место прикрепления грушевидной мышцы);
2) болезненность при пальпации нижнего отдела крестцово-подвздошного сочленения - проекция места прикрепления грушевидной мышцы;
3) воспроизведение боли при пассивном приведение бедра с одновременной ротацией его внутрь (симптом Бонне - Бобровниковой);
4) тест на исследование крестцово-остистой связки, позволяющий одновременно диагностировать состояние крестцово-остистой и подвздошно-крестцовой связок;
5) поколачивание по ягодице (с больной стороны) - при этом возникает боль, распространяющаяся по задней поверхности бедра;
6) симптом Гроссмана - при ударе молоточком или сложенными пальцами по нижнепоясничным или верхнекрестцовым остистым отросткам происходит сокращение ягодичных мышц.
Диагностика.
Одним из самым достоверных методов диагностики синдрома грушевидной мышцы считается трансректальная пальпация грушевидной мышцы, определяемая в виде упругого, резко болезненного тяжа. Возможна также пальпация грушевидной мышцы через большую ягодичную мышцу, в положении больного "лежа на боку".
Важным диагностическим тестом является инфильтрация грушевидной мышцы новокаином с оценкой возникающих при этом положительных сдвигов. Окончательный диагноз может быть установлен при улучшении клинических признаков в результате постизометрической релаксации грушевидной мышцы.
Сложность инструментальной диагностики этого синдрома обусловлена несколькими причинами:
1) во-первых, грушевидная мышца залегает так глубоко, что непосредственно исследование ее, например, при помощи миографии, проблематично; ультразвуковое сканирование мышцы в В-режиме затруднено из-за неоднородности кишечного содержимого над ней;
2) во-вторых, при синдроме грушевидной мышцы нет непосредственного страдания сосудов крупного и среднего калибра, для исследования которых обычно применяется ультразвуковая доплерография.
NB! Описано множество диагностических тестов и симптомов синдрома грушевидной мышцы (СГМ), таких, как: симптом Гроссмана (ипсилатеральное сокращение ягодичных мышц при ударе молоточком по поясничным позвонкам или по средней линии крестца); симптом Бонне-Бобровниковой (усиление боли в ягодичной области при приведении бедра в сочетании с внутренней ротацией; симптом Виленкина (усиление боли при перкуссии в центре пораженной ягодицы); болезненность области крестцово-подвздошного сочленения и большого вертела бедра и др. Но их специфичность на сегодняшний день остается открытой; похожие симптомокомплексы выявляются и при ишиалгиях иной природы, в т.ч. при корешковых синдромах. Однако проба Бонне-Бобровниковой обладает высокой специфичностью - 81%, - для диагностики СГМ).
Диагностически значимым критерием СГМ является сочетание [1] боли в ягодице, усугубляемое сидением с болезненностью при любых маневрах, увеличивающих мышечное напряжение грушевидной мышцы и [2] ограничение сгибания выпрямленной ноги в тазобедренном суставе. Патогномоничным признаком СГМ можно считать выявление болезненной и спазмированной грушевидной мышцы бимануальной пальпаций per rectum и положительный эффект от введения анестетиков в грушевидную мышцу.
Принципы терапии.
Поскольку болезненное натяжение грушевидной мышцы чаще всего связано с ирритацией первого крестцового корешка, целесообразно поочередно проводить новокаиновую блокаду этого корешка и новокаинизацию грушевидной мышцы.
Пытаясь расслабить грушевидную мышцу, необходимо предварительно пользоваться блокадами, расслабляющим массажем ягодичной мускулатуры при одновременной интенсивной обработке аддукторов.
Блокада грушевидной мышцы. Точку инфильтрации грушевидной мышцы находят следующим образом. Помечают большой вертел бедра, верхнюю заднюю ость подвздошной кости и седалищный бугор, Соединяют эти точки и от верхней задней ости на основание этого треугольника проводят биссектрису. Искомая точка расположена на границе нижней и средней части этой биссектрисы. Сюда вводят иглу вертикально на глубину 6 - 8 см и инфильтрируют мышцу 0,5% раствором новокаина в количестве не менее 10 мл.

Гимнастические упражнения, которые рекомендуются для расслабления грушевидной мышцы и активации ее антагонистов, могут проводиться в следующем порядке. В положении на спине с полусогнутыми ногами, опирающимися подошвами о кушетку, больной производит плавные движения соединения и разведения колен. Затем, соединив полусогнутые ноги, больной энергично толкает одним коленом другое в течение 3-5 с. Следующее упражнение - "люлька", выполняется по возможности без помощи рук при активном сгибании бедер. Затем в положении сидя широко расставляют подошвы, соединяют колени и, опираясь о кушетку ладонью вытянутой руки, начинают вставать с кушетки. К моменту, когда ладонь отрывается от кушетки, подают другую руку инструктору, помогающему завершить выпрямление тела. К этому моменту соединенные колени свободно разъединяют. Когда состояние улучшается, на этапе регрессирования и в период ремиссии, рекомендуется часто (но не подолгу) сидеть в положении "нога на ногу".
Неврома Мортона (невралгия Мортона)
· Aug. 2nd, 2016 at 11:46 PM
 Неврома Мортона (или невралгия Мортона) - редко встречающееся заболевание, связанное с ненормальной функцией стопы, при котором кости плюсны сдавливают нерв, проходящий между головками плюсневых костей.
Неврома Мортона (или невралгия Мортона) - редко встречающееся заболевание, связанное с ненормальной функцией стопы, при котором кости плюсны сдавливают нерв, проходящий между головками плюсневых костей.
Большинство пациентов с поперечным или продольным плоскостопием, а также с Hallux valgus, предъявляют жалобы на боли в переднем отделе стопы, усиливающиеся при ношении обуви. Нередко боли усиливаются по ночам, носят жгучий, пульсирующий характер и иррадиируют в пальцы стопы. Их причиной является неврома Мортона.
В специальной литературе известны две нозологические формы, связанные с именем Мортона и относящиеся к стопе:
первая – стопа Мортона, или синдром недостаточности первой метатарзальной кости, при котором второй палец длиннее, чем первый, что является вариантом нормы, но создает условия для формирования молоткообразного второго пальца;
вторая – болезнь Мортона, описана Th.G. Morton (в 1876 г.) и имеет синонимы: метатарзалгия Мортона, подошвенная межпальцевая неврома, межплюсневая неврома, неврома стопы, но термин «неврома Мортона» полностью отражает суть заболевания и обеспечивает взаимопонимание профессионалов.
► Анализ гистологического исследования невром (Мортона) выявил следующие её особеннсти: неврома часто является результатом травмы нерва (травмы стопы), но может быть результатом и/или ишемического и/или воспалительного поражения нерва (стопы); гистологически она состоит из скоплений колб роста, спиралей Перрикончито и осевых цилиндров, имеющих различное направление и положение, по своему виду местами напоминающими пластинчатые тельца Фатера-Пачини, а местами – тельца Мейсснера; вокруг нервных элементов отмечается большое количество соединительной ткани эндопериневрия; часто обнаруживаются воспалительные инфильтраты, явления эндартериита сосудов нерва, сращение эпиневральной соединительной ткани с окружающими мышцами, прилежащей костью; при этом, если в центральной части часто преобладают воспалительные изменения, то на периферии более развита соединительная ткань, могут встречаться перерожденные нервные волокна. В зависимости от срока существования и величины невромы признаки нервно-дистрофичского процесса различны.
► С современной точки зрения, неврома Мортона формируется в результате повторяющегося механического давления поперечной межплюсневой связки на анастомоз латерального и медиального плантарного нервов - nn. plantaris lateralis et medialis (ветви большеберцового нерва - n. tibialis) во втором или третьем (или четвертом) межплюсневом пространстве (промежутке) Одновременно на обеих стопах неврома Мортона встречается очень редко. Предполагается следующий механизм формирования невром: повторяющееся давление поперечной межплюсневой связки механически травмирует анастомоз латерального и медиального плантарных нервов во втором или третьем межплюсневом пространстве, что приводит к сдавлению стволиков нервов и реактивному перерождению нервных волокон с формированием колб роста и спиралей Перрикончито, а также к разрастанию соединительной ткани эндопериневрия. Постоянная травматизация способствует формированию воспалительных инфильтратов и может приводить к сращению эпиневральной соединительной ткани с окружающими мышцами и прилежащей костью.
► Рассмотрим принципы диагностики и лечения невромы Мортона. Все пациенты с невромой Мортона предъявляют жалобы на боли во втором или третьем межплюсневых пространствах. При клинической пробе со сжатием стопы во фронтальной плоскости боль усиливается, иррадиирует в пальцы, соответствующие иннервации пораженного нерва. Как правило, все пациенты отмечают, что дискомфорт и острые боли (в передней части стопы) появляются или усиливаются после того, как стопа испытывала значительные перегрузки в переднем отделе при ношении обуви (особенно тесной и неудобной, с узким носком и высокими каблуками) при ходьбе, беге, в положении стоя и уменьшаются при снятии обуви. Боль на начальном этапе развития болезни периодически возникающая, «стреляющая», в проекции 2 – 3-го или 3 – 4-го плюснефаланговых суставов. При дальнейшем развитии заболевания возникает стойкая острая жгучая боль (вплоть до потери чувствительности в области плюсны) между головками 2 – 3-й или 3 – 4-й плюсневых костей, иррадиирующая в дистальные отделы 2-го , 3-го или 4-го пальцев. Неврома Мортона может также вызывать чувство онемения, покалывания или судорожного подергивания в переднем отделе стопы. В тяжелых, запущенных случаях боль может возникнуть даже в состоянии покоя. Заболевание проявляется в основном у женщин.
Принципы диагностики. Для визуализации невромы Мортона используют УЗИ и МРТ стопы (см. далее). С целью дифференциальной диагностики (последствия травмы, остеобластокластома и др.) проводят рентгенографию стопы в двух проекциях (под нагрузкой), на которой, как правило, у всех пациентов имеются признаки продольно-поперечного плоскостопия без признаков невромы Мортона. На начальном этапе исследования также возможно проведение спиральной компьютерной томографии (СКТ) с толщиной срезов 0,5 мм с последующей мультипланарной реконструкцией. Диагностическую ценность (но не всегда достаточную) имеет магнитно-резонансная томография (МРТ), которая позволяет визуализировать неврому (Мортона) в виде участков различной интенсивности сигнала, нечетко отграниченных от окружающих тканей. Значительное преимущество в визуализации даёт применение специализированной методики МРТ с подавлением сигнала от жировой ткани, а также применение МРТ с контрастным усилением тканей гадолинеевыми препаратами. МРТ стопы в большинстве случаев позволяет поставить диагноз, но длительность исследования, необходимость использования контрастного агента и высокая стоимость делают данную методику малоприменимой. Ультразвуковое исследование (УЗИ) стопы, как и МРТ, позволяет в том же проценте случаев визуализировать различного размеры образования (в т.ч. невромы), при этом данная методика лишена присущих МРТ недостатков. Поэтому при подозрении на наличие у пациента невромы Мортона целесообразно начинать обследование не с КТ и МРТ, а с УЗИ (стопы). Для проведения УЗИ с целью выявления невромы (Мортона) применяют линейный датчик с несущей частотой 4 Гц. Следует обратить внимание на то, что по данным различных авторов, во всех случаях ложноотрицательных результатов МРТ и СКТ метод УЗИ выявлял неврому. Как правило, средний размер невром составляет в длину 1,2 ± 0,25 см, в ширину – 0,4 ± 0,25 см.
 читайте также статью: Клиническая диагностика метатарзалгии Мортона (на laesus-de-liro.livejournal.com) [читать]
читайте также статью: Клиническая диагностика метатарзалгии Мортона (на laesus-de-liro.livejournal.com) [читать]
Запомните: УЗИ в настоящее время является одним из ведущих методов диагностики состояния мягкотканных структур стопы. Новые ультразвуковые технологии позволяют четко визуализировать такие анатомические структуры, как связки, сухожилия, недоступные для обычного рентгенологического исследования а также периферические нервы. Простота проведения процедуры, неинвазивность, доступность, отсутствие ионизирующего излучения, возможность динамического наблюдения в реальном времени и при этом высокая информативность ультразвукового метода при оценке дистального отдела большеберцового нерва обусловили интерес к применению этого метода.
► Следует обратить внимание на следующее - недостаточная диагностическая ценность КТ и МРТ обусловлена следующими причинами:
1 – неврома является мягкотканым образованием без признаков отложения минералов и, следовательно, не рентгеноконтрастна;
2 – эффективность МРТ также невысокая, поскольку локализация невромы Мортона имеет определенные особенности: неврома распологается продольно, вдоль нерва, что затрудняет её визуализацию.
Принципы лечения. Самопроизвольное излечение в подобных ситуациях наблюдается редко. Как правило консервативное лечение, включающее подбор и ношение индивидуальных стелек-супинаторов, ЛФК, физиотерапию, массаж стоп и голеней, инъекции стероидных препаратов в пораженное межплюсневое пространство, -неэффективно: болевой синдром, как правило сохраняется, а если и ослабевает, то не сильно и на короткое время. Поэтому всем пациентам, рано или поздно, проводят оперативное лечение, заключающееся в ревизии межплюсневого пространства (обычно третьего или второго) с иссечением невромы и/или лигаментотомии межплюсневой связки (с направлением макропрепаратов на гистологическое исследование). В послеоперационном периоде проводят физиотерапию и анталгическую терапию (НПВС, при необходимости – антиконвульсанты). Иммобилизация стопы обычно не применяется; полная нагрузка на ногу разрешается через 3 – 4 недели после купирования болевого синдрома.
Заключение: морфологическим субстратом боли в межплюсневом пространстве на фоне плоскостопия и/или Hallux valgus является неврома Мортона; методом выбора для диагностики невром Мортона является УЗИ (рентгенологическое исследование, СКТ и МРТ имеют ограниченные возможности; при наличии УЗ-картины невромы Мортона показано оперативное лечение; профилактика невромы Мортона не всегда возможна, тем не менее, снизить риск ее образования можно изменив тип обуви (обувь не должна быть узкой, сдавливать стопу, иметь оптимальную высоту каблука), применяя подушечки (ортопедические) в месте сдавливания стопы или ортопедические стельки, в некоторых случаях рекомендуется ношение специальной ортопедической обуви, должна быть своевременная диагностика и коррекция плоскостопия и Hallux valgus.
Литература: 1. статья «Особенности диагностики и лечения пациентов с невромой Мортона» И.А. Пахомов, М.А. Садовой, В.М. Прохоренко, И.А. Кирилова, А.В. Стрыгин; ФГУ «Новосибирский НИИТО Росмедтехнологий» г. Новосибирск; статья опубликована в журнале «Травматология и ортопедия России» №3(49), 2008; 2. статья «Возможности ультразвуковой диагностики невромы Мортона» В.Г. Салтыкова, А.Н. Левин; ФГУ «Центральный институт травматологии и ортопедии им. Н.Н. Приорова Росмедтехнологий», г. Москва. 3. материалы сайта ORTOMED.INFO (неврома Мортона). 4. материалы сайта BIOMEDIS (Плоскостопие и межпальцевая невралгия. Неврома Мортона).
Дата добавления: 2021-06-02; просмотров: 77; Мы поможем в написании вашей работы! |

Мы поможем в написании ваших работ!
