ПОДЖЕЛУДОЧНАЯ ЖЕЛЕЗА, ЕЕ ГОРМОНЫ
Поджелудочная железа — вторая по величине железа пищеварительной системы, ее масса 60-100 г, длина 15-22 см.
Эндокринная активность поджелудочной железы осуществляется островками Лангерганса, которые состоят из разного типа клеток. Примерно 60% островкового аппарата поджелудочной железы составляют β-клетки. Они продуцируют гормон инсулин, который влияет на все виды обмена веществ, но прежде всего снижает уровень глюкозы в плазме крови.
Таблица. Гормоны поджелудочной железы

Инсулин (полипептид) — это первый белок, полученный синтетически вне организма в 1921 г. Бейлисом и Банти.
Инсулин резко повышает проницаемость мембраны мышечных и жировых клеток для глюкозы. Вследствие этого скорость перехода глюкозы внутрь этих клеток увеличивается примерно в 20 раз по сравнению с переходом глюкозы в клетки в отсутствие инсулина. В мышечных клетках инсулин способствует синтезу гликогена из глюкозы, а в жировых клетках — жира. Под влиянием инсулина возрастает проницаемость клеточной мембраны и для аминокислот, из которых в клетках синтезируются белки.
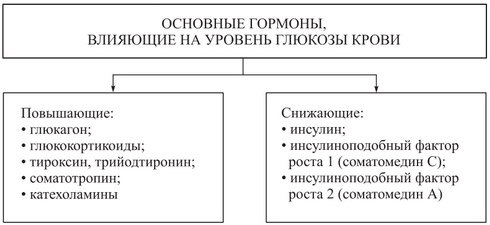
Рис. Основные гормоны, влияющие на уровень глюкозы крови
Второй гормон поджелудочной железы глюкагон — выделяется а-клетками островков (примерно 20%). Глюкагон по химической природе полипептид, а по физиологическому воздействию антагонист инсулина. Глюкагон усиливает распад гликогена в печени и повышает уровень глюкозы в плазме крови. Глюкагон способствует мобилизации жира из жировых депо. Подобно глюкагону действует ряд гормонов: СТГ, глюкокортиконды, адреналин, тироксин.
|
|
|
Таблица. Основные эффекты инсулина и глюкагона
| Вид обмена | Инсулин | Глюкагон |
| Углеводный | Повышает проницаемость клеточных мембран для глюкозы и ее утилизацию (гликолиз) Стимулирует синтез гликогена Угнетает глюконеогенез Снижает уровень глюкозы крови | Стимулирует гликогенолиз и глюконеогенез Оказывает контринсулярное действие Повышает уровень глюкозы крови |
| Белковый | Стимулирует анаболизм | Стимулирует катаболизм |
| Жировой | Угнетает липолиз Уменьшается количество кетоновых тел в крови | Стимулирует липолиз Повышается количество кетоновых тел в крови |
Третий гормон поджелудочной железы - соматостатин выделяется дета-клетками (примерно 1-2%). Соматостатин подавляет освобождение глюкагона и всасывание глюкозы в кишечнике
Гипер- и гипофункция поджелудочной железы
При гипофункции поджелудочной железы возникает сахарный диабет. Он характеризуется целым рядом симптомов, возникновение которых связано с увеличением сахара в крови - гипергликемией. Повышенное содержание глюкозы в крови, а следовательно, и в клубочковом фильтрате приводит к тому, что эпителий почечных канальцев не реабсорбирует глюкозу полностью, поэтому она выделяется с мочой (глюкозурия). Возникает потеря сахара с мочой — сахарное мочеиспускание.
|
|
|
Количество мочи увеличено (полиурия) от 3 до 12, а в редких случаях до 25 л. Это связано с тем, что нереабсорбированная глюкоза повышает осмотическое давление мочи, которое удерживает в ней воду. Вода недостаточно всасывается канальцами, и количество выделяемой почками мочи оказывается увеличенным. Обезвоживание организма вызывает у больных диабетом сильную жажду, что приводит к обильному приему воды (около 10 л). В связи с выведением глюкозы с мочой резко увеличивается расходование белков и жиров в качестве веществ, обеспечивающих энергетический обмен организма.
Ослабление окисления глюкозы приводит к нарушению обмена жиров. Образуются продукты неполного окисления жиров — кетоновые тела, что приводит к сдвигу крови в кислую сторону — ацидозу. Накопление кетоновых тел и ацидоз могут вызвать тяжелое, угрожающее смертью состояние - диабетическую кому, которая протекает с потерей сознания, нарушением дыхания и кровообращения.
|
|
|
Гиперфункция поджелудочной железы — очень редкое заболевание. Избыточное содержание инсулина в крови вызывает резкое снижение сахара в ней - гипогликемию, что может привести к потере сознания - гипогликемическая кома. Это объясняется тем, что ЦНС очень чувствительна к недостатку глюкозы. Введение глюкозы снимает все эти явления.
Регуляция функции поджелудочной железы. Выработка инсулина регулируется механизмом отрицательной обратной связи в зависимости от концентрации глюкозы в плазме крови. Повышенное содержание глюкозы в крови способствует увеличению выработки инсулина; в условиях гипогликемии образование инсулина, наоборот, тормозится. Продукция инсулина может возрастать при стимуляции блуждающего нерва.
ОСЛОЖНЕНИЯ ДИАБЕТА
Почему возникают осложнения при диабете? Потому что вместо крови в сосудах протекает сахарный сироп. В норме в крови у каждого человека находится около 5 г глюкозы, у больного диабетом намного больше. Внутренняя выстилка сосудов – эндотелий - однослойный пласт плоских клеток, выстилающий внутреннюю поверхность кровеносных и лимфатических сосудов, сердечных полостей страдает в первую очередь.
|
|
|
По современным представлениям, эндотелий — не просто барьер или фильтр. Эндотелий — активный эндокринный орган, самый большой в теле, диффузно рассеянный по всем тканям. Эндотелий синтезирует субстанции, важные для контроля свертывания крови, регуляции тонуса и артериального давления, фильтрационной функции почек, сократительной активности сердца, метаболического обеспечения мозга. Контролирует диффузию воды, ионов, продуктов метаболизма. Реагирует на механическое воздействие текущей жидкости, кровяное давление и ответное напряжение, создаваемое мышечным слоем сосуда. Чувствителен к химическим и анатомическим повреждениям, которые могут приводить к повышенной агрегации и адгезии (прилипанию) циркулирующих клеток, развитию тромбоза, оседанию липидных конгломератов.
ДИАБЕТИЧЕСКАЯ РЕТИНОПАТИЯ
Сетчатка – внутренняя оболочка глаза пронизана мельчайшими сосудами, которые страдают от повышенного содержания глюкозы. Диабети́ческаяретинопати́я — одно из наиболее тяжёлых осложнений сахарного диабета - проявление диабетической микроангиопатии, поражающее сосуды сетчатой оболочки глазного яблока, наблюдаемое у 90% пациентов при сахарном диабете. Наиболее часто развивается при длительном течении сахарного диабета, однако своевременное офтальмологическое обследование позволяет выявить развитие ретинопатии на ранней стадии. Нарушение зрения — одно из инвалидизирующих проявлений сахарного диабета. Слепота у пациентов с сахарным диабетом наступает в 25 раз чаще, чем среди лиц, не страдающих этим недугом!
При сахарном диабете гемато-ретинальный барьер, препятствующий проникновению в ткань сетчатки крупных молекул из кровеносных сосудов, становится более проницаемым, что приводит к попаданию в сетчатку нежелательных веществ.
В развитии симптомов отмечается определённая последовательность: вазодилатация → увеличение кровотока → поражение эндотелия → закупорка капилляров → повышение проницаемости → образование артериовенозных шунтов и микроаневризм → неоваскуляризация → кровоизлияния → дегенерация и дезорганизация.
В 1992Kohner E. и Porta M. предложена принятая ВОЗ классификация диабетической ретинопатии, которая в настоящее время является общепринятой]:
Непролиферативнаяретинопатия (диабетическая ретинопатия I) — характеризуется наличием в сетчатой оболочке глаза патологических изменений в виде микроаневризм, кровоизлияний (в виде небольших точек или пятен округлой формы (встречаются и штрихообразные), тёмного цвета, локализованные в центральной зоне глазного дна или по ходу крупных вен в глубоких слоях сетчатки), экссудативных очагов (локализующихся в центральной части глазного дна, жёлтого или белого цвета с чёткими или расплывчатыми границами) и отёка сетчатки. Отёк сетчатки, локализующийся в центральной (макулярной) области или по ходу крупных сосудов — важный элемент непролиферативной диабетической ретинопатии.
Препролиферативнаяретинопатия (диабетическая ретинопатия II) — характеризуется наличием венозных аномалий (чёткообразность, извитость, наличие петель, удвоение и/или выраженные колебания калибра сосудов), большим количеством твёрдых и «ватных» экссудатов, интраретинальными микрососудистыми аномалиями (ИРМА), множеством крупных ретинальных геморрагий.
Пролиферативная ретинопатия (диабетическая ретинопатия III) — характеризуется неоваскуляризацией диска зрительного нерва и/или других отделов сетчатой оболочки глаза, кровоизлияниями в стекловидное тело, образованием фиброзной ткани в области преретинальных кровоизлияний. Новообразованные сосуды весьма тонкие и хрупкие — часто возникают повторные кровоизлияния, способствующие отслойке сетчатки. Новообразованные сосуды радужной оболочки глаза (рубеоз) часто приводят к развитию вторичной (рубеозной) глаукомы.
Начальные стадии поражения характеризуются отсутствием глазных симптомов (снижения остроты зрения, боли и других). Потеря или снижение остроты зрения — поздний симптом, сигнализирующий о далеко зашедшем, необратимом процессе.
Основная причина потери зрения — диабетическая ретинопатия, различные проявления которой выявляются у 80—90% пациентов. По данным академика Ефимова А. С., при офтальмологическом исследовании 5 334 лиц с сахарным диабетом ретинопатия различной степени выраженности выявлена у 55,2% пациентов (I стадия — 17,6%, II стадия — 28,1%, III стадия — у 9,5%). Полная потеря зрения среди всех обследованных составила около 2%.
Дата добавления: 2021-01-20; просмотров: 36; Мы поможем в написании вашей работы! |

Мы поможем в написании ваших работ!
