ПОСТОЯННАЯ ЭКС ПРИ БРАДИКАРДИЯХ 3 страница
Аритмии при постоянной ЭКС. О д-нокамерная ЭКС и аритмии. Аритмии могут возникать при нормальной функции кардиостимулятора и в результате нарушения его функции.
Нормальная функция кардиости мулятора. Ускорение или замедление стимуляционного ритма, а также паузы в стимуляции, с которыми может встретиться врач, осматриваю-
щий больного, зависят от программирования стимулятора, позволяющего варьировать частотой стимуляции от 30 до 120 в 1 мин в зависимости от клинической ситуации. Эти естественные, ожидаемые аритмии не должны вызывать тревогу врача. При ЭКС в режиме demand нередко формируются сливные и псевдосливные желудочковые комплексы. Сливной комплекс является следствием возбуждения желудочков как за счет искусственного стимула, так и вследствие собственной электрической активности миокарда. Форма такого комплекса QRS зависит от преобладания одного из этих импульсов. Псевдосливным комплексом называют спонтанное возбуждение желудочков с наложением стимуляционного спайка (артефакта) на комплекс QRS без изменения его формы.
Возникновение желудочковых та-хиаритмий, включая ФЖ, — наиболее тяжелое осложнение, иногда случающееся у больных острым инфарктом миокарда в первые дни после имплантации электрода и проведения конкурирующей желудочковой стимуляции. Это результат того, что конец электрода попадает на участок эндокарда, подвергшийся некрозу. Надо упомянуть и об escape-capture bigeminy при стимуляции типа demand у больных с СА блокадой или с высокой степенью АВ блокады.
|
|
|
Как видно, в развитии этих аритмий «не повинен» кардиости-м у л я т о р, который продолжает исправно работать в заданном ему режиме. В каждом из таких случаев требуется не замена аппарата, а тщательная оценка условий стимуляции сердца и собственной электрической активности миокарда.
Причиной ошибочного заключения о неисправности кардиостимулятора может быть неучет стимуляционных интервалов и периода рефрактерно-сти аппарата. Один из них — интер вал выскалъзывания: промежуток между моментом «ощущения» электродом биосигнала до гарантированного выхода электрического стимула.
Другой — интервал автоматизма: постоянный отрезок времени между двумя последовательными артефактами. В периоде рефрактерностщ который начинается от момента улавливания биосигнала (например, зубца R) или от выхода стимула, аппарат не способен ни вырабатывать другой стимул, ни воспринимать электрические сигналы сердца. Слишком длинный рефракторный период аппарата может привести к недостаточному ощущению естественных сигналов и к конкуренции с собственной активностью сердца. Слишком короткий рефракторный период способствует повышению чувствительности аппарата и к ненужному его торможению. После окончания рефрактер-ного периода наступает период го товности, на протяжении которого стимулятор вновь приобретает способность улавливать сигналы сердца. Ощущение этих сигналов (потенциалов), как уже упоминалось, отвечает определенным требованиям. Например, зубец R в 2 мВ не будет воспринят, если воспринимающее устройство рассчитано на амплитуду R в 4 мВ.
|
|
|
Все эти особенности работы стимулятора сами по себе предопределяют некоторую нерегулярность сокращений сердца, не зависящую от дефектов стимуляции. Если ЖЭ возникает в периоде рефрактерности аппарата, то он не сможет воспрепятствовать ее регистрации на ЭКГ; такая экстрасистола не нарушит ритма стимуляции. ЖЭ, приходящаяся на период готовности стимулятора, перестроит работу стимулятора, его следующий стимул появится с интервалом автоматизма.
Нарушенная функция кардиости мулятора. Ниже (табл. 6) приводится перечень более часто встречающихся причин аритмий, зависящих от дефектов стимуляции [Keung E., Sudduth В., 1985].
Необходимо дать некоторые пояснения к этой таблице. Потерю «захвата» миокарда диагностируют, если стимул, поступая в миокард вне ЭРП, не может вызвать возбуждения:
|
|
|
Таблица 6 Причины аритмий сердца, связанных с нарушенной функцией кардиостимуляторов
| Проявления на ЭКГ |
| Возможные причины |
| Тип аритмии |
Потеря «захвата», т. е. возбуждения миокарда
Потеря восприятия биопотенциалов (биосигналов)
Исчезновение стимулов
Нарушения 'ритма стимуляции
Имеются стимуляционные спайки, но отсутствуют признаки возбуждения миокарда
Отсутствие регулирования и синхронизации стимулятора зубцами Р (AAI, ДАТ) или зубцами R (VVI, VVT)
Паузы стимуляции длиннее автоматических интервалов и интервалов выскальзывания, полное отсутствие спайков
Интервалы автоматизма заметно длиннее (или короче) программированных, т. е. заданных
Смещение электрода, его поломка, ослабление контактов, нарушение изоляции, разрядка батареи, повышение порога стимуляции.
Неадекватные биосигналы, изменение позиции электрода, разрядка батареи
Поломки электродов или других частей аппарата, ослабление контактов электродов, разрывы проводов, контакт двух электродов, избыточное восприятие миопотенциалов (зубцов Т и др.)
|
|
|
Восприятие зубцов Т или постпотенциалов, репрограм-мирование стимулятора и другие причины
за спайном нет соответствующего комплекса (PmraQRS) (рис. 43, 44). Как уже указывалось, электрическим порогом стимуляции (возбуждения) называют минимальную силу электрического тока или напряжения, необходимую, чтобы вызвать сокращения сердца импульсами кардиостиму-лятора в период диастолы при длительности импульса 1—2 мс. Если, например, в момент имплантации эн-докардиального электрода порог стимуляции ниже 2 мА, то вскоре он начинает возрастать, достигая максимума через 1 нед после имплантации. Затем происходит прогрессирующее снижение порога с его стабилизацией на уровне выше исходного, но не больше 4 мА (хронический порог). Величина исходного электрического порога не зависит от возраста больного, уровень хронического порога находится в обратной зависимости от возраста больных, т. е. у пожилых людей этот параметр ниже, что, вероятно, отражает более слабую тканевую реакцию вокруг конца электрода [Brandt J., Schiiller H., 1985].
Избыточное возрастание порога стимуляции связано со многими факторами: старением электрода, состоянием его поверхности, поломкой, нарушением изоляции, закручиванием цепи, резким возрастанием сопротивления электрода. Имеют значение смещения электрода, иногда с перфорацией стенки сердца (в 5% случаев). Другие проблемы: состояние миокарда в месте прикрепления электрода, в частности фиброз, реактивное воспаление вокруг конца электрода (изредка — инфекционный эндокардит), инфарцирование, гипер-калиемия, воздействие на миокард противоаритмических препаратов класса I, повышающих электрический порог стимуляции (глюкокорти-коиды понижают электрический порог). Все эти факторы вызывают состояние, иногда называемое «блока дой выхода пейсмекера» (рис. 45,46), хотя система стимуляции исправна, а между электродом и миокардом имеется хороший контакт. Описаны блокада выхода 2:1 и периодика Венкебаха «на выходе», в основном
|
|
| со 93 Я и |
| К) •О |

Рис. 43. Неэффективность постоянной ЭКС (VOO).
Больной с полной АВ блокадой. Направленные вверх артефакты с частотой около 70 в 1 мин не вызывают возбуждения желудочков; временная чрезвеновная ЭКС (артефакты книзу) возбуждает желудочки с частотой 40 в 1 мин; 4 комплекс — выскальзывающий (зубец Т) совпадает с артефактом.
Рис. 44. Желудочковая стимуляция типа VVI с нарушением работы аппарата. 2, 4 и 6 артефакты без «ответа»; зубец Р проводится с интервалом Р — R = 0,34 с, очередной артефакт отсутствует, что соответствует типу стимуляции.
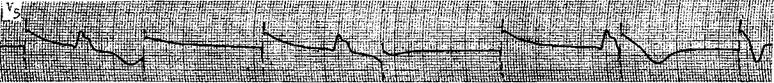
Рис. 45. Блокада выхода стимулятора, вероятно, связанная с дефектом кабеля (короткое замыкание?).
|
|
Рис. 46. Блокада выхода стимулятора, связанная с нарушением контакта электрода с миокардом на фоне сниженного напряжения батареи; 4 комплекс — выскальзывающий (стимулы блокируются и запаздывают).
|
|
|
|
Рис. 47. Нарушение желудочковой стимуляции типа VOO. Вольной с синдромом Фридерика. «Блокада выхода», по-видимому, в месте прикрепления электрода к миокарду.
Рис. 48. Аритмическая кардиости-
муляция, связанная с воздействием
наружного электрического .тока.
|
|
Рис. 49. Ретроградное ВА проведение при желудочковой ЭКС и появление реципрокных желудочковых комплексов (эхо); ретроградный зубец Р указан стрелкой.
вызываемые гиперкалиемией при почечной недостаточности [Bashour Т., 1986; Varriale Ph., Manolis A., 1987].
Как видно, существует немало причин (рис. 47, 48), способствующих тому, что стимул, достигающий места соединения электрода с миокардом, оказывается ниже порога стимуляции, и «захват» миокарда не происходит. Изменение амплитуды спайка служит дополнительным указанием на прорыв в изоляции или поломку проводов.
Относительно так называемого «убежавшего» стимулятора, или его «разгонки», можно указать следующее. В аппаратах первых поколений разрядка батареи проявлялась учащением асинхронной стимуляции до 800—1200 импульсов в 1 мин. Это же могло быть результатом поломки генератора импульсов. В новых аппаратах риск учащения стимуляции резко снижен (до частоты меньше 140 в 1 мин). Все же и в наше время случается это осложнение, в частности при облучении грудной клетки больных (с установленным стимулятором) по поводу метастазов бронхо-генного рака.
Разгонка стимуляции может приводить к фатальным последствиям. В подобных случаях необходимо беэ промедления отделить имплантиро-ванные в сердце электроды от стимулятора (разрыв, разрез проводов) и наладить временную ЭКС с помощью наружного аппарата с последующей заменой постоянного кардиостимуля-тора. Опыт нашей клиники показывает, что этот путь наиболее приемлем. У постели больного можно воспользоваться и другими мерами против «разгонки»: нанести несколько ударов по аппарату, понизить энергию стимулов, если сохранена возможность программирования. В новых кардиостимуляторах имеется приспособление для защиты интегральной схемы от больших электрических разрядов дефибрилляции и кардиоверсии, которые могут понадобиться больным с имплантирован-ными кардиостимуляторами.
Двухкамерная стимуляция и аритмии. Пейсмекерные тахикардии — самое частое аритмическое осложнение двухкамерной стимуляции сердца — проявляются в двух вариантах: а) в тахиаритмиях, вызываемых стимуляторами (ЖТ, ФЖ, наджелудочковые тахикардии, ФП); по своим механизмам они практически не отличаются от тахиарит-мий, возникающих при однокамерной стимуляции; б) в тахиаритмиях, опо-средуемых стимуляторами.
Одной из разновидностей опосредованных пейсмекерных тахикардии является так называемая «бесконечная» круговая тахикардия, в какой-то степени напоминающая наджелу-дочковую реципрокную тахикардию у больных с синдромом WPW. Если, например, предсердная экстрасистола попадает на период готовности кар-диостимулятора DDD, то за этим последует стимул к желудочкам, который при благоприятных условиях может распространиться ретроградно к предсердиям, уже вышедшим из состояния рефрактерности. Ретроградная волна (Р') пустит в ход следующий желудочковый стимул (рис. 49), который, возвращаясь к предсердиям, формирует «бесконечную» macrore-entry тахикардию.
Другая разновидность опосредованной пейсмекерной тахиаритмии связана со спонтанным возникновением у больного с имплантирован-ным стимулятором DDD фибрилля-ции или трепетания предсердий на фоне полной АВ блокады. Устройство, улавливающее крупные волны предсердной фибрилляции (трепетания), может вырабатывать нерегулярные желудочковые стимулы на уровне максимальной для аппарата частоты. Кардиостимулятор в этой ситуации действует как артифици-альный добавочный путь. Еще одну форму опосредованной пейсмекерной тахикардии называют «автономной пейсмекерной тахикардией», она имеет триггерный характер и возникает за счет ощущения естественных сигналов сердца.
Причинами нарушения ритма при двухкамерной стимуляции могут быть те же факторы, что и при однокамерной: резкое возрастание порога стимуляции, потеря миокардом способности к восприятию стимулов и, наоборот, чрезмерное восприятие этих стимулов, поломки и изменения электродов и т. д. Поскольку в таких кардиостимуляторах взаимодействуют два канала — «ощущения» и стимуляции, аритмии могут оказаться очень сложными [Levine P., 1985].
ХИРУРГИЧЕСКИЕ (ЭЛЕКТРОХИРУРГИЧЕСКИЕ, КРИОХИРУРГИЧЕСКИЕ И ДР.) МЕТОДЫ ЛЕЧЕНИЯ ТАХИАРИТМИЙ
Ниже обсуждаются в основном показания, противопоказания к хирургическим вмешательствам и их результаты. Что же касается хирургической техники, особенностей и вариантов операций, доступов к сердцу, анестезиологического обеспечения и многих других специфических вопросов хирургии, то читатель сможет с ними подробно ознакомиться по специальным изданиям и публикациям, наиболее важные из которых указаны в списке литературы.
Значение кардиохирургии в лечении нарушений сердечного ритма заметно возросло за последние годы. По подсчетам различных авторов, не менее 15% больных, страдающих тяжелыми тахиаритмиями, нуждаются в хирургическом лечении, поскольку фармакологические методы у них с самого начала или со временем оказываются неэффективными. А. А. Кир-кутис (1988) полагает, что в хирургическом лечении нуждаются до 10% больных с сердечными аритмиями.
Первая попытка воздействовать хирургическом способом на тахикардию у больных с синдромом WPW была предпринята 'еще в 1967 г. Н. Burchell и соавт. В Советском Союзе приоритет в этой области при-
надлежит Ю. Ю. Бредикису, который в 1977 г. впервые осуществил операцию тоже у больного с синдромом WPW. Совершенствование хирургической техники и расширение масштабов вмешательств происходило параллельно с углублением знаний о механизмах и локализациях аритмий. В свою очередь, «хирургия проводящих путей» обогатила наши представления о природе различных та-хиаритмий. В настоящее время в Советском Союзе, наряду с каунасской школой Ю. Ю. Бредикие, успешно работают в Москве центр хирургического лечения нарушений сердечного ритма во главе с проф. Л. А. Бо-керия (А. Ш. Ревишвили и др.) и группы хирургов в ряде других городов.
Хирургическое лечение тахиарит-мий может быть радикальным, т. е. полностью избавляющим больного от нарушений сердечного ритма, и частичным, т. е. уменьшающим частоту приступов аритмии, их тяжесть и повышающим эффективность противо-аритмических препаратов.
Современные приемы хирургического вмешательства многообразны, они включают: классические методы перерезки или удаления каких-либо участков проводящей системы (нормальных и аномальных), чрезвеноз-ную катетерную электродеструкцию [фулгурацию — «генерацию вспышки», по терминологии G. Fontaine (1985)], криодеструкцию, лазерную либо ультразвуковую деструкцию тех же участков, удаление или разрушение аритмогенных очагов в миокарде предсердий и желудочков.
ЛЕЧЕНИЕ НАДЖЕЛУДОЧКОВЫХ
ТАХИАРИТМИЙ
ПРИ СИНДРОМЕ WPW
Цель хирургического лечения: прервать антероградное и ретроградное проведение по добавочным предсерд-но-желудочковым соединениям и тем самым исключить возможность приступов АВ реципрокных тахикардии,
а также распространение частых предсердных импульсов к желудочкам при ФП (ТП).
Из 600 операций, выполненных в нашей стране к 1985 г. по поводу различных тахисистолических нарушений сердечного ритма, 350 относились к радикальной хирургической коррекции синдрома WPW [Бураков-ский В. И., 1985]. К концу 1990 т. только Ю. Ю. Бредикис и соавт. осуществили более 700 различных операций при синдроме WPW.
Наша точка зрения относительно показаний к радикальному хирургическому лечению больных с синдромом предвозбуждения желудочков совпадает с позицией наиболее опытных кардиохирургов [Бредикис Ю. Ю., 1985; Бокерия Л. А., 1985; Gallag-her J. et al., 1978; Iwa T. et al-., 1980; Cox J., 1985; Fontaine G. et al., 1985; Sealy W. et al., 1987]. Перечень этих показаний приводится ниже:
— хотя бы единственный эпизод фибрилляции (трепетания) желудочков;
— повторяющиеся пароксизмы ФП (ТП), особенно при коротком анте-роградном ЭРП добавочного пред-сердно-желудочкового соединения (<240—250 мс) (см. гл. 13);
— часто повторяющиеся и устойчивые к лекарственной профилактике (лечению) приступы ортодромией АВ реципрокной (круговой) тахикардии, сопровождающиеся острыми нарушениями кровообращения (падением АД, ишемией мозга или миокарда, сердечной астмой и др.);
— антидромный тип АВ реципрокной пароксизмальной тахикардии;
— наличие у больного нескольких добавочных предсердно-желудочко-вых соединений, что приводит к формированию различных вариантов АВ рещшрокных пароксизмальных тахикардии;
— сочетание синдрома предвоз--буждения с другими врожденными порокахии (аномалиями) сердца, требующими хирургической коррекции;
— возникновение повторных приступов А В реципрокной тахикардии
у детей и юношей, что нарушает их нормальное физическое и психосоциальное развитие и создает феномен пожизненной лекарственной зависимости;
— непереносимость нротивоарит-мических препаратов и тяжелые побочные реакции, вызываемые ими.
Обоснование этого перечня показаний дано в главах, в которых подробно рассматриваются АВ реципрокные тахикардии и клинико-электрофизио-логические особенности синдрома WPW. Здесь же мы ограничимся кратким обсуждением вопроса об устойчивости тахикардии к лекарственному лечению. Около 60% больных с синдромом WPW направляются на операцию именно по этой причине. Надо признать, что понятие «устойчивость» («рефрактерность») все еще недостаточно очерчено и часто приобретает субъективно-бытовой оттенок. Мы неоднократно были свидетелями того, как заключение о реф-рактерности АВ реципрокной пароксизмальной тахикардии к фармакологическим средствам делалось на основании рутинного применения 1 — 2 препаратов без настойчивого поиска активного вещества, подбора доз, наконец, без электрофизиологической проверки серии противоаритмиче-ских препаратов. Особенно часто допускаются ошибки при оценке профилактического эффекта кордарона, по-разному проявляющего свое действие при его введении внутривенно и внутрь. Однако не менее ошибочным было бы представление о том, что не существует тахикардии, устойчивых к фармакологическим средствам; они, конечно, встречаются и должны устраняться хирургическими методами.
Дата добавления: 2019-02-22; просмотров: 214; Мы поможем в написании вашей работы! |

Мы поможем в написании ваших работ!





