Общая визуальная оценка технической пригодности ЭКГ
Пригодная для клинической оценки электрокардиограмма должна в техническом смысле соответствовать ряду критериев:
• Наличие контрольного милливольта. Как правило, его амплитуда равна 10 мм. При необходимости контрольный милливольт может быть уменьшен вдвое, но это должно быть отмечено знаком (1:2).
• Форма контрольного милливольта должна быть прямоугольной. Наличие на углах «хвостиков» или закруглений указывает на неисправность прибора: сделанные им записи искажены.
• Правильность наложения электродов проверяется по зубцу P во втором стандартном отведении (при синусовом ритме всегда положительные) и зубцу P в отведении aVR (при синусовом ритме всегда отрицательные).
• Необходимо оценить скорость записи. Наиболее часто (в отечественных клиниках) используется скорость 50 мм/сек, являющаяся наиболее удобной для изучения морфологии зубцов ЭКГ. Для изучения нарушений ритма практичнее пользоваться скоростью 25 мм/сек. Если скорость записи не указана, ее можно оценить по продолжительности интервала QT – он должен быть равен 350–400 мс, что составляет 3,5–4 больших деления при скорости 50 мм/с.
Соблюдение этих правил позволит забраковать заведомо некорректные ЭКГ и избежать тем самым целого ряда диагностических ошибок.
Технические ошибки и артефакты при регистрации электрокардиограммы могут значительно затруднить правильную ЭКГ-диагностику, что потенциально может привести к последующему назначению ненужных и дорогостоящих методов дополнительного обследования и лечения.
|
|
|
Частой причиной ошибок в интерпретации ЭКГ является неправильное наложение электродов. Кроме того, возможны технические артефакты записи, имеющие электрическое (плохой электрический контакт электродов с кожей) или механическое (тремор) происхождение, которые могут имитировать опасные нарушения ритма.
Значительные сотрясения тела пациента могут привести к плаванию базовой линии (так называемой изоэлектрической или изолинии), что может симулировать паттерн депрессии или элевации сегмента ST, т. е. паттерн повреждения миокарда.
Наиболее частые помехи при съемке ЭКГ
Мышечный тремор. При некоторых неврологических заболеваниях (например, паркинсонизм, выраженный тиреотоксикоз) или регистрации в прохладной комнате электрокардиограммы искажаются наложением потенциалов сокращающихся скелетных мышц. Вместо ровной нулевой линии записываются беспорядочные мелкие колебания.
Переменный ток с частотой 50 Гц. При технической неисправности или неправильном заземлении прибора изоэлектрическая линия может искажаться наложением регулярных колебаний переменного электрического тока городской сети. В этих случаях следует проверить контакты, заземление, заземлить кровать для экранирования больного.
|
|
|
Электромиография
Электромиографи́я – метод электрофизиологического исследования поражений нервно-мышечной системы, состоящий в регистрации электрической активности (биопотенциалов) скелетных мышц.
Электромиография позволяет проводить диагностику поражения нервной и мышечной систем, оценивать тяжесть, стадию, течение заболевания, эффективность применяемой терапии.
Современные электромиографы – компактные компьютерные системы, с помощью которых проводят исследование по заданной программе. Аппаратура позволяет получать запись минимальных по амплитуде биопотенциалов, производить автоматический оперативный обсчет амплитуды, частоты и длительности латентных периодов, спонтанных и вызванных потенциалов мышц и нервов, осуществлять их спектральный анализ. Возможность усреднения кривых, высокий коэффициент усиления при низком уровне «шумов» обеспечивают возможность использования этих аппаратов при записи и анализе стволовых и корковых вызванных потенциалов.
Различают спонтанную электромиограмму, отражающую состояние мышц в покое или при мышечном напряжении (произвольном или содружественном), а также вызванную электромиограмму, обусловленную электрической стимуляцией мышцы или нерва.
|
|
|
Отведение потенциалов действия мышцы осуществляют при помощи поверхностных электродов, накладываемых на кожу над исследуемой мышцей, или игольчатых, вводимых в мышцу. Поверхностные электроды представляют собой парные металлические пластины (олово, серебро и др.) размером 10×5 мм, которые накладывают на расстоянии 20–25 мм друг от друга для взрослых и 10–15 мм – для детей. Они используются для регистрации биоэлектрической активности значительного участка мышцы.
Игольчатые электроды применяются для локального отведения биопотенциалов отдельных двигательных единиц.
Оба метода отведения используются самостоятельно или в сочетании, однако у новорожденных и детей раннего возраста чаще используют поверхностные электроды.
Исследованию подвергают не только те мышцы, которые наиболее вероятно изменены в результате патологического процесса, но и симметричные им, а также другие группы мышц, находящиеся в функциональной взаимосвязи с пораженными. Каждую мышцу исследуют в нескольких режимах: в покое, при синергических непроизвольных мышечных напряжениях и при максимальном по силе мышечном сокращении.
|
|
|
В норме с мышцы, находящейся в состоянии максимально возможного расслабления, биоэлектрическая активность не регистрируется.
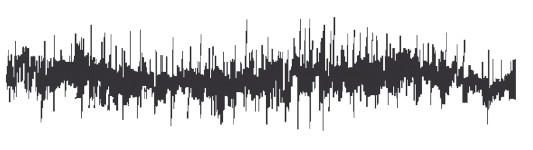
РИС. 3. Электромиограмма в норме
При слабом мышечном сокращении появляются периодические колебания биоэлектрической активности с амплитудой 100–150 мкВ. При максимальном произвольном мышечном сокращении амплитуда колебаний биоэлектрической активности нарастает. Как и сила людей, различающихся по возрасту и физическому здоровью, изменение амплитуды индивидуально и может достигать в норме 1000–3000 мкВ.
В зависимости от уровня поражения нервной и нервно-мышечной систем на электромиограммах выявляются различные изменения.
При первичном мышечном поражении (прогрессирующие мышечные дистрофии, миозиты и др.) отмечается снижение амплитуды колебаний, соответствующее тяжести атрофии мышц и снижению их силы (до 20–150 мкВ при максимальном усилии).
Поражения периферических нервных стволов (наследственные, метаболические, алкогольные и другие полинейропатии) на электромиограмме выявляются урежением колебаний, возникновением неравномерных по амплитуде и частоте одиночных потенциалов на фоне низкоамплитудной активности. При других заболеваниях изменения миограммы носят еще более специфический характер.
Объем и программа исследования зависят от предположительного диагноза, установленного неврологом, и его рекомендациями.
NB! Не существует «стандартной электромиограммы», перед проведением данного исследования необходима консультация врача-невролога.
Показаниями для проведения электромиографического исследования являются:
• подозрение на поражение одного или нескольких нервов любой этиологии (синдром запястного канала, поражение нервов при сахарном диабете, острые и хронические полиневропатии различного генеза);
• поражения мышц любой этиологии (полимиозит, наследственная миодистрофия и т. д.);
• поражения нервно-мышечного соединения (аутоиммунная миастения);
• поражения корешков и нервных сплетений;
• поражения спинного мозга.
Электроретинография
Электроретинография – электрофизиологический метод исследования сетчатки глаза, основанный на регистрации суммарной биоэлектрической активности всех нейронов сетчатки. Электроретинограмма фиксируется при воздействии на сетчатку световыми стимулами различного размера, формы, длины волны, интенсивности, длительности, частоты следования в различных условиях световой и темновой адаптации.
Электроретинограмма регистрирует потенциал действия сетчатки в ответ на световую стимуляцию соответствующей интенсивности, т. е. потенциал между активным роговичным электродом, вмонтированным в контактную линзу (или пленчатым золотым электродом, зафиксированным на нижнем веке), и референтным электродом на лбу пациента. Электроретинограмма регистрируется в условиях световой адаптации (фотопическая электроретинограмма) и темповой адаптации (скотопическая электроретинограмма).
В норме электроретинограмма двухфазна:
• α-волна – первое негативное отклонение от изолинии, источником которого служат фоторецепторы;
• β-волна – положительное отклонение, которое генерируется клетками Мюллера и отражает биоэлектрическую активность биполярных клеток. Амплитуда β-волны измеряется от негативного пика α-волны до позитивного пика β-волны, увеличивается при темновой адаптации и при увеличении яркости светового стимула. β-волна состоит из субкомпонентов: β1 (отражает активность палочек и колбочек) и β2 (активность колбочек). Особая методика регистрации позволяет выделить палочковый и колбочковый ответы.
Практическая ценность электроретинографии определяется тем, что она является очень чувствительным методом оценки функционального состояния сетчатки, который позволяет определить как самые незначительные биохимические нарушения, так и грубые процессы.
Электроретинограмма может быть зарегистрирована от всей площади сетчатки и от локальной области различной величины. Локальная электроретинограмма, зарегистрированная от макулярной области, позволяет оценить функции колбочковой системы макулярной области. Электроретинограмму, вызываемую реверсивным шахматным стимулом, используют для характеристики нейрона второго порядка.
Выделение функций фотопической (колбочковой) и скотопической (палочковой) систем основано на различии физиологических свойств колбочек и палочек сетчатки, поэтому используют соответствующие условия, в которых доминирует каждая из этих систем. Колбочки более чувствительны к ярким красным стимулам, предъявляемым в фотопических условиях освещения после предварительной световой адаптации, подавляющей палочковую активность, к частоте мельканий свыше 20 Гц, палочки – к слабым ахроматическим или синим стимулам в условиях темновой адаптации, к частоте мельканий до 20 Гц.
Различная степень вовлечения в патологический процесс палочковой и/или колбочковой систем сетчатки является одним из характерных признаков любого заболевания сетчатки наследственного, сосудистого, воспалительного, токсического, травматического и иного генеза, что и определяет характер электрофизиологической симптоматики.
В основе принятой в электроретинографии классификации изменений ретинограммы лежат амплитудные характеристики основных α-и β-волн электроретинограммы, а также их временные параметры.
Различают следующие виды электроретинограммы: нормальную, супернормальную, субнормальную (плюс– и минус-негативную), угасшую, или нерегистрируемую (отсутствующую). Каждый из типов электроретинограммы отражает локализацию процесса, стадию его развития и патогенез.
Нормальная электроретинограмма включает 5 видов ответа. Первые 3 вида ответов регистрируют после 30 минут темновой адаптации (скотопические), а 2 другие вида – после 10 минут адаптации к диффузному освещению средней яркости (фотопические).
Скотопические ответы – это палочковый ответ на белую вспышку небольшой интенсивности или на синий стимул:
• высокоамплитудная β-волна и низкоамплитудная или нерегистрируемая α-волна; смешанный палочковый и колбочковый ответ на белую вспышку высокой яркости;
• выраженная α-и β-волны;
• осцилляторные потенциалы на яркую вспышку и при особых параметрах регистрации. Осцилляции регистрируются на восходящем «колене» β-волны и генерируются клетками внутренних слоев сетчатки.
Фотопические ответы:
• колбочковый ответ на единичную яркую вспышку состоит из α-волны и β-волны с небольшими осцилляциями;
• колбочковый отклик используют для регистрации изолированного колбочкового ответа при стимуляции мелькающим стимулом с частотой 30 Гц, к которой не чувствительны палочки. Колбочковый ответ регистрируется в норме на вспышку до 50 Гц, выше которой отдельные ответы не регистрируемы (критическая частота слияния мельканий).
Супернормальная электроретинограмма характеризуется увеличением α-и β-волн, что отмечается при первых признаках гипоксии, медикаментозных интоксикациях, симпатической офтальмии и пр.
Субнормальная электроретинограмма – это наиболее часто выявляемый вид патологической электроретинограммы, которая характеризуется снижением α-и β-волн. Ее регистрируют при дистрофических заболеваниях сетчатки, отслойке сетчатки, увеитах, хронической сосудистой недостаточности с нарушением микроциркуляции и т. д.
Негативная электроретинограмма характеризуется увеличением или сохранностью α-волны и небольшим или значительным снижением β-волны. Негативную электроретинограмму можно наблюдать при ишемических тромбозах центральной вены сетчатки, лекарственных интоксикациях, прогрессирующей миопии и других видах патологии.
Угасшая, или нерегистрируемая (отсутствующая), электроретинограмма является электрофизиологическим симптомом тяжелых необратимых изменений в сетчатке при ее тотальной отслойке, воспалительных процессах в оболочках глаза, окклюзии центральной артерии сетчатки.
Электроэнцефалография
Электроэнцефалография (ЭЭГ) – электрофизиологический метод исследования электрической активности головного мозга.
История электроэнцефалографии берет начало с работ Ханса Бергера (Hans Berger, 1873–1941), выдающегося австрийского психиатра и психофизиолога, которому в 1924 году при помощи гальванометра удалось зафиксировать на бумаге в виде кривой электрические сигналы от поверхности головы (а не непосредственно от самого мозга, как до него), генерируемые головным мозгом (сам факт генерации мозгом электрического тока открыл английский врач Р. Катон в 1875 году). Кроме того, он установил, что электрические характеристики этих сигналов зависят от состояния испытуемого. Наиболее заметными были синхронные волны относительно большой амплитуды (около 50 микровольт) с характерной частотой около 10 циклов в секунду (10 Гц). Бергер назвал их «альфа-волнами» и противопоставил высокочастотным «бета-волнам», которые появляются, когда человек переходит в более активное состояние. Альфа-волны мозговой активности, имеющие частоту 8–12 Гц, получили название «волн Бергера».
Позднейшие исследования показали, что ЭЭГ качественно отличается от открытых ранее более простых показателей активности вегетативной нервной системы. Периодические сокращения сердца и связанные с ними сдвиги потенциала – это сама простота по сравнению с громадной сложностью ритмов ЭЭГ. Ученые могли предполагать, что код работы мозга более сложен, чем законы сокращения мышц. ЭЭГ эти ожидания оправдывает и даже с избытком. Для интерпретации наблюдаемых волн существенно не только место их возникновения: сложность их формы как будто бросает вызов исследователям, пытающимся найти в них хоть какой-то смысл.
Сегодня ЭЭГ остается наиболее перспективным, но пока наименее расшифрованным источником данных для психофизиолога. Одна из ее самых поразительных черт – это ее спонтанный, автономный характер. Регулярные электрические осцилляции прекращаются только с наступлением смерти: даже при глубокой коме и наркозе наблюдается особая характерная картина мозговых волн.
На протяжении уже без малого ста лет ЭЭГ является единственным методом функциональной диагностики головного мозга, широко применяемым в неврологии, психиатрии, нейрохирургии, реабилитологии, реанимационной практике. ЭЭГ позволяет:
• оценить общее функциональное состояние головного мозга с учетом индивидуальных особенностей конкретного пациента;
• выявить наличие и характер нарушений в его работе;
• определить локальные и очаговые повреждения и в ряде случаев установить их природу;
• определить характер и объем применения как лекарственных препаратов, так и других лечебных процедур;
• уточнить показания к применению тех или иных дополнительных исследований (МРТ, УЗДГ), тех или иных лечебных воздействий и процедур, а также хирургических вмешательств.
Особую значимость ЭЭГ приобрела в изучении эпилепсии и разработке методов ее лечения . И по сей день ЭЭГ остается, по сути, единственным методом объективной диагностики этого распространенного заболевания, позволяющим:
• провести дифференциальную диагностику с другими пароксизмальными состояниями;
• определить наличие, локализацию и характер эпилептического очага;
• спрогнозировать дальнейшее развитие эпилептического процесса;
• подобрать наиболее эффективные лекарственные препараты и их дозы;
• выработать оптимальную схему и режим лечения и наблюдения;
• оценить в динамике эффективность лечения;
• предложить схему отмены лекарств при достижении длительной ремиссии.
Основными характеристиками ЭЭГ являются частота, амплитуда и фаза.
• Частота определяется количеством колебаний в 1 секунду.
• Амплитуда – это размах колебаний электрического потенциала на ЭЭГ, ее измеряют от пика предыдущей волны в противоположной фазе.
• Фаза определяет текущее состояние процесса и указывает направление его изменений. Монофазным называют колебание в одном направлении от изоэлектрической линии с возвращением к начальному уровню, двухфазным – такое колебание, когда после завершения одной фазы кривая переходит начальный уровень, поворачивается в противоположном направлении и возвращается к изоэлектрической линии.
Основные ритмы ЭЭГ взрослого человека, который находится в состоянии спокойного бодрствования:
• альфа (α) – ритм . Его частота – 8–13 Гц, амплитуда до 100 мкВ. Регистрируется у 85–95 % здоровых взрослых лиц. Лучше всего он выражен в затылочных отведениях, по направлению к лобной доле полушарий амплитуда его постепенно уменьшается. Самая большая амплитуда α-ритма у человека, который находится в спокойном расслабленном состоянии;
• бета (β) – ритм . Частота – 14–40 Гц, амплитуда – до 15 мкВ. Лучше всего этот ритм регистрируется в участке передних центральных извилин.
К ритмам и феноменам, которые являются патологическими для взрослого человека , относятся:
• тета (τ) – ритм. Частота – 4–6 Гц, амплитуда патологического τ-ритма чаще всего выше амплитуды нормальной электрической активности и превышает 40 мкВ. При некоторых патологических состояниях она достигает 300 мкВ и больше;
• дельта (δ) – ритм . Частота – 1–3 Гц, амплитуда такая же, как и τ-ритма. δ– и τ-ритмы могут в небольшом количестве наблюдаться на ЭЭГ взрослого человека, который находится в состоянии бодрствования, при амплитуде, не превышающей α-ритма, что свидетельствует о некотором смещении уровня функциональной активности мозга.
Эпилептическая (эпилентиформная, судорожная, конвульсивная) активность . При эпилепсии мозг подвергается определенным функциональным перестройкам на макро– и микроструктурном уровнях. Одной из основных особенностей мозга при этой патологии является свойство нейронов давать более активные реакции возбуждения и вступать в синхронизированную активность. Если разряды отдельных нейронов очень плотно группируются во времени, кроме нарастания амплитуды может наблюдаться уменьшение продолжительности суммарного потенциала в связи с укорочением временной дисперсии, которая приводит к образованию высокоамплитудного, но короткого феномена – пика.
Пик , или спайк (от англ. spike) – это потенциал пикообразной формы. Продолжительность его 5–50 мс, амплитуда превышает амплитуду активности фона и может достигать сотен и даже тысяч микровольт.
Близким по происхождению феноменом, характерным для эпилептического синдрома, является острая волна. Внешне она напоминает пик и отличается от него только растянутостью во времени. Продолжительность острой волны свыше 50 мс. Амплитуда ее может достигать тех же самых значений, что и амплитуда пиков.
Острые волны и пики чаще всего комбинируются с медленными волнами, образуя стереотипный комплекс.
«Пик-волна » – это комплекс с большой амплитудой, возникающий вследствие комбинации пика с медленной волной.
«Острая волна – медленная волна » – это комплекс, который по форме напоминает комплекс пик-волна, однако имеет бо́льшую продолжительность. Особенности ЭЭГ, связанные с течением времени, при ее анализе определяются терминами «периоды», «вспышки», «разряды», «пароксизмы», «комплексы».
Периодом называют более или менее продолжительный отрезок, в течение которого на ЭЭГ регистрируют относительно однородную активность. Так, различают периоды десинхронизации и периоды временного α-ритма на фоне десинхронизированной ЭЭГ.
Разрядами называют компактные группы электрических феноменов, которые длятся относительно короткое время, возникают внезапно и существенным образом превышают амплитуду активности общего фона. Термин «разряды» используют главным образом относительно патологических проявлений на ЭЭГ. Различают разряды высокоамплитудных волн типа α– или β-ритма, разряды высокоамплитудных полифазных колебаний, разряды δ– и τ-волн, комплексов «пик-волна» и т. п.
Комплексами называют короткие разряды описанного выше типа, которые длятся больше 2 с и имеют обычно стереотипную морфологию.
Топографические особенности ЭЭГ описывают пространственными терминами. Одним из основных таких терминов при анализе ЭЭГ является симметричность. Под симметричностью ЭЭГ понимают значительное совпадение частот, амплитуд и фаз ЭЭГ симметричных отделов обоих полушарий мозга.
Нормальная ЭЭГ взрослого человека, который находится в состоянии бодрствования
У большинства (85–90 %) здоровых людей во время закрывания глаз в состоянии покоя на ЭЭГ регистрируется доминирующий α-ритм. Максимальная его амплитуда наблюдается в затылочных отделах. По направлению к лобной доле α-ритм уменьшается по амплитуде и комбинируется с β-ритмом.
У 10–15 % здоровых обследуемых регулярный α-ритм на ЭЭГ не превышает 10 мкВ, и по всему мозгу регистрируются высокочастотные низкоамплитудные колебания. Такого типа ЭЭГ называют плоскими, а ЭЭГ с амплитудой колебаний, которая не превышает 20 мкВ, низкоамплитудными. Плоские и низкоамплитудные ЭЭГ, по современным данным, являются вариантом нормы.
В настоящее время можно считать общепризнанным, что обнаружение явных патологических изменений на ЭЭГ является проявлением ненормального функционирования ткани головного мозга, а следовательно, церебральной патологии.
Выделяют три группы ЭЭГ:
• нормальные;
• пограничные между нормой и патологией;
• патологические. Нормальными называются ЭЭГ, содержащие α-или β-ритмы, которые по амплитуде не превышают соответственно 100 и 15 мкВ в зонах их физиологической максимальной выраженности. На нормальной ЭЭГ взрослого бодрствующего человека могут наблюдаться δ– и τ-волны, по амплитуде не превышающие основной ритм, не носящие характера билатеральносинхронных организованных разрядов или четкой локальности и охватывающие не более 15 % общего времени записи. Пограничными называют ЭЭГ, выходящие за указанные рамки, но не имеющие характера явной патологической активности. К пограничным можно
отнести ЭЭГ, на которых наблюдаются следующие феномены:
• α-ритм с амплитудой выше 100 мкВ, но ниже 150 мкВ, имеющий нормальное распределение, которое дает нормальные веретенообразные модуляции во времени;
• β-ритм с амплитудой выше 15 мкВ, но ниже 40 мкВ, регистрирующийся в пределах отведения;
• δ– и τ-волны, не превышающие по амплитуде доминирующего α-ритма и 50 мкВ, в количестве более 15 %, но менее 25 % общего времени регистрации, не имеющие характера билатерально
синхронных вспышек или регулярных локальных изменений;
• четко очерченные вспышки α-волн амплитудой свыше 50 мкВ или β-волн амплитудой в пределах 20–30 мкВ на фоне плоской или низкоамплитудной активности;
• α-волны заостренной формы в составе нормального α-ритма;
• билатерально-синхронные генерализированные δ– и τ-волны с амплитудой до 120 мкВ при гипервентиляции.
Патологическими называют ЭЭГ, которые выходят за вышеуказанные границы.
При регистрации электрической активности мозга в условиях покоя можно и не выявить так называемую эпилептическую активность. В этих случаях используют функциональную электроэнцефалографию – запись в процессе применения различных функциональных нагрузок. Важными специфическими пробами для больных эпилепсией являются гипервентиляция и фотостимуляция .
Наиболее распространена фотостимуляция , которая осуществляется с помощью специального прибора. Импульсную газоразрядную лампу устанавливают на расстоянии 12–15 см от глаз по средней линии, и она работает в заданном ритме от 1 до 35 Гц; продолжительность процедуры до 10 с. При подобном исследовании на ЭЭГ наблюдается реакция усвоения ритма мелькания преимущественно в затылочных областях мозга. В начале стимуляции наблюдается депрессия α-ритма, затем амплитуда воспроизводимого ритма постепенно увеличивается, особенно в диапазоне 8–13 Гц.
Проба гипервентиляции состоит в записи ЭЭГ во время глубокого и регулярного дыхания (20 вдохов за 1 мин в течение 2 мин) с последующей задержкой дыхания. Во время проб у больных эпилепсией могут участиться патологические волны, усилиться синхронизация α-ритма, появиться или усилиться пароксизмальная активность под влиянием прогрессирующего снижения уровня С02 в крови и возникшего после этого повышения тонуса неспецифичных систем головного мозга.
Глава 2
Дата добавления: 2018-10-26; просмотров: 277; Мы поможем в написании вашей работы! |

Мы поможем в написании ваших работ!
