ПОСТАНОВКА ГОРЧИЧНИКОВ НА ГРУДНУЮ КЛЕТКУ РЕБЁНКУ РАННЕГО ВОЗРАСТА
Пневмонии
В структуре заболеваемости и смертности детей раннего возраста пневмония занимает одно из первых мест.
Мелкоочаговые пневмонии встречаются наиболее часто в раннем детском возрасте, причем у детей до 2-летнего возраста они составляют свыше 80 % всех заболеваний легких.
Пневмония у детей раннего возраста в большинстве случаев является тяжелым заболеванием; кроме того, создаются условия для развития в дальнейшем легочной патологии, в том числе и для хронических пневмоний.
Частота и тяжесть пневмоний у детей раннего возраста зависят от анатомо-физиологических особенностей легких, состояния иммунитета (грудные дети не могут вырабатывать активный иммунитет к пневмококковым заболеваниям), реактивности организма, которая в основном определяется факторами окружающей среды.
Пневмония– инфекционное воспаление нижних дыхательных путей с обязательным вовлечением легочной ткани (альвеол, бронхиол).
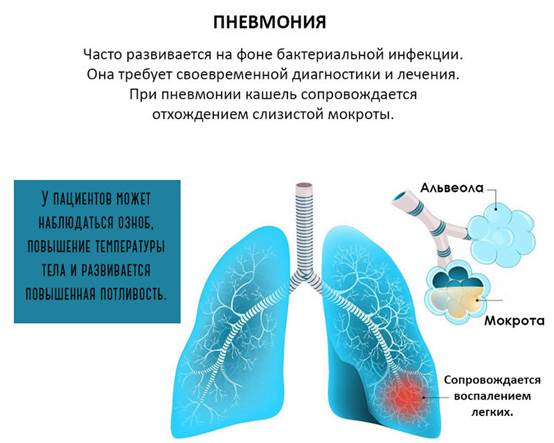
Заболеваемость пневмониями составляет около 15-20 на 1000 детей первого года жизни и около 5-6 - на 1000 детей старше 3 лет в год.
Пневмония может возникать как первичное заболевание или вторично, осложняя другие болезни.
Характер возбудителя и его лекарственная чувствительность во многом зависят от условий, в которых произошло инфицирование. Это делает целесообразным выделение следующих основных групп пневмоний. В каждой группе указаны наиболее вероятные возбудители:
|
|
|
· внебольничная пневмония: пневмококк, гемофильная палочка, стафилококк, стрептококк, микоплазма, хламидии, легионелла, вирусы;
· внутрибольничная пневмония: стафилококк, кишечная палочка, клебсиелла, протей, псевдомонады, вирусы;
· при перинатальном инфицировании: хламидии, уреаплазма, цитомегаловирус, вирусы;
· у больных с иммунодефицитом: различные бактерии, пневмоцисты, грибы, цитомегаловирус, микобактерии, вирусы.
Этиология. Типичными бактериальными возбудителями внебольничных пневмоний у детей являются Streptococcus pneumoniae, Haemophilus influenzae, реже - Staphylococcus aureus; определенное значение имеют так называемые атипичные патогены - Mycoplasma pneumoniae, Legionella pneumophila. Вирусные пневмонии встречаются значительно реже, из вирусов в этиологии могут играть роль вирусы респираторно-синцитиальцые, гриппа и аденовирусы. Известно также иммунодепрессивное действие вирусов.
У детей раннего возраста чаще встречается очаговая внебольничная пневмония, возбудителем которой являются Streptococcus pneumoniae или Haemophilus influenzae. Пневмония у детей раннего возраста чаще развивается в период ОРВИ и в большинстве случаев в течение первой недели вирусного заболевания.
Клиника. Основным путем проникновения инфекции в легкие является бронхогенный с распространением инфекта по ходу дыхательных путей в респираторный отдел. Гематогенный путь возможен при септических (метастатических) и внутриутробных пневмониях. Лимфогенный путь - редкость, однако по лимфатическим путям процесс переходит из легочного очага в плевру.
|
|
|
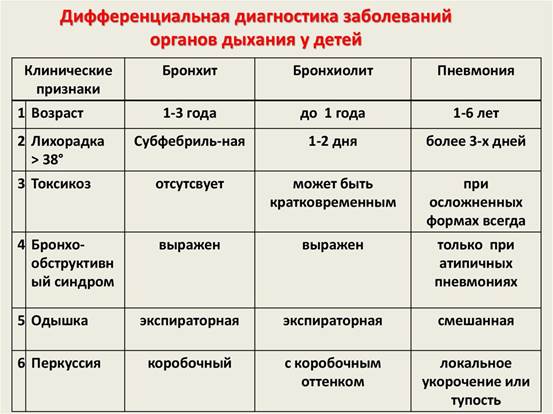
Симптомы пневмонии зависят от возраста, морфологической формы, возбудителя и преморбидного фона ребенка.
Клиническая картина острой пневмонии включает совокупность следующих синдромов: общей интоксикации, катаральных явлений, поражения легких, гематологических сдвигов, рентгенологических изменений.
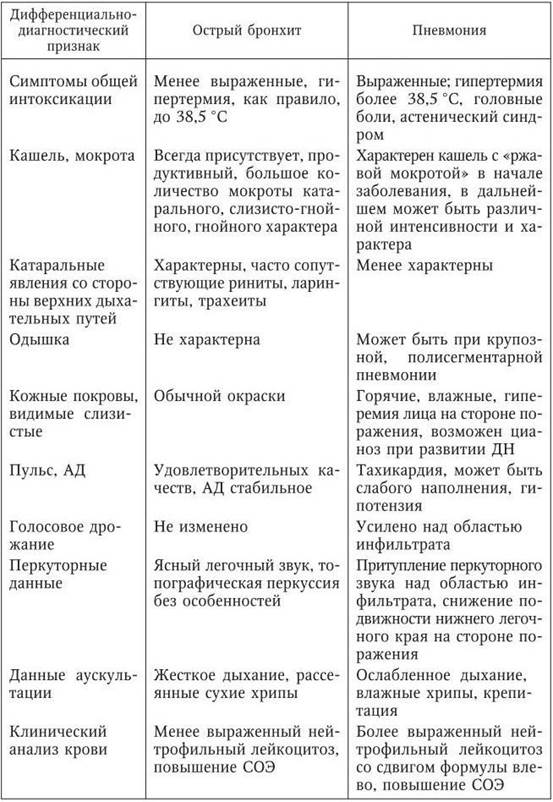
Синдром общей интоксикации при пневмонии не имеет специфических черт. Признаки токсикоза: лихорадка, снижение аппетита, нарушение поведения в виде возбуждения или апатии вплоть до тяжелых расстройств сознания, изменения в эмоциональной сфере, бледность, тахикардия. В тяжелых случаях отмечается рвота. Для типичных пневмоний характерна фебрильная лихорадка, хотя этот признак мало специфичен. Если у ребенка с катаральными явлениями со стороны дыхательных путей лихорадка сохраняется более трех суток, необходимо всегда исключать пневмонию.
|
|
|
Синдром катаральных явлений со стороны дыхательных путей развивается на фоне острой респираторной инфекции, предшествующей пневмонии более чем в половине случаев. Основной симптом пневмонии — кашель. Отсутствие кашля свидетельствует против диагноза пневмонии. Кашель обычно влажный, появляется, как правило, на ранних стадиях развития пневмонии. Мокрота при пневмонии выделяется в небольшом количестве.
Синдром поражения легких обнаруживается при пневмонии всегда. Бледность и синюшность носогубного треугольника, очень быстрая утомляемость, необоснованная потливость, отказ ребенка от еды могут быть признаками воспаления легких. Специфический для пневмонии признак - одышка,учащенное дыхание с участием вспомогательной мускулатуры грудной клетки, раздувание крыльев носа, Одышка наблюдается тем чаще, чем младше ребенок и чем обширнее пневмония.
Для типичной пневмонии характерна очаговая симптоматика, выявляемая при перкуссии и аускультации. Укорочение легочного звука или тимпанический оттенок легочного звука при перкуссии. При аускультации определяется изменение дыхания над очагом поражения (жесткое, бронхиальное, ослабленное дыхание, бронхофония), характерные для пневмонии изменения - своеобразные хрипы на высоте вдоха (крепитацию) или разнокалиберные влажные хрипы. Очень часто первым аускультативным признаком пневмонии может быть ослабление дыхания в зоне поражения, а не наличие хрипов.
|
|
|
Синдром гематологических сдвигов дополняет диагностические критерии пневмонии. Характер гематологических изменений зависит от этиологии заболевания и обширности поражения легких. Для типичной пневмонии характерен лейкоцитоз выше 10·109/л. со сдвигом формулы влево (признаки воспаления), токсическую зернистость нейтрофилов, При микоплазменной и гемофилюсной этиологии пневмонии количество лейкоцитов в пределах нормы. Пневмониям, вызванным Chlamidia trachomatis, свойственен гиперлейкоцитоз (30—40)·109/л). Увеличение СОЭ - 20 мм/ч и более свидетельствует в пользу пневмонии. Отсутствие гематологических сдвигов не исключает этот диагноз.
Рентгенологическое исследование — важный диагностический прием в диагностике пневмоний. Рентгенография органов грудной полости подтверждает этот диагноз при выявлении инфильтративных изменений в легочной ткани и позволяет уточнить форму пневмонии.
Помощь при пневмонии можно осуществлять в стационаре или дома при условии постоянного контроля за его состоянием, организации "стационара на дому" с ежедневными посещениями участкового врача и медсестры.
Показания для госпитализации: пневмония у ребёнка первого года жизни, осложнённое тяжёлое течение заболевания, отягощенность соматическими заболеваниями, неблагоприятный преморбидный фон, невозможность организации полноценного ухода и лечения ребёнка на дому.
Режим. Для успешного лечения пневмонии необходима организация охранительного режима: все манипуляции и исследования должны быть максимально щадящими, необходим индивидуальный уход за ребёнком, лучше всего матерью. Ребёнку назначают постельный режим, при этом ему надо часто менять положение, брать на руки. Детский сад или школу ребёнок может посещать не ранее чем через 3-4 нед. после выздоровления.
Физические нагрузки после тяжёлой пневмонии противопоказаны ещё в течение 6-12 нед.
Диета. Питание ребёнка должно соответствовать возрастным потребностям в энергии, белках, жирах и углеводах. Однако, учитывая снижение аппетита в острый период заболевания, больного следует кормить часто, малыми порциями, предлагать ему любимые блюда. После улучшения самочувствия, нормализации температуры тела аппетит быстро восстанавливается.
Следует ограничить количество углеводов, так как они усиливают бродильные процессы в кишечнике, а метеоризм, высокое стояние диафрагмы затрудняют дыхательные движения, усиливают одышку. Очень важен рациональный питьевой режим с учётом физиологической суточной потребности в жидкости и дополнительным неощутимым потерям (повышенная температура тела и одышка).
Этиотропная терапия. Сразу же после установления диагноза острой пневмонии следует начать антибиотикотерапию. Выбор антибактериального препарата в большинстве случаев бывает эмпирическим, так как выделение возбудителя из дыхательных путей и установление его чувствительности к антибиотикам требуют времени и не всегда бывают возможны даже в стационарных, а тем более в домашних условиях. Выбор стартового препарата производят по косвенным признакам, позволяющим предположить этиологию пневмонии у конкретного больного с учётом его возраста, условий возникновения пневмонии (домашняя, госпитальная), особенностей клинических проявлений заболевания, преморбидного фона (наличие тяжёлой соматической патологии, иммунодефицита, проводимой ИВЛ и т.д.), предшествующей антибактериальной терапии.
Возбудители внебольничных (амбулаторных) пневмоний обычно обладают достаточно высокой чувствительностью к антибактериальным препаратам, в то время как госпитальные пневмонии часто вызываются антибиотикорезистентной больничной микрофлорой.
В детской практике для лечения пневмоний чаще всего используют препараты пенициллинового ряда (природные и полусинтетические), цефалоспорины I-IV поколения, макролиды и аминогликозиды. Эти препараты, применяемые как монотерапия или в комбинации друг с другом, чаще всего позволяют подавить основной спектр возбудителей пневмонии у детей. В зависимости от тяжести пневмонии лечение можно проводить одним антибактериальным препаратом или сочетанием нескольких антибактериальных средств. Введение антибиотиков парентеральное и можно добавлять в виде ингаляций. Эффективность терапии антибиотиками оценивают через 36-48 ч.
Улучшение общего состояния и аппетита, снижение температуры тела до субфебрильных значений, уменьшение одышки и отсутствие отрицательной динамики воспалительного процесса в лёгких следует расценивать как положительный результат антибактериального лечения.
Сохранение высокой лихорадки, ухудшение общего состояния и/или отрицательная динамика изменений в лёгких или плевральной полости свидетельствуют об отсутствии эффекта от проводимой антибактериальной терапии. Необходимо в обязательном порядке сменить антибиотик.
Для терапии атипично протекающих пневмоний стартовыми препаратами являются макролиды (азитромицин, рокситромицин, кларитромицин и др.).
Симптоматическая терапия включает: муколитики (разжижающие мокроту) прямого и непрямого действия. Препараты прямого действия - производные цистеина - тиолики (ацетилцистеин) и непрямого (секретолитического) действия относят производные алкалоида вазицина - бромгексин и его метаболиты (амброксол) и мукорегуляторы на основе карбоцистеина (мукодин, мукопронт, бронкатар) обладают одновременно мукорегулирующим и муколитическим эффектом).
Используются отхаркивающие препараты растительного происхождения (корни ипекакуаны, солодки, алтея, девясила, травы термопсиса, чабреца), также способствуют откашливанию регулярные ингаляции (щелочные), показаны жаропонижающие средства, физиотерапевтические мероприятия, массаж, постуральный дренаж, лечебная физкультура.
Реабилитация. Большинству больных, перенесших пневмонию рекомендуется проводить реабилитационные мероприятия на протяжении одного года. Целесообразно рекомендовать постепенное увеличение физических нагрузок, дыхательные и общеукрепляющие упражнения, достаточное пребывание на свежем воздухе.
Профилактика пневмонии в первую очередь заключается в здоровом образе жизни, соблюдении режима труда/отдыха, проветривании жилых помещений несколько раз в день в течение 30 минут, регулярных влажных уборках, предохранении организма от переохлаждения/перегревания, хорошем уходе за ребёнком и рациональном его закаливании с первых дней жизни. Большое значение имеет профилактика возникновения ОРВИ у детей, особенно первого года жизни: ограничение контактов с другими детьми в период сезонных вспышек респираторных инфекций, своевременная санация очагов инфекций и терапия сопутствующей патологии, вакцинация против гриппа, немедленная изоляция заболевших.
В настоящее время нет никаких обоснованных доказательств эффективности применения иммуностимуляторов, иммунокорректоров, витаминов с целью снижения заболеваемости пневмонией. Иммуномодулирующие препараты могут быть назначены только специалистом после соответствующего тщательного обследования состояния иммунной системы. Препараты для восстановления микрофлоры по последним данным должны назначаться лишь при наличии осложнений антибактериальной терапии, таких как диарея, ассоциированная с приемом антибиотиков.

АЛГОРИТМ
ПОСТАНОВКА ГОРЧИЧНИКОВ НА ГРУДНУЮ КЛЕТКУ РЕБЁНКУ РАННЕГО ВОЗРАСТА
I. Место проведения:
· Лечебно - профилактические учреждения, дом.
II. Оснащение рабочего места:
· Кровать, лотки, горячая вода t до 40 ° С, горчичники, салфетки, хлопковые пелёнки, одеяло, дез. раствор.
III. Предварительная подготовка к выполнению навыка:
· Вымыть и высушить руки;
· Надеть резиновые перчатки;
· Положить ребёнка на живот в постель с поднятыми вверх руками, осмотреть кожу спины, грудной клетки,
· Проверить горчичники, учитывая срок их хранения;
· Налить в лоток горячую воду;
· Сложить теплую пелёнку в нескольких слоёв для наложения на поставленные горчичники.
IV. Основной этап выполнения:
· Смочить горчичники в подготовленной теплой воде и положить на спину ребёнка между позвоночником и лопатками;
· Накрыть сразу же наложенные горчичники подготовленной теплой пелёнкой;
· Повернуть ребёнка на спину, рукой поддерживая теплую пелёнку с горчичниками;
· Положить смоченный в теплой воде горчичник на правый бок грудной клетки ребёнка;
· Обернуть свободным концом тёплой пелёнки ребёнка поверх горчичников;
· Укрыть ребёнка одеялом;
· Снять горчичники через 7-10 мин. при появлении лёгкой гиперемии кожи;
· Протереть кожу ребёнка слегка влажными (чтобы снять остатки горчицы), а затем сухими салфетками;
· Одеть ребёнка и укрыть одеялом;
· Положить пелёнки в бак для отработанных пелёнок;
· Вылить воду;
· Обеззаразить горчичники, лотки.
· Снять перчатки, обеззаразить их;
· Вымыть и высушить руки.
V. Заполнение медицинской документации:
· Сделать отметку в листке назначений.
Примечание.
· Запрещается ставить горчичники на позвоночник!!! При наложении горчичников наблюдать за ребёнком, в случае повышенной чувствительности к горчице снять горчичники через 3-5 минут.
АЛГОРИТМ
Дата добавления: 2022-01-22; просмотров: 10; Мы поможем в написании вашей работы! |

Мы поможем в написании ваших работ!
