При генерализованном поражении костной и лимфатической систем
наряду с патологией костей наблюдаются изменения лимфоидной ткани (рис. 8.9).
Диффузный (или острый) гистио-цитоз — синдром Леттерер—Зиве сопровождается генерализованным поражением костной и лимфатической систем, а также висцеральных органов.
В развившейся стадии это заболевание характеризуется лихорадкой, бледностью кожных покровов, адинамией, похуданием, потерей аппетита, гепато- и спленомега-лией. В полости рта — явления генерализованного пародонтита с прогрессирующим остеолизом костной ткани. Рентгенологически определяются остеопороз, диффузное рассасывание межальвеолярных перегородок и очаговое рассасывание тела челюсти. При гистологическом исследовании костей, кожи, вилочковой железы обнаруживаются скопления ретикулярных клеток.
Выраженность симптомов заболевания зависит от его формы. Иногда возможны экзофтальм, несахарное мочеизнурение, повышенная жажда. При всех формах заболевания отмечаются региональный лимфаденит, язвенный гингивит, запах изо рта. Пародонтолизис протекает без гное-
314
выделения. Заболеванию могут сопутствовать анемия, высыпания на коже, средний отит, умственная отсталость. На рентгенограмме видна резорбция костной ткани в виде кистозных полостей округлой или овальной формы. Костная ткань в окружности дефектов имеет нормальную структуру. Гистологическая картина очагов поражения при всех формах Х- гистиоцитоза идентична.
|
|
|
При Х-гистиоцитозе необходимо проводить полное рентгенологическое исследование костей скелета ребенка и лечение у эндокринолога и педиатра.
Пародонтальный синдром при ги- поиммуноглобулинемии. Клинически это заболевание проявляется развитием гнойных процессов в различных органах. Дифференциально-диагностические признаки — отсутствие или незначительная реакция регионарных лимфатических узлов и невосприимчивость к вирусной инфекции.
Гингивит носит преимущественно гипертрофический характер. Разрастание десневого края может достигать окклюзионной поверхности зуба. В развившейся стадии определяются патологические зубо-десневые карманы. Отложение зубного камня отсутствует.
Диагностический критерий — исследование иммуноглобулинов сыворотки крови и смешанной слюны.
Десмодонтоз. Это редкое заболевание, преимущественно дистрофического характера, развивающееся с первичным и преимущественным лизисом тканей пародонта. Оно чаще имеет хроническое течение, обостряется в 2—3 года, затем в 9—11 лет и достигает терминального состояния к 14 годам. Различают локализованную и генерализованную формы. При локализованной форме отмечается в основном поражение пародонта в области резцов и первых постоянных моляров, при генерализованной — поражение пародонта в области всех зубов.
|
|
|
316
В генерализованную форму дес-модонтоза включают синдром Па-пийона—Лефевра. В отечественной литературе описаны единичные наблюдения данной патологии [Грошиков М.И., 1957; Пономарева A.M., 1963]. Это тяжелое врожденное заболевание обычно проявляется у дошкольников вначале на молочных зубах, а затем на постоянных и характеризуется сочетанием врожденного ладонно-подошвенно-го дискератоза, симптомов воспалительных и дистрофических изменений в пародонте.
Тип наследования — аутосомно-рецессивный.
Степень гиперкератоза может быть различной. Гиперкератоз наблюдается в области ладоней и стоп, иногда на коленных и локтевых суставах; характерны глубокие трещины и шелушение. У некоторых больных гиперкератоз определяется также на слизистой оболочке щек, в углах рта.
Первые симптомы — эритема и утолщение кожи ладоней и подошв — проявляются в младенческом возрасте. Заболевание постепенно прогрессирует. Поражение распространяется на боковые стороны кистей и стоп, область ахилловых сухожилий. У детей отмечаются пониженная сопротивляемость инфекции, бледность кожных покровов, усиленное потоотделение. Однако общее состояние при этом виде патологии изменяется незначительно.
|
|
|
Прорезывание зубов сопровождается гингивитом. После формирования временного прикуса первыми признаками заболевания являются изменение положения зубов, их подвижность вследствие пародонто-лизиса. Затем образуются патологические зубодесневые карманы, наслаивается воспаление. Отличительный признак этого заболевания — отсутствие болей. Корни удаленных зубов покрыты белым налетом вследствие некроза цемен-
та К 4—6 годам все молочные зубы выпадают. После выпадения или удаления зубов процесс приостанавливается, заживление лунок хорошее. На рентгенограмме определяется рассасывание кости альвеолярного отростка, межальвеолярных и межкорневых перегородок по вертикальному типу. У большинства больных постоянные зубы через 2—3 года после прорезывания становятся подвижными и выпадают обычно все к 13—15 годам.
8.2.5. Пародонтомы
Пародонтомы чаще всего проявляются в виде эпулиса и фиброматоза десен. Эпулис относится к доброкачественным новообразованиям и определяется преимущественно у подростков и взрослых (при беременности). Чаще всего эпулис локализуется в переднем отделе альвеолярного отростка. Образование имеет синюшно-багровый цвет и располагается на широком основании или ножке. В зоне локализации этого образования возможен остео-пороз костной ткани альвеолярного отростка. Окончательный диагноз ставят после гистологического исследования.
|
|
|
Фиброматоз — это также доброкачественное новообразование, источником роста которого является соединительная ткань. Относится к генетически обусловленной патологии. Отличается медленным ростом, возникновением плотных безболезненных бугристых разрастаний, располагающихся по альвеолярному отростку.
8.3. Принципы лечения заболеваний пародонта
Лечение заболеваний пародонта строится на принципах индивидуального подхода к каждому больному с учетом данных общего и мест-
ного статуса. В связи с этим оно всегда должно быть комплексным. В плане лечения следует предусмотреть методы и средства, направленные на устранение симптомов заболевания, нормализацию состояния тканей пародонта и воздействие на организм больного в целом. Кроме этого, в комплексной терапии необходимо соблюдение правильной последовательности применения различных методов и средств.
Общая схема терапевтических мероприятий при заболеваниях паро донта:
• удаление микробного налета и предотвращение его образования на поверхности зуба;
• снятие минерализованных отложений;
• качественная санация кариозных дефектов с восстановлением межзубных контактов;
• выравнивание окклюзионных поверхностей зубов путем избирательного пришлифовывания;
• ликвидация функциональной перегрузки отдельных групп зубов;
• устранение аномалий прикрепления мягких тканей к костному остову лица, вредных привычек;
• по показаниям ортодонтическое лечение;
• лечение имеющихся заболеваний органов и систем организма ребенка соответствующими специалистами;
• использование медикаментозных и других средств и методов, воздействующих на патогенетические звенья воспаления в пародонте;
• применение средств, усиливающих защитно-приспособительные механизмы и стимулирующих регенерацию (общеукрепляющее лечение, иммунокорриги-рующая терапия, средства неспецифической и специфической ги-посенсибилизации, повышение реактивности организма, стимулирование остеогенеза);
317
• общегигиенические мероприятия — гигиена полости рта, соблюдение режима питания, труда, отдыха, здоровый образ жизни.
Лечение катарального гингивита предусматривает устранение местных раздражающих факторов, обучение правильной чистке зубов и контроль за ее качеством с использованием красителей, рекомендации по выбору средств гигиены, профессиональную гигиену и проведение противовоспалительной терапии.
Очень важное значение имеет качество удаления зубного налета: бляшку необходимо удалять не только с вестибулярных и оральных поверхностей, но и с контактных — с помощью дополнительных предметов гигиены. Контроль гигиены полости рта следует проводить в каждое посещение больного, но не реже чем через 5, 10, 20 дней.
Для местной противовоспалительной терапии катарального гингивита наиболее широко используют препараты из лекарственных трав для аппликаций, ванночек и полосканий: ромазулан, 2 % раствор календулы, имманиновую мазь и 1 % спиртовой раствор новоимманина (зверобой), коланхоэ (сок и мазь), 0,2 % раствор сальвина (шалфей), хлорофиллипт (1 % спиртовой раствор), настойки эвкалипта (10 %), чистотела (30 %), препараты прополиса (5 % спиртовой раствор), мазь «Пропосол», хлоргексидин (0,06 % раствор), галаскорбин, метацил, мундизал-гель, гель «Метрогил-дента».
При затяжном течении гингивита применяют средства, подавляющие простейших: трихопол (метронида-зол), трихомонацид (1 % раствор), фуразонидол, цитраль (раствор 1:1000), клион, клиостом.
Жидкие противовоспалительные средства используют после чистки зубов в течение 7—10 дней, аппликации проводят после высушива-
318 .
ния десневого края. При катаральном воспалении удается более быстро добиться нормализации окраски десны и прекращения кровоточивости во время чистки зубов с помощью повязок, накладываемых на десневой край на 2—3 ч. Для повязок используют различные медикаменты: например, эмульсии гидрокортизона и масла шиповника поровну по 2—3 капли, окиси цинка до получения пасты. Перед наложением на десну к пасте добавляют немного порошка искусственного дентина. Можно пользоваться повязкой из смеси официнальной гепариновой мази с водным дентином, замешанными до консистенции пасты, и многими другими антибактериальными и противовоспалительными средствами. Окись цинка способствует уменьшению отека; гидрокортизон обладает выраженным противовоспалительным действием, масло шиповника — ке-ратопластическое средство, содержащее различные витамины, бальзамы; гепарин нормализует микроциркуляцию в тканях пародонта.
Физические методы лечения применяют после стихания острых воспалительных явлений. К ним относятся гидротерапия, электрофорез лекарственных веществ, содержащих кальций, витамина С с ру-тином, пальцевой массаж.
Внутрь назначают препараты кальция и комплекс антигеморрагических витаминов (аскорутин, дека-мевит и др.) в течение 1 мес. В пищевом рационе должны преобладать белки, витамины, рекомендуют твердую пищу.
При различных заболеваниях органов или систем одновременно с местным воздействием проводят лечение детей у соответствующих специалистов.
Критериями эффективного лечения служат следующие показатели: исчезновение неприятных субъективных ощущений, отрицательная проба Шиллера—Писарева, удов-
летворительное состояние гигиены полости рта, отсутствие кровоточивости десен, а также зубодесневых карманов, признаков резорбции межзубных костных перегородок при осмотре через год и более.
Лечение язвенного гингивита во многом зависит от местного применения антибактериальных препаратов. После постановки диагноза в первое посещение начинают активную терапию. Прежде всего тщательно обрабатывают полость рта рыхлыми ватными тампонами с антисептическими препаратами (все растворы должны быть теплыми). Для обезболивания десны можно использовать аэрозоль лидокаина, ксилестезин и др.
После обезболивания аккуратно
и тщательно снимают мягкий налет
и зубной камень, затем чистым эк
скаватором удаляют некротизиро-
ванные ткани и снова полость рта
промывают теплым раствором ан
тисептиков и делают аппликации с
одним из следующих препаратов: с
растворами ферментов и антибио
тиков, мазями «Клиостом» (метро-
нидазол), «Лизо-6" (лизоцим, пири-
доксин), мазью с антибиотиками и
антисептиками (неомициновая,
линкомициновая мази). Рекомендуют делать в домашних условиях ротовые ванночки с противовоспалительным средством в течение 2— 3 мин после чистки зубов. Можно рекомендовать сосание таблеток сибедина (хлоргексидин + аскорбиновая кислота), что создает достаточно долгий контакт поверхности слизистой оболочки с лекарственным средством и стимулирует слюноотделение.
Общее лечение включает антибиотики в таблетках, препараты кальция, анальгетики, комплекс витаминов (аскорбиновая кислота, аскорутин). Физические методы лечения — облучение светом гелий-неонового лазера или КУФ, орошение растворами лекарственных веществ. Диета должна быть полноценной
по составу и нераздражающей. Рекомендуется обильное питье. Горячая пища исключается.
Полная эпителизация наступает на 3—7-й день в зависимости от тяжести и распространенности процесса.
Лечение гипертрофического гингивита зависит от формы и стадии заболевания, начинается с выявления этиологического фактора и воздействия на очаг пролиферации десны. Однако обязательным остается тщательное удаление зубной бляшки и камня. При наличии патологии прикуса показано ортодонтиче-ское лечение.
В начальной стадии фиброзной формы после устранения этиологических факторов назначают рассасывающие средства — гепариновую мазь, электрофорез или фонофорез гепарина, лидазы, гиалуронидазы, при незначительной гипертрофии — электрофорез 5 % раствора йодида калия, гидротерапию.
При фиброзной форме гипертрофического гингивита I—II стадии показана склерозирующая терапия следующими средствами: 30 % водный раствор салицилата натрия, 65 % раствор глюкозы, 0,1 % раствор новэмбихина и др. Склерози-рующий раствор вводят от вершины к основанию сосочка в количестве 0,1—0,2 мл (до побледнения сосочка). После 2—3 инъекций заметны уплотнение сосочков и уменьшение их объема.
При отечной и смешанной формах вначале проводят противовоспалительную терапию лекарственными растениями, а также мазями (бутадионовая — 5 %, ацетилсалициловая — 3 %, гепариновая). Физиотерапевтические методы включают гидротерапию, все виды массажа, электрофорез и КУФ. Противовоспалительные средства обычно применяют в течение недели. После снятия воспаления при отечной и смешанной формах, а также при фиброзной форме III стадии пока-
319
зана гингивэктомия. После остановки кровотечения накладывают твердеющую повязку с мазью «Ги-оксизон» и окисью цинка, повязки «Септопак», «Воко-пак». На соседнем участке оперативное вмешательство осуществляют не ранее 7—10 дней.
У молодых людей в пре- и пубертатном периоде хирургическое иссечение сосочков не показано, поскольку после нормализации гормонального статуса конфигурация десневого края почти всегда восстанавливается. При гипертрофическом гингивите, вызванном умышленным приемом лекарственных средств, стоматолог по согласованию с психиатром проводит гигиеническое обучение пациента, профессиональную чистку зубов, назначает противовоспалительную терапию. Гингивэктомия показана при тяжелой степени гингивита по окончании курса лечения препаратами, вызвавшими гиперплазию десны.
Критерии эффективности лечения — нормальная величина, цвет и консистенция десневых сосочков, отсутствие зубодесневых карманов, изменений в костной ткани альвеолярных отростков и рецидивов в течение нескольких лет. Наличие сла-бовыраженных воспалительных явлений в краевом пародонте после гингивэктомии следует считать вполне удовлетворительным исходом лечения гипертрофического гингивита.
Выбор методов и средств лечения пародонтита определяется особенностями его клинических проявлений и тяжестью процесса. В отличие от гингивита в комплексном лечении пародонтита основным является оперативное вмешательство, направленное на устранение паро-донтального кармана, стимуляцию репаративных процессов.
В лечении хронического пародонтита независимо от тяжести процесса необходимы санация по-
лости рта; удаление зубных отложений, обучение гигиене полости рта и контроль за качеством чистки зубов. К другим лечебным мероприятиям можно приступать только после усвоения ребенком навыков по уходу за полостью рта.
При местном лечении детей с ограниченным пародонтитом после устранения активнодействующей причины проводят противовоспалительную терапию. Патологические карманы промывают из шприца растворами трихопола (к метро-нидазолу добавляют каплю хлоргек-сидина или дистиллированной воды), хлоргексидина, ферментами, клиостомом (в виде инстилляции на 7—10 мин). Медикаментозную обработку карманов проводят в 2—3 посещения, затем используют хирургические методы лечения по показаниям: кюретаж (при глубине кармана 3,5 мм) и гингивотомию. При подвижности зубов показано их шинирование. Для закрепления положительных результатов назначают физиотерапию (орошение растворами лекарственных средств, КУФ, гелий-неоновый лазер).
Общее лечение включает препараты кальция, фосфора, комплекс витаминов (А, В|, Вг, С, D, Е) в возрастной дозировке в течение месяца.
Положительным результатом лечения можно считать хорошее общее состояние больного, отсутствие явлений прогрессирования процесса в пародонте, прироста показателей индексов кровоточивости и ПИ, пробы Кулаженко, стабильную рентгенологическую картину. При адекватно проведенном лечении может наблюдаться стабилизация процесса, исчезновение остеопоро-за и ликвидация зубодесневого кармана.
Лечение генерализованного пародонтита проводят совместно с другими специалистами (педиатр, эндокринолог, гематолог и др.). Схема местной терапии аналогична таковой при локализованной форме.
После санации полости рта назначают курс стимулирующей терапии (алоэ, ФиБС, стекловидное тело), иммуномодуляторы, гипо-сенсибилизирующие средства. Диета должна быть богата витаминами, минералами, с ограничением экстрактивных веществ и жиров. Курс обшей терапии препаратами кальция, фосфора и витаминами проводят в течение 1 мес 2 раза в год.
На заключительном этапе лечения используют следующие физические методы лечения: электрофорез препаратов кальция, через 3—4 дня перерыва электрофорез витамина С с рутином, дарсонвализацию, вакуум- и гидротерапию, массаж, УФО, гелий-неоновый лазер и др.
Проводя физиотерапевтическое
лечение при любом виде патологии
тканей пародонта, необходимо по
мнить, что вследствие особенно
стей в строении кожного покрова и
слизистой оболочки полости рта
детей, тонкости эпителиального по
крова, богатства васкуляризации и
повышенной гидрофильности тка
ней физические факторы, встречая
меньшее сопротивление, проника
ют на ббльшую глубину. Электро
форез лекарственных веществ необ
ходимо проводить через 2—3 дня
после удаления зубных отложений.
Заблаговременно должны быть из
готовлены электроды для детей по
размеру челюсти. Дарсонвализацию
и вакуум-терапию у детей нужно
проводить после аппликационной
анестезии, так как эти процедуры
сопровождаются неприятными
ощущениями.
О стабилизации патологического процесса в тканях пародонта свидетельствуют отсутствие рецидивов, стихание воспалительных явлений, укрепление зубов, восстановление их функции, появление очагов уплотнения костной ткани, особенно в тех участках, где ранее обнаруживался остеопороз.
Детям с идиопатическими поражениями тканей пародонта необхо-
димо проводить рентгенологическое исследование и комплексное лечение у эндокринолога, гематолога и педиатра. Стоматолог назначает местную симптоматическую терапию и кюретаж очагов поражения. При консервативном лечении идиопатических заболеваний с прогрессирующим лизисом тканей и лечении пародонтом физиотерапия не показана.
Среди причин неудовлетворительных результатов лечения детей с воспалительными заболеваниями па родонта можно выделить следующие:
• недостаточное внимание врачей к появлению первых признаков заболевания;
• отсутствие мотивации к лечению как со стороны детей, так и со стороны их родителей;
• недостаточное обучение навыкам гигиены полости рта, отсутствие контроля над ее соблюдением;
• часто отсутствие комплексного лечения, в первую очередь орто-донтического (ортопедического), а также отсутствие при санации полости рта должного внимания в случаях появления суперконтактов при пломбировании, нависающих краев пломб и т.д.;
• несоблюдение необходимой последовательности при проведении комплекса лечебных мероприятий;
• отсутствие тесного контакта стоматолога с врачами других специальностей.
Выбор наиболее эффективных способов лечения конкретного пациента осложняется разнообразием клинических проявлений заболеваний пародонта, поэтому во всех случаях обращения за стоматологической помощью требуются тщательное всестороннее обследование пациента и постановка развернутого диагноза. Это дает возможность вовремя, а значит и более эффективно влиять на развитие болезней пародонта. В схему комплексной
Т 1 1
|
|
терапии болезней пародонта у детей рекомендуется включать иммуно-корректоры (имудон, ликопид и др.), которые оказывают иммуностимулирующее и иммуномодели-рующее действие.
8.4. Профилактика заболеваний пародонта
Диспансеризация детей с заболева ниями пародонта. Основные задачи диспансеризации — выявление ранних форм заболевания и факторов риска, проведение комплексных лечебно-профилактических и социально-гигиенических мероприятий, позволяющих сохранить функции зубочелюстной системы, осуществлять динамическое наблюдение. Основной объем работы по диспансеризации возложен на врача-паро-донтолога. Наиболее эффективно диспансеризация осуществляется в тех учреждениях, где функционируют кабинеты по лечению заболеваний слизистой оболочки полости рта и пародонта.
Выделяют следующие диспансерные группы:
Д1 — здоровые — не нуждаются в лечении;
ДН — практически здоровые, у которых наблюдается стабилизация процесса. К этой группе также относятся дети, не имеющие клинических признаков заболеваний пародонта, с выявленными факторами риска;
ДШ — нуждающиеся в лечении — наиболее многочисленная диспансерная группа. В этой группе выделяют 2 подгруппы: с активным течением заболевания и в фазе ремиссии.
Врач-пародонтолог, принимая на диспансерный учет ребенка с забо-
322
леваниями пародонта, должен провести комплекс исследований, сформулировать диагноз, наметить план лечения и осуществлять диспансеризацию.
Рекомендуются следующие сроки повторных наблюдений детей с заболеваниями пародонта:
• осмотр детей, не имеющих выраженных симптомов патологии, но с повышенным риском заболевания, после устранения причины проводят 1 раз в год;
• осмотр детей с гингивитами всех форм и стадий, а также оперированных по поводу различных видов пародонтом проводят 2 раза в год;
• осмотр детей с генерализованным и локализованным пародонтитом проводят 3 раза в год и при необходимости лечат;
• дети с идиопатическими заболеваниями пародонта и тяжелой формой пародонтита и пародонтоза на фоне общесоматических заболеваний (диабет, болезни крови и др.) проходят осмотр 3—4 раза в год. Совместно с педиатром им проводят интенсивное общее и местное лечение, включая в лечебный комплекс средства патогенетической терапии.
Основным критерием для снятия детей с заболеваниями пародонта с диспансерного учета является полное выздоровление ребенка в результате устранения причинных и предрасполагающих факторов либо стойкая, продолжающаяся много лет ремиссия.
Систематически проводят оценку эффективности диспансеризации (стабилизация процесса, ремиссия, состояние без изменения, ухудшение).
323
|
|
|
|
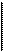 |
Часть вторая |
| ВРОЖДЕННЫЕ ПОРОКИ РАЗВИТИЯ ЛИЦА, ЧЕЛЮСТЕЙ И ЗУБОВ |
Раздел 9
Врожденными заболеваниями называются все отклонения от нормального развития, выявленные при рождении ребенка. Они могут называться аномалиями развития, что характеризуется отклонением от нормы, не сопровождающимся функциональными нарушениями; и пороками развития с выраженным отклонением в анатомическом строении, сопровождающимися нарушением функции.
С точки зрения деонтологии, правильным будет определение «врожденный порок развития» с указанием конкретной области поражения, например «врожденная неполная расщелина верхней губы справа».
По патогенезу врожденные заболевания подразделяют на наследственные болезни и наследственно предрасположенные, что обусловлено поражением наследственного аппарата половой или соматической клетки.
Кроме того, к группе врожденных пороков развития относят ненаследственные тератогенные заболевания, развившиеся на разных стадиях эмбриогенеза под влиянием раздражителей внешней и внутренней среды.
В настоящее время описано свыше 3000 синдромов, из которых 300 обусловлены пороками развития лица, челюстей и зубов. Из них, по последним данным, /} пороков развития лица относится к наследственным заболеваниям или наследственно предрасположенным и около у} — к тератогенным порокам развития.
В обширной группе врожденных пороков развития (ВПР) расщелина верхней губы и расщелина неба
занимают особое место как по частоте распространения, так и по тяжести клинических проявлений.
Частота рождения детей с расщелиной верхней губы и неба в различных регионах Российской Федерации колеблется от 1:500 до 1:1000. По данным ВОЗ, частота этой аномалии составляет в мире 1:700. Однако в различных регионах мира также отмечается значительный разброс этого показателя.
Частота появления расщелины губы и неба изменяется от региона к региону и является маркером сложившегося неблагополучия в регионе (при выраженном увеличении частоты этой патологии) за определенное время.
Одна треть случаев расщелины губы и неба относится к семейным формам. Среди них наиболее часто встречаются мультифакториально (полигенно) наследуемые случаи.
При диагностике мультифакториально (полигенно) наследуемой расщелины лица главная задача врача-стоматолога и специализированной медико-генетической службы состоит в выявлении у родителей больного или других родственников I степени родства тех или иных проявлений аномальных генов — истинных микропризнаков (стигмы эмбриогенеза).
Такими микропризнаками для расщелины губы являются:
• асимметрия красной каймы верхней губы;
• асимметрия крыла носа;
• атипичная форма и положение латеральных резцов и клыков верхней челюсти;
• прогнатия.
Истинные микропризнаки расщелины неба:
• укорочение и деформация мягкого неба;
• расщепление язычка (uvula) мягкого неба;
• диастема;
• атипичные форма и положение латеральных резцов и клыков верхней челюсти в сочетании с бороздкой альвеолярного отростка;
• истинная прогения.
Важность своевременного выявления этих микроаномалий заключается в возможности проведения профилактических мероприятий и предупреждении повторения аномалий в семье.
Две трети случаев врожденной расщелины лица отнесены к так называемой спорадической группе. В большинстве своем они связаны с действием неблагоприятных факторов внешней среды на организм матери и плода в I триместре беременности, когда происходит наиболее активное формирование
Чло.
Ретроспективное изучение влияния на плод некоторых противо-эпилептических препаратов, вирусов краснухи, гепатита, гриппа А, а также токсоплазмоза, цитомегалии, алкоголя и курения позволило выявить связь тератогенного влияния вышеуказанных агентов с увеличением частоты расщелины лица. Однако не исключено отнесение к этой же группе малого числа случаев мутаций «de novo» и редких ауто-сомно-рецессивных случаев, проявившихся впервые, но имеющих высокую степень наследственного отягощения и риска повторения аномалии у потомства.
На схеме 9.1 показаны основные виды средовых факторов воздействия, играющих роль в появлении эмбриоаномалий различного характера, в том числе в ЧЛО [Си-мановская Е.Ю., Баландина Е.А., 2001].
В ДаННОМ раддьл^ uiinvw.ui ..~^„
ки развития лица, объединенные по анатомо-морфологическим признакам.
9.1. Аномалии развития слизистой оболочки полости рта. Сверхкомплектные зубы
Аномалии слизистой оболочки полости рта — наиболее частый врожденный порок развития. Они могут быть доминирующим видом аномалий или симптомом более серьезного порока развития (множественные врожденные тяжи слизистой оболочки в области сводов преддверия рта при рото-лице-пальцевом синдроме).
Короткая уздечка языка. Уздечка языка — тяж слизистой оболочки, вершина которого расположена на нижней поверхности языка по средней линии, далее переходящий на дно рта и располагающийся между устьями выводных протоков поднижнечелюстных и подъязычных слюнных желез. Своим основанием уздечка языка прикрепляется к внутренней поверхности альвеолярного отростка нижней челюсти (на любом уровне), часто образуя здесь дополнительные тяжи слизистой оболочки в виде «гусиной лапки». В норме вершина уздечки языка располагается на уровне средней его трети, а основание — на уровне основания альвеолярного отростка. Если же вершина уздечки прикреплена в области передней трети языка или близко к его кончику, говорят о короткой уздечке языка. При такой уздечке ее основание, как правило, располагается близко к вершине альвеолярного отростка. В области кончика языка при выраженной укороченной уздечке наблюдается втянутость, бороздка. В редких случаях уздечка языка практически отсутствует и кончик языка оказывается прикрепленным к вершине альвеолярного отростка. Та-
|
|
кое состояние обозначается как ан-килоглоссия. Подобные анатомические нарушения, вызывающие ограничение подвижности языка, приводят к функциональным расстройствам. В первые дни после рождения выявляется нарушение функции сосания. Однако функциональная недостаточность языка может компенсироваться большим количеством молока у кормящей женщины, что облегчает сосание. Это же наблюдается при переводе ребенка по каким-либо причинам на искусственное вскармливание с первых дней после рождения. Порок развития может оставаться не-выявленным до периода становления речевой функции у ребенка. В этих случаях короткую уздечку языка часто обнаруживает логопед. Необходимо иметь в виду, что нарушение речи может быть центрального происхождения. В таких случаях вопрос об оперативном вмешательстве на уздечке языка решает врач-логопед (иногда после консультации с психоневрологом).
Короткая уздечка языка приводит к локальному пародонтиту в области зубов 82, 81, 71, 72, 42, 41, 31, 32, нарушению их положения (язычный наклон, поворот по оси) и способствует развитию дистальной окклюзии; она ухудшает фиксацию ортодонтических пластиночных аппаратов и съемных протезов на нижней челюсти.
Лечение короткой уздечки языка хирургическое. Показания к операции: нарушение функции сосания (вопрос об операции должен решаться совместно с педиатром), логопедические (решение принимают логопед и хирург), ортодонтические и ортопедические, пародонтологи-ческие (решение принимают соответствующие специалисты).
Операция у новорожденных и грудных детей проводится под ап-
332
пликационной анестезией непосредственно перед очередным кормлением путем рассечения уздечки над устьями выводных протоков слюнных желез ножницами. Язык удерживается желобоватым зондом. Сразу же после операции показано кормление ребенка. Во время функции сосания произведенный надрез на уздечке языка естественным путем продлевается на необходимую величину. Операция рассечения уздечки у новорожденных и грудных детей паллиативная. В дальнейшем, как правило, ребенку предстоит плановая операция — пластика уздечки языка, в том числе встречными треугольными лоскутами.
На кафедре детской челюстно-лицевой хирургии и хирургической стоматологии в настоящее время проводят иссечение уздечки языка — в техническом исполнении менее продолжительную и дающую высокий положительный эффект операцию. Ее проводят под местным обезболиванием (при отсутствии специальных показаний к общему обезболиванию).
Методика операции. После рассечения уздечки языка над устьями выводных протоков слюнных желез и расширения раны тупым путем в горизонтальном и вертикальном направлениях иссекается дублика-тура слизистой оболочки над раной (собственно уздечка). Мобилизуются края раны, после чего на слизистую оболочку накладываются швы vicril в вертикальном направлении. Возможное осложнение в послеоперационном периоде — отек языка и дна рта — вызывает необходимость рекомендовать наблюдение за ребенком в условиях стационара одного дня и назначение противовоспалительных и гипосенсибилизиру-ющих препаратов (глюконат кальция, тавегил, супрастин или другие их аналоги). Рекомендуются щадящая диета, ограничение речевой функции на 3—4 дня, полоскание
рта после еды слабым антисептиком, чистка зубов нижней челюсти с язычной стороны не проводится до полного выздоровления. Если операция осуществлялась по логопедическим показаниям, ребенок начинает (или возобновляет) занятия с логопедом на 6—7-е сутки после операции.
Короткая уздечка верхней губы обычно имеет широкую вершину, близко расположенную к красной кайме, и широкое основание в области альвеолярного отростка верхней челюсти. Во время улыбки обнажается слизистый тяж, что вызывает и косметические нарушения. Низкое прикрепление уздечки верхней губы наблюдается значительно чаще, при этом основание уздечки может располагаться близко к вершине альвеолярного отростка и даже переходить в резцовый сосочек. Такое расположение уздечки верхней губы может сопутствовать диастеме, препятствовать ортодон-тическому и ортопедическому лечению, приводить к локальному пародонтиту. Таким образом, оперативное вмешательство на уздечке верхней губы проводится по косметическим, ортодонтическим, ортопедическим и пародонтологиче-ским показаниям. Операцию назначают не ранее чем после полного прорезывания 11, 21 зубов и частичного — 12, 22. Оптимальным вариантом вмешательства является иссечение уздечки верхней губы. Операцию проводят под общим обезболиванием в условиях поликлиники.
Методика операции. Проводится V-образный разрез до кости, окаймляющий основание уздечки на альвеолярном отростке. Тупым путем скелетируется обнаженная часть альвеолярного отростка, при необходимости костный выступ в области срединного шва сглаживается экскаватором или кюретажной ложкой, иссекается дубликатура слизистой оболочки на верхней
губе (собственно уздечка), мобилизуются края раны, слизистая оболочка на верхней губе ушивается vicril. На обнаженную кость укладывается йодоформный тампон или «Alvagel». Верхняя губа фиксируется давящей повязкой на 4—6 ч.
В послеоперационном периоде рекомендуется щадящая диета, полоскание рта слабыми антисептиками. Чистка зубов верхней челюсти с вестибулярной стороны не проводится до полного заживления раны на альвеолярном отростке. Смена йодоформного тампона рекомендуется на 7—8-е сутки после операции и при необходимости повторяется.
При наличии отдельных дополнительных слизистых тяжей в области верхнего или нижнего свода преддверия рта они могут быть устранены (по показаниям) таким же образом.
Мелкое преддверие рта относится к аномалиям развития слизистой оболочки свода преддверия и характеризуется уменьшением высоты прикрепленной десны. Высота прикрепленной десны у детей — величина непостоянная. Она изменяется в связи с ростом альвеолярной части и базиса нижней челюсти по мере развития зубных фолликулов и прорезывания сначала молочных, а затем постоянных зубов. Глубина преддверия (высота прикрепленной десны) равна расстоянию от десне-вого края на уровне средней линии соответствующего зуба до переходной складки без величины зубодес-невого желобка.
Глубина преддверия у детей 6— 7 лет 4—5 мм, в возрасте 8—9 лет — 6—8 мм, а к 13—15 годам достигает 9—14 мм.
Мелкое преддверие рта, высокое прикрепление уздечки нижней губы, наличие выраженных дополнительных тяжей в слизисто-подслизистом слое являются факторами, предрасполагающи-
333
 ми к развитию сначала катарального гингивита в области одного или нескольких зубов, а затем локального пародонтита. Развитию патологического процесса в тканях пародонта способствуют также различного рода ортодон-тические нарушения (глубокий прогнатический прикус, сагиттальная дизокклюзия, вестибулярное положение отдельных зубов, скученность зубов и др.), вызывающие неравномерное распределение жевательной нагрузки на ткани пародонта. Низкий уровень гигиены полости рта усугубляет процесс.
ми к развитию сначала катарального гингивита в области одного или нескольких зубов, а затем локального пародонтита. Развитию патологического процесса в тканях пародонта способствуют также различного рода ортодон-тические нарушения (глубокий прогнатический прикус, сагиттальная дизокклюзия, вестибулярное положение отдельных зубов, скученность зубов и др.), вызывающие неравномерное распределение жевательной нагрузки на ткани пародонта. Низкий уровень гигиены полости рта усугубляет процесс.
Лечение локального пародонтита, вызванного перечисленными факторами, должно быть комплексным: терапевтическое, ортодонти-ческое, хирургическое, при обязательном соблюдении высокого уровня гигиены полости рта. Хирургическое лечение — вестибуло-пластика — направлено на углубление преддверия полости рта и ликвидацию слизисто-подслизистых тяжей. В некоторых случаях вести-булопластику проводят в целях профилактики пародонтита.
В основе различных методов вес-тибулопластики лежит перераспределение лоскутов слизистой оболочки с нижней губы и альвеолярной части нижней челюсти.
Сверхкомплектные зубы — одна из аномалий развития зубочелюстной системы, относящаяся к врожденным порокам развития. Одна треть случаев закладки сверхкомплектных зубов относится к генетически и наследственно обусловленной патологии, уг их числа связаны с тератогенными влияниями на организм матери ребенка в I триместре беременности и в сроки закладки зубочелюстной системы. Сверхкомплектные зубы часто являются причиной ретенции комплектных зубов, в связи с
334
этим такой вид патологии рассматривается комплексно.
Ретенированные зубы. Ретенция
зубов среди прочих аномалий зубо
челюстной системы составляет от
4,3 до 8 % аномалий ЧЛО. Ретени-
рованным считается зуб, который
не прорезался в срок, обусловлен
ный анатомо-физиологическим
развитием зубочелюстной системы.
Различают полную ретенцию,
когда зуб находится в толще челю
стной кости, и неполную, когда
процесс прорезывания по ка
ким-либо причинам приостанавли
вается после появления из кости
альвеолярного отростка челюсти
части коронки зуба.
Задержка прорезывания зуба, кроме возникновения функционального дисбаланса и нарушения эстетического вида, связанного с отсутствием зуба в зубном ряду, может не сопровождаться клиническими симптомами в течение длительного времени. Однако они могут явиться скрытой причиной таких заболеваний, как одонтогенный синусит, вызванный переходом воспаления с ретенированного зуба на слизистую оболочку верхнечелюстной пазухи, неврит тройничного нерва, возникающий при сдавлении нервных стволов и сопровождающийся неврологическими болями, парестези-ями, анестезиями в области иннервации поврежденной ветви нерва. Прорезывание ретенированного зуба в полость носа может сопровождаться симптоматикой, типичной для местных воспалительных процессов с явлениями рефлекторного характера (шум в ушах, иррадиация болей).
Ретенция зубов — заболевание полиэтиологическое. Задержка прорезывания зубов происходит под влиянием местных и общих факторов. При воздействии общих факторов может развиться множественная или генерализованная ретенция зубов.
Одной из причин ретенции зубов являются эндокринные заболевания. Гипофункция тимуса приводит к замедлению роста и оссификации скелета, гипофункция щитовидной железы — к кретинизму, сопровождающемуся резким снижением скорости прорезывания молочных и постоянных зубов, гипофункция гипофиза (гипофизарный нанизм) сопровождается снижением сома-тотропной активности передней доли гипофиза (происходит задержка физического и полового развития). Нарушение прорезывания зубов, обусловленное этой патологией, в большей мере относится к постоянным зубам, так как сома-тотропин начинает проявлять свое активное действие (стимулирует рост) лишь после 3 лет.
К множественной ретенции могут привести такие генетические пороки, как болезнь Дауна, синдромы Патау, Эдвардса, Розенфорда, экто-дермальная дисплазия, муковисци-доз, черепно-ключичный дизостоз. Ретенции зубов способствуют рахит, экссудативный диатез, туберкулезная интоксикация, врожденный сифилис. Недостаток в организме микроэлементов (фтор, йод) снижает скорость прорезывания зубов. D-гиповитаминоз приводит к задержке развития и прорезывания зубов. Генерализованную ретенцию может вызвать ионизирующее излучение.
Множественная ретенция зубов при воздействии общих факторов является симптомом или следствием перечисленных заболеваний, поэтому лечение должно быть направлено на устранение основной причины, а местное не всегда эффективно.
Местные факторы, приводящие к ретенции зубов:
• неправильное положение зуба по отношению к оси прорезывания (атипичная закладка);
• недостаток или полное отсутствие места в зубном ряду;
• наличие сверхкомплектных зубов;
• травма челюстных костей (вызывает сдавливание зачатка зуба гематомой или его механическую травму);
• травма в период формирования корня (обусловливает разрыв сосудисто-нервного пучка, такие зубы часто бывают полуретениро-ванными);
• одонтома;
• расположение зуба в фолликулярной кисте;
• раннее удаление молочных зубов;
• низкое прикрепление уздечки верхней губы;
• функциональные факторы (активность языка, губ, глотки, влияющие на рост челюсти и положение зубов);
• зубы, находящиеся в расщелине альвеолярного отростка или в ее непосредственной близости;
• недостаточная пластическая функция периодонта (проявляется отсутствием роста кости лунки, потерей пружинящего свойства периодонта, нарушением кровеносных сосудов);
• вредные привычки (сосание языка, «лень жевания» и др.), ограничивающие нормальную функциональную нагрузку на жевательный аппарат.
Частой причиной ретенции постоянных зубов является наличие одного или нескольких сверхкомплектных зубов в этой анатомической области. Сверхкомплектные зубы, как правило, располагаются в челюсти на пути прорезывания комплектных зубов (чаще с небной стороны), вызывая их ретенцию. Как правило, сверхкомплектные зубы находятся в области центральных верхних резцов, реже — боковых, хотя могут встречаться и в области других зубов. Сверхкомплектные зубы, располагающиеся с небной стороны, обычно бывают боч-
335
кообразными со сформированной лишь коронковой частью. Комплектные зубы располагаются под углом к средней линии (разной степени выраженности).
Сверхкомплектные зубы, располагающиеся между комплектными (чаще между 11, 21 зубами), обычно бывают веретенообразными и имеют полностью сформированный корень, причем коронка их часто обращена в сторону полости носа. Комплектные зубы в этом случае располагаются перпендикулярно к краю альвеолярного отростка и могут быть повернуты вокруг оси, а корень их лишь немного отстает в формировании от корней зубов 12, 22, иногда он полностью сформирован.
Корни же комплектных зубов, на пути которых расположены сверхкомплектные зубы, значительно отстают в развитии, что, по-видимому, объясняется не только механическим препятствием, но и тем, что создается неспецифическое напряжение в этом участке челюстной кости, которое является причиной ретенции и задержки формирования корня.
Диагностика клинико-рентгено-логическая.
Лечение. Показания к хирургическому лечению и его сроки у детей с наличием сверхкомплектных зубов различны. Они зависят от расположения сверхкомплектных зубов по отношению к комплектному зубу и возраста ребенка.
Если сверхкомплектный зуб прорезался, то его можно удалить без промедления, так как он обычно мешает правильному расположению комплектных зубов в зубном ряду или задерживает их прорезывание. В том случае, если сверхкомплектный зуб расположен близко к режущему краю и не накладывается на зону роста комплектного, его можно удалить независимо от степени формирования корня комплектного зуба.
При расположении сверхкомплектного зуба близко к зоне роста комплектного его удаление необходимо отложить до окончания формирования корня комплектного зуба, так как во время операции может быть повреждена зона роста последнего и он прекратит свое формирование, будет неполноценным или погибнет. Если сверхкомплектный зуб находится близко к режущему краю, операцию удаления зуба можно проводить под местным обезболиванием, удаление этого зуба при глубоком его расположении в челюсти лучше осуществить под наркозом. Такая операция для ребенка травматична и связана с повышением эмоциональной напряженности.
После удаления сверхкомплектных зубов при наличии достаточного места комплектные зубы прорезываются самостоятельно в течение 2—6 мес. Если по истечении этого срока зубы не прорезались, показано ортодонтическое лечение.
9.2. Расщелины лица
Расщелины лица развиваются в местах слияния эмбриональных бугров. Врожденные и наследственные пороки развития лица, шеи, костей лицевого и мозгового черепа, врожденные тканевые пороки развития, кисты и свищи лица и шеи возникают вследствие нарушения нормального морфогенеза эмбриона в период от 3—4 до 12 нед внутриутробного развития.
Под влиянием различных «причин» экзогенного, эндогенного или наследственного характера, если их действие совпадает с критическим периодом эмбриогенеза лица, нарушается нормальный морфогенез, что приводит к развитию различных врожденных пороков. Есть ряд теорий, объясняющих появление
врожденных пороков, например несостоятельность мезодермально-го слоя, способность его рассасываться или отставать в развитии под действием «причины». Есть эмбриональная теория последовательности формирования различных участков средней зоны лица.
Эмбриогенез головного конца эмбриона хорошо изучен, поэтому по локализации и виду порока развития можно достаточно точно определить время действия «причины» или совокупности причин, установить семейно-наследствен-ные или наследственные связи, определившие появление врожденного порока данной анатомической области.
Доминируют мультифакториаль-ные пороки, их вызывает тератогенное действие лекарств, троп-ность к вирусам, особенно краснухи, к которым клетки первой и второй жаберных дуг особо чувствительны, токсикозы беременности, условия труда беременной женщины, некоторые виды производств, соматические заболевания матери в I триместре, зрелый (после 35 лет) возраст родителей и др.
Таким образом, следует говорить о генетической гетерогенности не-синдромальных врожденных пороков развития лица.
Подробное изучение этиологии врожденных пороков развития лица имеет большое значение, так как позволяет целенаправленно и результативно решать вопросы их профилактики. При проведении МГК на основе ретроспективного и проспективного исследований можно установить причину, тип наследования, прогнозировать риск повторного рождения ребенка с врожденным пороком развития.
Врожденные пороки развития головы, лица и шеи целесообразно разделить на следующие группы:
• изолированные врожденные пороки (например, врожденная расщелина губы и/или неба);
• челюстно-лицевые дизостозы (например, синдром Гольденхара, синдром гемифациальной микро-сомии), когда имеются аномалии развития мягких тканей, костей лицевого скелета, челюстей, однотипно выраженные, что и определяет их как синдром;
• черепно-челюстно-лицевые дизостозы (например, синдром Крузо-на, синдром Робена), когда имеются врожденные аномалии развития костей черепа, лицевых костей, мягких тканей, также с повторяющимися признаками в однотипной комбинации.
Синдром всегда подразумевает однотипный набор аномальных признаков, сгруппированных и повторяющихся в силу сложившихся способов наследования.
Каждый пятый случай синдрома включает порок развития губы и/или неба, который относится к самым часто встречающимся видам аномалий ЧЛО и среди всех видов аномалий занимают 2-е место.
Срединная расщелина нижней челюсти (рис. 9.1) и косая расщелина лица в клинической практике встречаются редко.
Поперечная расщелина лица (одно- или двусторонняя макростома) может быть изолированным пороком развития или симптомом врожденного синдрома (рис. 9.2).
Синдром гемифациальной микро- сомии (синдром первой и второй жаберных дуг) (рис. 9.3) характеризуется недоразвитием одной половины нижней челюсти за счет гипо-или аплазии мыщелкового отростка, пороком развития других отделов ВНЧС, гипоплазией верхней челюсти и скуловой кости на этой же стороне, односторонней макро-стомой, разнообразными аномалиями развития наружного уха в сочетании с атрезией наружного слухо-
| Рис. 9.3. Синдром гемифациальной микросомии (синдром первой и второй жаберных дуг). |
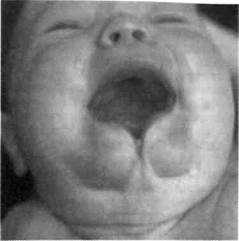
Рис. 9.1. Срединная расщелина нижней губы и нижней челюсти.
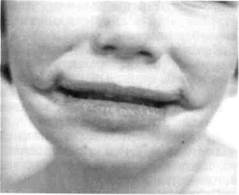
Рис. 9.2. Двусторонняя поперечная расщелина лица.
вого прохода, внутреннего уха, микро- или анофтальмом. Комбинация этих признаков может быть выражена различно. Тип наследования предположительно аутосомно-доминантный.
Синдром Гольденхара. Кроме перечисленных при гемифациальной микросомии пороков развития, характеризуется наличием эпибуль-барного дермоида, пороками развития шейного отдела позвоночника и мочевыводящих путей. Наружное
11Q
ухо может быть развито нормально. Как правило, имеются множественные рудиментарные кожно-хряще-вые включения в мягких тканях щеки по линии срастания верхних и нижнечелюстных эмбриональных бугров (от козелка до угла рта). Тип наследования не изучен.
Синдром Ван-дер-Вуда — врожденные симметричные свищи слизистых желез на нижней губе в сочетании с расщелиной верхней губы (чаще с двусторонней полной расщелиной губы, альвеолярного отростка и неба). Наследуется по аутосомно-доминантному типу с высоким уровнем риска последующего рождения ребенка с подобной патологией и, как правило, более выраженными признаками ее проявления.
|
|
Синдром Робена характеризуется наличием триады признаков: расщелины неба, недоразвития продольных размеров нижней челюсти, птоза языка и глотательных мышц за счет врожденного несовершенства функций черепных нервов. Большинство детей ранее были нежизнеспособны из-за нарушения дыхания и развития бронхо-легочных осложнений с момента рождения. В настоящее время посредством технологии
дистракционного остеогенеза эти осложнения могут быть своевременно устранены или минимизированы за счет увеличения продольных размеров нижней челюсти, что изменяет положение корня языка, увеличивает площадь дна полости рта и снимает основные условия порочного влияния на функцию дыхания.
Синдром Крузона — изменение формы мозгового черепа («башенный» череп), высокое переносье с выдающимся вперед носом, выраженное недоразвитие всех отделов верхней челюсти, ложный экзофтальм (рис 9.4).
Рото-лице-пальцевой синдром — множественные добавочные уздечки слизистой оболочки рта, порок развития передних двух третей языка, аплазия или синдактилия пальцев рук и ног; сочетается с врожденной расщелиной губы или неба. Тип наследования аутосомно-ре-цессивный.
9.3. Врожденные кисты и свищи шеи. Дермоидные кисты
Кисты и свищи шеи подразделяются на срединные и боковые. Более часто встречаются срединные кисты и свищи шеи. В эту группу входят врожденные пороки, которые возникают при нарушении развития жаберного аппарата: жаберных дуг и/или щелей, глоточных карманов, щитовидной железы и других производных. Они могут быть выявлены уже у новорожденного, но чаще проявляются позже — в первые 5 лет жизни ребенка.
Дермоидные кисты образуются в местах расположения складок эктодермы, где имеются щели между буграми головного конца эмбриона, наследственно-направленные линии слияния в процессе морфогенеза и формирования лица и шеи. Места их расположения типичны.
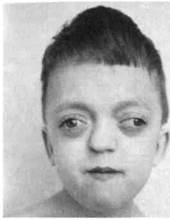
Рис. 9.4. Синдром Крузона.
Срединные кисты и свищи шеи
развиваются из остатков нередуцированного щитовидно-язычного протока, который образуется у эмбриона в период от 3-й до 5-й недели при развитии задней трети языка и щитовидной железы. Начальный отрезок протока соответствует по локализации слепому отверстию языка, а далее спускается вниз до перешейка щитовидной железы, нередко прободает подъязычную кость. Эти кисты и свищи проявляются в разные сроки после рождения. Свищу может предшествовать стадия кисты. Их появление не сразу замечается ребенком и его родителями.
Срединные кисты шеи образуются на любом уровне щитовидно-язычного протока — от слепого отверстия в области корня языка до перешейка щитовидной железы. В зависимости от локализации различают кисты корня языка, срединные кисты шеи в области подъязычной кости. Рост кисты медленный, безболезненный. Боли чаще всего появляются при нагноении кисты. В этих случаях могут быть затруднены глотание и дыхание. Кисты, расположенные в области подъязычной кости, над и под ней,
339
при росте вызывают деформацию этого отдела шеи. Они мягкоэла-стичной консистенции, округлой формы, подвижность их ограничена из-за связи с телом подъязычной кости. Смещаются они только вверх вслед за подъязычной костью при глотании. Основная масса кист связана с телом подъязычной кисты и только 5—7 % — с рогом подъязычной кости.
Среди срединных свищей шеи выделяют неполный наружный и неполный внутренний. Вокруг наружного устья срединного свища кожа часто гиперемирована, рубцо-во изменена. Устье может временно закрываться. Отделяемое из свища скудное, с приемом пищи не связано. Наружное устье свища смещается вверх при глотании вслед за подъязычной костью. Зондирование свища затруднено из-за рубцов вокруг устья. При полном свище введенная жидкость изливается в полость рта через слепое отверстие корня языка.
Типичная клиническая картина и объективные методы исследования (зондирование, введение жидкости и контрастная рентгенография) дают возможность достаточно точно диагностировать срединный свищ шеи. В последние годы считают наиболее информативным метод эхографии. Он позволяет установить не только наличие свища и его протяженность, но и топографию с окружающими структурами.
Лечение только хирургическое.
Боковые кисты шеи. Происхождение их окончательно не установлено. Источником образования кист нередко бывают сохранившиеся эпителиальные остатки жаберного аппарата второй жаберной щели, третьего глоточного кармана и зоб-но-глоточного протока. Эти эпителиальные остатки в боковых отделах шеи редко проявляются в ран-
'Uu
нем детском возрасте и долго сохраняются в латентном состоянии. Лишь в более старшем возрасте под влиянием некоторых причин (воспаление, травма) они начинают расти, образуя кисты шеи. Они могут быть ошибочно приняты за абсцесс и вскрыты, после чего остаются незакрывающиеся свищи впереди и по ходу кивательной мышцы, серозное отделяемое из свища.
Боковые кисты шеи, как правило, особых неудобств ребенку не причиняют. Лишь при значительном увеличении или нагноении они могут затруднять прием пищи, вызывать боли, оказывая давление на сосудисто-нервный пучок шеи. Растут медленно. Размер кист бывает от грецкого ореха и более. Цвет кожи над боковой кистой не изменен. Пальпаторно ощущается мягкоэластичное образование, иногда с выраженной флюктуацией, подвижное и безболезненное. Лимфатические узлы шеи не изменены. В боковой поверхности глотки на стороне кисты иногда отмечается незначительное выпячивание ее стенки. Боковые кисты шеи могут нагнаиваться. В этих случаях киста быстро увеличивается в объеме за счет скопления в ее полости гнойного экссудата, становится болезненной и плотной на ощупь. Лимфатические узлы шеи увеличиваются, пальпация становится болезненной. В этой стадии кисты нередко принимают за абсцесс и по ошибке вскрывают.
В диагностике боковой кисты шеи большое значение имеет метод эхографии, который позволяет уточнить локализацию, топографические особенности ее расположения, размеры, плотность содержимого и состояние региональных лимфатических узлов.
Дифференцировать боковые кисты шеи следует с лимфаденитами, лимфангиомой, кавернозной геман-гиомой, лимфосаркомой, аневризмой сосудов, опухолями околоуш-
Ной и поднижнечелюстной слюнных желез. При проведении дифференциальной диагностики целесообразны пункция и цитологическое исследование пунктата.
Лечение хирургическое. Операция сложная, так как оболочка кисты может быть интимно связана с сосудисто-нервным пучком шеи (особенно со стенкой внутренней яремной вены), а верхний полюс кисты посредством сухожильной связки — с шиловидным отростком.
Боковые свищи шеи образуются из тех же зачатков, что и кисты, чаще вторично из кист, появившихся в раннем детском возрасте. Врожденные свищи встречаются довольно редко. Иногда устье свища может закрываться с повторным образованием кисты.
Боковые свищи могут быть полными и неполными. При полном свище свищевой ход представляет собой непрерывную трубку от кожи шеи до небной миндалины. Неполный наружный боковой свищ шеи имеет лишь наружное устье на коже шеи, второй конец свища заканчивается слепо в тканях. Неполный внутренний боковой свищ шеи имеет устье в области небной миндалины и слепой ход в тканях шеи. Наружное устье свища располагается перед передним краем грудино-ключично-сос-цевидной мышцы. Далее свищевой ход идет вверх и прободает фасции мышцы шеи, располагаясь рядом с сосудисто-нервным ее пучком несколько выше уровня рогов подъязычной кости, откуда свищ поворачивает внутрь и уходит к боковой стенке глотки. Из устья свища в небольших количествах выделяется серозная жидкость, состоящая из клеток эпителия и лимфоидных элементов.
Лечение хирургическое. Для лучшего выявления направления хода свища в наружное его устье перед началом операции вводят 1 % водный раствор метиленового синего.
Дермоидная киста относится к группе тератом. Полость кисты заполнена продуктами сальных и потовых желез, слущенным эпителием. Эти кисты располагаются на местах слияния и зарастания эмбриональных борозд и полостей, идущих в глубь складок эпидермиса. Они образуются в результате нарушения закладки эктодермы, когда часть ее отделяется от основной массы.
Такие кисты могут возникать под языком и в самом языке, под мышцами дна полости рта, в области корня носа, наружного и внутреннего углов орбиты и надбровной области. Они определяются по ограниченному выбуханию. Консистенция их мягкая, форма округлая или продолговатая. С кожей кисты не спаяны, подвижны; оболочка кисты может быть соединена с надкостницей. Диагностика дермоид-ных кист не представляет трудностей, так как эти кисты отличаются типичной локализацией. При локализации дермоидной кисты большого размера в области внутренней или наружной стенки орбиты и в надбровной области ее необходимо дифференцировать от мозговых грыж. Как правило, дермоидные кисты дна полости рта обнаруживаются у старших детей и подростков.
Лечение хирургическое.
9.4. Пороки развития верхней губы
Расщелина верхней губы и неба в структуре антенатальной патологии занимает второе место по частоте среди других врожденных пороков развития человека. По статистическим данным европейских стран, рождение ребенка с расщелиной составляет 1:500—1000 новорожденных. Чаще расщелина губы и неба является полигенным мультифакто-риальным заболеванием, которое может встречаться как изолирован-
ный порок развития и быть одним из симптомов врожденных синдромов (синдром Ван-дер-Вуда, синдром Робена и др.).
9.4.1. Врожденная расщелина верхней губы
Клиническая картина. Анатомические и функциональные расстройства. В зависимости от степени анатомических изменений различают три формы расщелины верхней губы: скрытую, неполную и полную. При скрытой расщелине верхней губы наблюдается расщепление мышечного слоя с сохранением непрерывности кожного покрова и слизистой оболочки; при неполной расщелине — расщепление всех слоев губы в нижних ее отделах, а в верхних имеется правильно развитый участок или тонкий кожный мостик, соединяющий оба отдела губы между собой, дно нижнего носового хода сформировано нормально; при полной расщелине не срастаются все ткани на всем протяжении губы от красной каймы, включая дно носовой полости. Независимо от степени выраженности расщелины верхняя губа всегда укорочена. Ткани подтянуты к вершине расщелины, правильное анатомическое соотношение отделов губы нарушено, красная кайма растянута вдоль краев расщелины.
При полной расщелине верхней губы во всех случаях наблюдается неправильная форма крыла носа, расположенного на стороне расщелины. Крыло уплощено, растянуто, кончик носа несимметричен, хрящевая часть перегородки носа искривлена. Подобная деформация носа встречается и при неполной расщелине губы, что объясняется анатомической и функциональной неполноценностью тканевого слоя верхних отделов губы и нарушением миоди-намического равновесия мышечного комплекса расщепленной губы.
При расщелине верхней губы с первых дней жизни у ребенка нарушается функция сосания из-за негерметичности полости рта. При скрытой и неполной расщелине верхней губы ребенок может брать грудь матери, прижимая ткани груди к альвеолярному отростку верхней челюсти и небу, компенсируя неполноценность мышц губы активным включением языка в акт сосания. При других формах расщелины возможно только искусственное питание ребенка. Наиболее тяжелые расстройства сосательной функции наблюдаются у детей с врожденной полной расщелиной губы и неба.
Классификация. В клинике кафедры детской челюстно-лицевой хирургии и хирургической стоматологии МГМСУ пользуются следующей клинико-анатомической классификацией [Колесов А.А., Каспа-рова Н.Н., 1975].
1. Врожденная скрытая расщелина верхней губы (односторонняя или двусторонняя).
2. Врожденная неполная расщелина верхней губы:
а) без деформации кожно-хряще-
вого отдела носа (односторонняя
или двусторонняя);
б) с деформацией кожно-хряще-
вого отдела носа (односторонняя
или двусторонняя).
3. Врожденная полная расщелина
верхней губы (односторонняя или
двусторонняя), при которой всегда
имеется деформация кожно-хряще-
вого отдела носа.
В клинической практике мы встречали разнообразные сочетания порока развития верхней губы и/или неба (схема 9.2).
Среди всех вариантов расщелины верхней губы и/или неба в последние годы наиболее часто встречается врожденная полная расщелина верхней губы (рис. 9.5), которая сочетается и с расщелиной неба. По данным ряда авторов, такие расще-
Дата добавления: 2021-12-10; просмотров: 14; Мы поможем в написании вашей работы! |

Мы поможем в написании ваших работ!