Немедикаментозное лечение (рекомендации).
Ишемическая болезнь сердца
(Материал подготовил доц. Фоменко П. Г.)
Теоретические вопросы темы:
ØПонятие об ишемической болезни сердца (ИБС).
ØАктуальность проблемы (социальное значение, эпидемиология).
ØФакторы риска ИБС, их значение.
ØКлассификация ИБС:
·Стенокардия. Патогенез болевого синдрома (роль функциональных и анатомических факторов). Клинические варианты: стабильная (функциональные классы), нестабильная (острый коронарный синдром). Безболевая ишемия миокарда. Характеристика болей, факторы риска. Роль ЭКГ в выявлении коронарной недостаточности (ЭКГ с фармакологическими и нагрузочными пробами), эхокардиографии, радионуклидных методов, коронарографии. Основные принципы лечения. Немедикаментозная терапия - устранение факторов риска. Медикаментозная терапия - бета-адреноблокаторы, нитраты, антагонисты кальциевых каналов, антиагреганты. Прогноз для жизни, выздоровления и трудоспособности. Первичная и вторичная профилактика.
Содержание темы
ИШЕМИЧЕСКАЯ БОЛЕЗНЬ СЕРДЦА
Ишемическая болезнь сердца (ИБС) -- совокупность различной степени выраженности нарушений метаболизма миокарда, вплоть до некроза, вследствие несоответствия между возможностями коронарного кровотока и потребностями сердечной мышцы, обусловленного атеросклерозом коронарных артерий или нарушением их функционального состояния (коронароспазм).
|
|
|
В настоящее время выделяют острый коронарный синдром (ОКС), который рассмотрен в разделе «Острый коронарный синдром» и хроническую ишемическую болезнь сердца (ХИБС).
ХИБС -- эпизоды обратимого дисбаланса между доставкой энергии к миокарду и ее потреблением. Этот дисбаланс связан с развитием ишемии или гипоксии, которые чаще индуцируются физической, эмоциональной или иными видами нагрузки, воспроизводимы, но могут быть и спонтанными.
Такие эпизоды ишемии/гипоксии часто сопровождаются появлением транзиторного дискомфорта в грудной клетке (что обозначается термином «стенокардия»).
Эпидемиология.
ИБС широко распространена во многих странах мира, ею болеют преимущественно мужчины в возрасте 40-60 лет, у женщин после 60 лет ИБС встречается с той же частотой, что и у мужчин этого возраста. Из всех причин смерти от сердечно-сосудистых заболеваний на долю ИБС приходится более 50%.
Этиология.
Главным этиологическим фактором ИБС служит атеросклероз коронарных артерий. Факторы, предрасполагающие к его развитию, следует рассматривать как факторы риска ИБС.
Их можно разделить:
1. На немодифицируемые, к которым относят мужской пол, возраст и наследственную предрасположенность;
|
|
|
и
2. Модифицируемые, среди которых наиболее важны:
• дислипидемия (высокая концентрация общего холестерина в крови (выше 6 ммоль/л) и липопротеидов низкой плотности (ЛПНП) выше 4,1 ммоль/л, снижение концентрации липопротеидов высокой плотности (ЛПВП), повышение содержания триглицеридов);
• артериальная гипертензия (АГ);
• курение;
• гиподинамия (физическая детренированность);
• избыточная масса тела и высококалорийное питание;
• сахарный диабет или нарушение толерантности к глюкозе.
СТЕНОКАРДИЯ
Стенокардия -- клинический синдром, характеризующийся дискомфортом в грудной клетке, челюсти, плече, спине или предплечье. Часто возникает или усиливается при физическом или эмоциональном напряжении и устраняется приемом нитроглицерина.
По клиническому течению и прогнозу стенокардию можно подразделить на несколько вариантов:
1.Стабильная стенокардия напряжения различных (I-IV) функциональных классов.
2.Впервые возникшая стенокардия напряжения.
3.Прогрессирующая стенокардия напряжения.
4.Стенокардия покоя.
5.Спонтанная (особая) стенокардия (вазоспастическая, вариантная, стенокардия Принцметала).
В настоящее время впервые возникшую, прогрессирующую стенокардию напряжения и стенокардию покоя относят к клиническим вариантам нестабильной стенокардии и рассматривают в рамках ОКС без подъема сегмента ST (см. соответствующие разделы).
|
|
|
Эпидемиология.
Распространенность стенокардии зависит от возраста и пола. Так, среди населения в возрасте 45-54 года стенокардию напряжения регистрируют у 2,0-5,0% мужчин и 0,5-1,0% женщин, а в возрасте 65-74 года -- у 11-20% мужчин и 10-14% женщин. До инфаркта миокарда (ИМ) стенокардию напряжения отмечают у 20% пациентов, после перенесенного ИМ -- у 50% больных.
Этиология.
Причина возникновения стенокардии у подавляющего большинства больных -- атеросклероз коронарных артерий. К числу некоронарогенных причин ее развития относят АГ, стеноз устья аорты, гипертрофическую кардиомиопатию, анемии, тиреотоксикоз, изменения в свертывающей и противосвертывающей системе крови, а также недостаточное развитие коллатерального кровообращения. Значительно реже приступы стенокардии возникают при неизмененных коронарных артериях.
Патогенез.
ИБС характеризуется наличием дисбаланса между потреблением миокардом кислорода и питательных веществ, с одной стороны, и их доставкой по коронарным артериям (КА), с другой стороны(рис. 1).
|
|
|
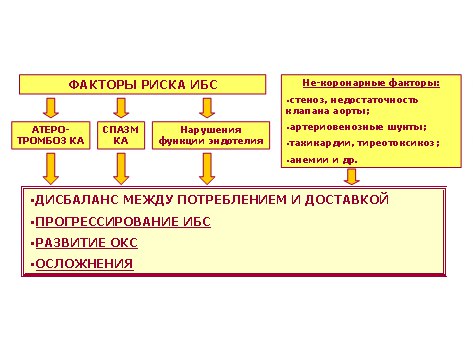
Рис. 1. Общая картина патогенеза ИБС.
На рис. 2. отражена роль атеротромбоза в прогрессировании ИБС. Как видно из рисунка, в норме нет существенных изменений стенки КА. Со временем развивается стабильная неосложненная атеросклеротическая бляшка, ее рост возможен как в просвет КА (концентрический рост), так и кнаружи (эксцентрический рост); окклюзии КА на этом этапе нет. Структура бляшки во многом определяется составом омывающей ее крови. При высоких уровнях атерогенных липидов в крови, бляшка также богата липидами, она нередко имеет достаточно тонкую поверхность («нестабильная» бляшка). Под действием различных провоцирующих факторов (повышение АД, учащение ритма - вследствие разных причин, локальное воспаление) поверхность такой бляшки может трескаться, разрываться, изъязвляться -- в этом месте быстро формируется интракоронарный тромб.
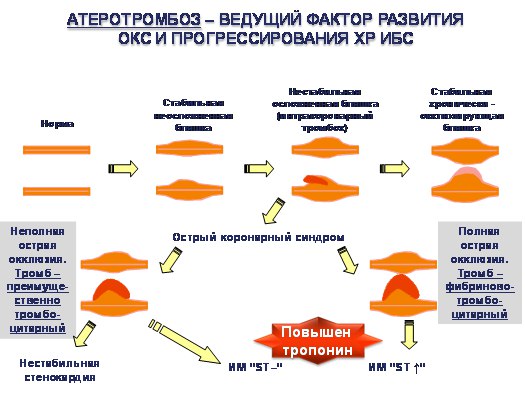
Рис. 2. Атеротромбоз в развитии ИБС. При ИМ повышен тропонин.
В части случаев (например, при достаточно небольших размерах тромба) острой окклюзии КА не наступает, клинически пациент остается стабильным. Далее тромб постепенно организуется, что ведет к увеличению размера бляшки; при повторении таких эпизодов формируется стабильная хронически-окклюзирующая бляшка. При этом у пациента обычно имеет место стабильная стенокардия высоких функциональных классов.
В других случаях интракоронарный тромбоз приводит к развитию окклюзии КА, клинически развиваетсясимптоматика ОКС.
Клиника.
Основной признак стенокардии -- характерный болевой приступ. Варианты болей в грудной клетке представлены в таблице 1.
Таблица 1
| Вариант | Особенности |
| Типичная стенокардия (определенная) | Имеются все 3 характеристики: (1) загрудинная боль с характерными особенностями и продолжительностью, (2) которая провоцируется физической или эмоциональной нагрузкой (3) и устраняется в покое или при приеме нитратов в течение нескольких минут |
| Атипичная стенокардия (возможная) | Имеются 2 из перечисленных выше характеристик |
| Неангинальная боль в грудной клетке | Имеется ≤ 1 из перечисленных выше характеристик |
Обычно боль сопровождается чувством дискомфорта в груди, иррадиирует в левое плечо или обе руки, в шею, нижнюю челюсть, зубы; ей может сопутствовать чувство страха, которое заставляет больных застывать в неподвижной позе. Боли быстро исчезают после приема нитроглицерина или устранения физического напряжения (остановка при ходьбе, устранение других условий и факторов, спровоцировавших приступ: эмоциональный стресс, холод, прием пищи).
Появление болевого синдрома при типичной стенокардии напряжения зависит от уровня физической активности. Согласно принятой классификации Канадского общества кардиологов, по способности выполнять физические нагрузки больными стенокардией напряжения выделяют четыре функциональных класса.
I функциональный класс -- обычная физическая активность не вызывает приступа стенокардии. Стенокардия появляется при необычно большой, быстро выполняемой нагрузке.
II функциональный класс -- небольшое ограничение физической нагрузки. Стенокардию вызывают обычная ходьба на расстояние более 500 м или подъем по лестнице на один этаж, в гору, ходьба после еды, при ветре, в холод; возможно развитие стенокардии под влиянием эмоционального напряжения.
III функциональный класс -- выраженное ограничение физической активности. Стенокардия возникает при обычной ходьбе на расстояние 100-200 м. Возможны редкие приступы стенокардии покоя.
IV функциональный класс -- неспособность выполнять любую физическую работу без дискомфорта. Появляются типичные приступы стенокардии покоя.
Особо должна быть выделена так называемая вариантная стенокардия (стенокардия Принцметала): приступы стенокардии покоя, как правило, возникают ночью без предшествующей стенокардии напряжения. В отличие от обычных приступов стенокардии они сопровождаются значительным подъемом сегмента ST на ЭКГ в момент болей. С помощью коронарографии показано, что вариантная стенокардия обусловлена спазмом склерозированных или неизмененных коронарных артерий. Этот вариант ИБС относят к нестабильной стенокардии.
Диагностика.
На I этапе диагностического поиска оценивают эффективность приема нитроглицерина (при исчезновении болей в течение 5 мин и позже эффект препарата весьма сомнителен) и других принимавшихся ранее больным лекарственных препаратов (это важно не только для диагностики, но и для построения индивидуального плана лечения в дальнейшем).
II этап диагностического поиска малоинформативен для диагностики, физикальное обследование может не выявить каких-либо отклонений от нормы (при недавно возникшей стенокардии). Следует активно искать симптомы заболеваний (пороки сердца, анемии и пр.), которые сопровождаются стенокардией. Важна для диагностики внесердечная локализация атеросклероза: аорты (акцент II тона, систолический шум над аортой), нижний конечностей (резкое ослабление пульсации артерий); симптомы гипертрофии левого желудочка при нормальном АД и отсутствии каких-либо заболеваний сердечно-сосудистой системы.
На III этапе диагностического поиска производят инструментальные и лабораторные исследования, позволяющие поставить диагноз ХИБС и оценить стенокардию как ее проявление.
ЭКГ -- ведущий метод инструментальной диагностики ХИБС.
1. Депрессия сегмента ST (возможно сочетание с «коронарным» зубцом T) является подтверждением предварительного диагноза ИБС.
2. Депрессия сегмента ST (во время приступа боли) и быстрое ее исчезновение (в течение от нескольких часов до суток). Используют суточное мониторирование по Холтеру (холтеровское мониторирование).
3. У большинства больных стенокардией, не перенесших ИМ, ЭКГ вне приступа не изменена, а во время приступа изменения возникают не у всех больных.
4. «Рубцовые» изменения, выявленные на ЭКГ, при наличии характерных болей в сердце, являются важным доводом в пользу диагноза ИБС.
5. Для выявления признаков ишемии миокарда, когда на ЭКГ, снятой в покое, они отсутствуют, а также для оценки состояния коронарного резерва (тяжесть коронарной недостаточности) проводят пробы с физической нагрузкой (велоэргометрия, тредмил).
УЗИ сердца необходимо проводить всем больным, страдающим стенокардией. Оно позволяет оценить сократительную способность миокарда, определить размеры его полостей.
Стресс-эхокардиография является более точным методом диагностики ИБС (изменение локальной подвижности различных сегментов левого желудочка при увеличении ЧСС). Изменения локальной сократимости могут предшествовать другим проявлениям ишемии (изменениям ЭКГ, болевому синдрому).
Рентгенография органов грудной клетки -- выявление внесердечных признаков атеросклероза аорты.
Лабораторные исследования (клинический и биохимический анализы крови) позволяют:
1)выявить гиперлипидемию;
2)исключить проявление резорбционно-некротического синдрома (см. раздел «Острый коронарный синдром») и тем самым исключить ИМ.
Селективная коронарография является «золотым стандартом» в диагностике ИБС.
Сцинтиграфия миокарда -- метод визуализации миокарда, позволяющий выявить участки ишемии (больному вводится радиофармакологический препарат, который фиксируется в участках ишемии миокарда).
При постановке диагноза учитывают основные и дополнительные диагностические критерии.
Основные критерии:
1)типичные приступы стенокардии напряжения и покоя (анамнез, наблюдение);
2)достоверные указания на перенесенный ИМ (анамнез, признаки хронической аневризмы сердца, признаки рубцовых изменений на ЭКГ);
3)положительные результаты нагрузочных проб (велоэргометрия, частая предсердная стимуляция);
4)положительные результаты коронарографии (стеноз коронарной артерии, хроническая аневризма сердца);
5)выявление зон постинфарктного кардиосклероза.
Дополнительные критерии:
1)признаки сердечной недостаточности;
2)нарушения сердечного ритма и проводимости (при отсутствии других заболеваний, вызывающих эти явления).
Формулировка развернутого клинического диагноза учитывает:
1)клинический вариант ИБС; при стенокардии указывают ее функциональный класс;
2)характер нарушения ритма и проводимости (если таковые имеются), а также состояние кровообращения;
3)основные локализации атеросклероза; отсутствие коронарного атеросклероза (наличие убедительных доказательств по данным коронарографии) обязательно отражают в диагнозе;
4)артериальную гипертензию;
5)фоновые и сопутствующие заболевания.
Лечение.
Основные цели лечения:
1.Улучшение прогноза больного путем предупреждения ИМ и внезапной смерти.
2.Минимизация или полное устранение клинических проявлений заболевания.
Немедикаментозное лечение (рекомендации).
•Полный отказ от курения
•Физическая активность
•Снижение избыточной массы тела у лиц с ожирением
•Своевременное выявление и лечение депрессии
•Ежегодная вакцинация против гриппа
•Уменьшить потребление насыщенных (животных) жиров
•Значительно уменьшить потребление транс-жирных кислот
•Потреблять < 5 г/сут поваренной соли
•Увеличить в рационе пищевые волокна, нежирные молочные продукты
•Ежедневно потреблять около 200 г фруктов и такое же количество овощей
•≥ 2 раз в неделю употреблять рыбные блюда
•Алкоголь: ≤ 20 г/сут этанола для мужчин и ≤ 10 г/сут этанола для женщин
Медикаментозное лечение
«Оптимальная медикаментозная терапия» -- прием всех препаратов для кардиопротекции + 1 антиангинальный препарат.
Антиангинальные препараты:
•Для устранания приступа стенокардии -- короткодействующие нитраты.
•1 линия лечения для контроля стенокардии и ЧСС -- β-адреноблокатор и/или блокатор кальциевых каналов.
•2 линия лечения, в зависимости от ЧСС, АД и переносимости -- длительно действующие нитраты, ивабрадин или ранолазин. Также может применяться триметазидин. В части случаев при гиперурикемии/подагре у лиц со стенокардией самостоятельный антиангинальный эффект может давать аллопуринол.
•По соображениям коморбидности и переносимости у некоторых больных препараты 2 линии можно использовать на начальном этапе.
•При вазоспастической стенокардии (Принцметала) -- блокаторы кальциевых каналов и нитраты.
Для кардио- и вазопротекции:
•Всем (если нет противопоказаний и непереносимости) -- ацетилсалициловая кислота (75-100 мг/сут).
•При непереносимости ацетилсалициловой кислоты -- клопидогрель (75 мг/сут).
•Всем (если нет противопоказаний и непереносимости) -- статины, пред-почтительно в средних/высоких дозах (аторвастатин 20-80 мг/сут; розувастатин 10-40 мг/сут; симвастатин 20-40 мг/сут; питавастатин 2-4 мг/сут).
•Ингибиторы ангиотензинпревращающего фермента, особенно у лиц, имеющих артериальную гипертензию, сердечную недостаточность или сахарный диабет. При непереносимости ингибиторов ангиотензинпревращающего фермента -- сартаны (валсартан или телмисартан).
Острый коронарный синдром
(Материал подготовил доц. Фоменко П. Г.)
Теоретические вопросы темы:
ØОпределение понятия,номенклатура.
ØЭтиология, патогенез.
ØКлиническая картина в зависимости от варианта.
ØОсложнения.
ØДиагностика.
ØРоль ЭКГ в выявлении нарушения ритма сердца, инфаркта миокарда и его разновидности, нестабильной стенокардии.
ØДифференцированное лечение в зависимости от клинических проявлений.
ØПрогноз для жизни, выздоровления и трудоспособности.
ØПервичная и вторичная профилактика.
Содержание темы
Понятием острый коронарный синдром (ОКС) эксперты ACC (American College of Cardiology)/AHA (American Heart Association) и ESC (European Society of Cardiology) обозначают «группу состояний, развивающихся при острой ишемии миокарда». ОКС обычно (но не всегда) причинно связан с атеросклеротическим поражением коронарных артерий, часто обусловлен процессом разрушения атеросклеротической бляшки с последующим каскадом патологических процессов, уменьшающих коронарный кровоток.
Номенклатура ОКС. Пациенты с ОКС могут иметь элевацию сегмента ST на ЭКГ, либо не иметь ее. Большинство больных с ОКС с элевацией сегмента ST в последующем имеют инфаркт миокарда (ИМ) с зубцом Q (широкая стрелка), меньшая часть может иметь ИМ без зубца Q (узкая стрелка). Лица с ОКС без элевации ST могут иметь либо нестабильную стенокардию, либо ИМ без зубца Q (широкие стрелки), лишь небольшая часть из них имеет ИМ с зубцом Q (узкая стрелка) (адаптировано из АСС/АНА, 2007) (рис. 1).
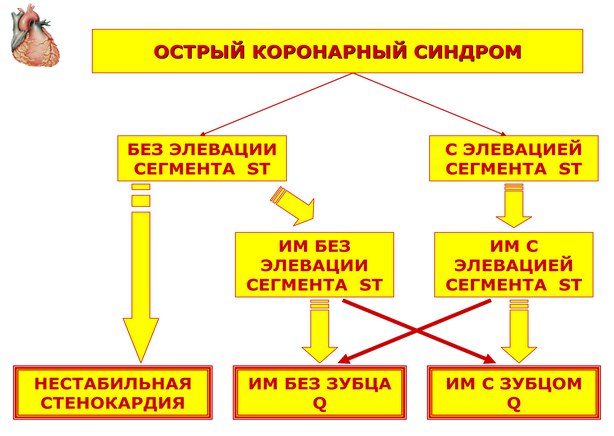
Рис. 1. Номенклатура ОКС.
ОКС не является окончательным нозологическим диагнозом, он служит диагнозом первого контакта врача с пациентом, имеющим клиническую и ЭКГ-картину острой коронарной недостаточности. В связи с этим диагноз «ОКС» правомочен для врача скорой помощи, врача приемного отделения стационара и для врача отделения неотложной кардиологии в первые часы госпитализации.
В дальнейшем по мере накопления информации (как клинической, так и лабораторно-инструментальной) диагноз «ОКС» должен трансформироваться в диагноз «нестабильная стенокардия» (НС), «ИМ без подъема сегмента ST», «ИМ с подъемом сегмента ST» или в какой-либо другой нозологический диагноз, отражающий имеющуюся сердечно-сосудистую патологию (рис. 1).
Этиология и патогенез.
Причиной возникновения ОКС служит атеротромбоз в коронарном бассейне вследствие разрыва, трещины или эрозии нестабильной атеросклеротической бляшки.
Это повреждение атеросклеротической большинства больных в основе ОКС как с подъемом сегмента ST, так и без подъема сегмента ST лежат общие патофизиологические процессы, являющиеся проявлением атеротромбоза в коронарном бассейне вследствие разрыва, трещины или эрозии нестабильной атеросклеротической бляшки. Это повреждение атеросклеротической бляшки приводит к активации тромбоцитов и запускает каскад коагуляции, в результате чего в месте поврежденной атеромы образуется тромб, при этом размеры тромба могут быть различными.
Четыре этапа интракоронарного тромбообразования.
1.Высвобождение тканевого фактора из места повреждения сосуда.
2.Каскадная активация факторов коагуляции (VII, VIIa, X, IX, Xa, IXa) (r) образование тромбина из протромбина(r) образование фибрина из фибриногена. Тромбин, кроме стимуляции образования фибрина, является мощным фактором активации, агрегации и адгезии тромбоцитов.
3.Адгезия, активация и агрегация тромбоцитов. Первичный тромбоцитарный тромб. Тромбоциты высвобождают биологически активные субстанции, в еще большей степени усиливающие активность тромбоцитов, препятствующие лизису тромба (ингибитор активатора плазминогена -- PAI-1), а также способствующие вазоконстрикции (тромбоксан А2).
4.Окончательное формирование фибриново-тромбоцитарного тромба. Дистальная эмболизация. Образующиеся под действием тромбина фибриновые нити формируют сетевидную структуру, укрепляющую исходно рыхлый первичный тромбоцитарный тромб. Фрагменты тромба и тромбоцитарные агрегаты могут отделяться от основной его структуры и эмболизировать.
У больных с ОКС без подъема сегмента ST (ОКС ST(-)) тромб носит характер пристеночного, не окклюзирующего полностью просвет коронарной артерии и состоящий преимущественно из тромбоцитов, связанных между собою нитями фибрина, так называемый «белый тромб». Поэтому при возникновении ОКС ST(-) развивается ишемия в основном субэндокардиальных зон миокарда левого желудочка, что отражается на ЭКГ в виде депрессии сегмента ST. В последующем в этих зонах субэндокардиальной ишемии миокарда может развиваться некроз, что отражается на ЭКГ формированием характерного негативного равнобедренного зубца Т (так называемого «коронарного»), т. е. формируется ИМ без зубца Q.
У больных с ОКС и с подъемом сегмента ST (ОКС ST(+)) тромб полностью окклюзирует просвет коронарной артерии, при этом в состав тромба входит большое количество эритроцитов, так называемый «красный тромб». Вследствие этого при возникновении ОКС ST(+), развивается трансмуральная ишемия обширных зон миокарда левого желудочка, что отражается на ЭКГ в виде подъема сегмента ST. В дальнейшем в этих зонах развивается необратимое повреждение кардиомиоцитов (некроз), что проявляется на ЭКГ появлением патологических зубцов Q или QS, т. е. формируется ИМ с зубцом Q.
Дата добавления: 2021-03-18; просмотров: 46; Мы поможем в написании вашей работы! |

Мы поможем в написании ваших работ!
