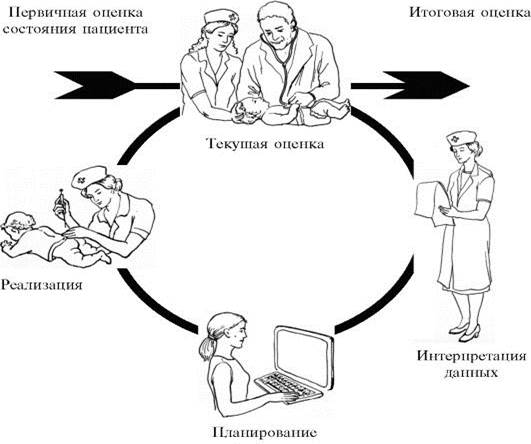
Организационная структура сестринского процесса состоит из 5 этапов:
1. Сестринское обследование.
2. Сестринская диагностика или, постановка сестринских проблем.
3. Планирование ухода.
4. Реализация (выполнение) плана ухода.
5. Оценка эффективности и коррекция ухода в случае необходимости.
СХЕМА СЕСТРИНСКОГО ПРОЦЕССА
Сестринское обследование
 Параметры Источники
Параметры Источники
| - состояние основных функциональных систем организма - эмоциональный и интеллектуальный фон, адаптация к стрессам - способность к осуществлению самоухода - социальные данные - выявление факторов риска | Объективные и субъективные: - сам пациент - члены семьи и окружающие - медицинский персонал - физическое обследование пациента -история болезни |
Сестринская диагностика или, постановка сестринских проблем
| - выявить действительные и потенциальные проблемы пациента | 
| - установить приоритеты сестринского вмешательства |
ПЛАНИРОВАНИЕ СЕСТРИНСКОГО УХОДА
| Цели: - краткосрочные (менее 1 недели) - долгосрочные (нед., мес) | 
| Компоненты: 1. Исполнение (действие). 2. Критерий (дата, время, расстояние). 3. Условие (с помощью кого-либо). |
РЕАЛИЗАЦИЯ ПЛАНА УХОДА
| Вмешательства: - зависимые - независимые - взаимозависимые | 
| 1. Выполнение назначенного лечения. 2. Оказание помощи при гигиенических процедурах. 3. Обучение пациента и его семьи. |
ОЦЕНКА ЭФФЕКТИВНОСТИ УХОДА
|
|
|
| 1. Реакция пациента на вмешательство. 2. Мнение пациента о вмешательстве. 3. Оценка достижения целей. 4. Оценка и поиск новых проблем. |
Каждый этап сестринского процесса тесно взаимосвязан с остальными и служит его основной задаче - помощи пациенту в решении его проблем со здоровьем.
Для принятия профессиональных решений и удовлетворения потребностей пациента сестра руководствуется схемой, соответствующей последовательности 5 этапов сестринского процесса.
Обязательными условиями для действий медицинской сестры должны быть:
- профессиональная компетентность;
- навыки наблюдения, общения, анализа и интерпретации данных;
- достаточное время и доверительная обстановка;
- конфиденциальность;
- согласие и участие пациента;
- при необходимости участие других медицинских и/или социальных работников.
Сестринский процесс динамичен, так как любой его этап может быть пересмотрен и скорректирован после проведения текущей оценки. Это позволяет сестре своевременно реагировать на изменение потребностей пациента.
Документирование всех этапов сестринского процесса - обязательное условие
|
|
|
Этап – оценка состояния пациента. Методы обследования пациента медсестрой
Цель этапа - сбор информации о состоянии здоровья пациента для выявления у него нарушенных потребностей, проблем существующих и потенциальных, чтобы обеспечить качество жизни пациенту.
Источниками информации могут быть:
• сам пациент – наилучший источник;
• члены семьи, сопровождающие лица, соседи по палате;
• врачи, медицинские сестры, члены бригады скорой помощи, санитарки;
• медицинская документация (данные обследований, выписки из стационарной или амбулаторной карты);
• специальная медицинская литература (справочники по уходу, стандарты сестринских манипуляций, профессиональные журналы).
На основе собранной информации выявляют и идентифицируют проблемы, составляют план, и реализуют намеченные действия. Успех лечения во многом зависит от качества полученной информации.
Встает вопрос - почему медсестра не может воспользоваться данными врачебными осмотрами, то есть почерпнуть все необходимое ей для организаций ухода из медицинской историй болезни? Дело в том, что сестринское обследование является независимым и не может подменятся врачебным, так как врач и медсестра в своей работе преследуют различные цели.
|
|
|
Цель деятельности врача - поставить диагноз, выявить причины, механизм развития заболевания и т.д., а цель деятельности сестринского персонала - обеспечить качество жизни больного человека. Для этого в первую очередь необходимо определить проблемы пациента, связанные с актуальным или потенциальным состоянием его здоровья.
Информация о пациенте должна быть полной и однозначной. Сбор неполной, неоднозначной информации ведёт к некорректной оценке потребностей пациента в сестринском обслуживании, и, как следствие, к неэффективному уходу и лечению.
Причинами сбора неполной и неоднозначной информации о пациенте могут быть:
- неопытность и неорганизованность сестринского персонала;
- неспособность сестринского персонала к сбору конкретной информации относительно определённой области;
- склонность медицинской сестры к поспешным выводам и т.п.
Существует два вида информации о пациенте: субъективная и объективная.
Субъективная информация - это сведения об ощущениях самого пациента относительно проблем со здоровьем.
Например, жалобы на боли - субъективная информация. Пациент может сообщить о частоте боли, её характеристике, продолжительности, локализации, интенсивности.
|
|
|
К субъективным данным относят сообщения пациента о чувстве беспокойства, физического дискомфорта, страхе, жалобы на бессонницу, плохой аппетит, недостаток общения и др.
Объективная информация - результаты проведённых измерений или наблюдений. Примерами объективной информации могут служить показатели измерения температуры тела, пульса, АД, идентификация высыпаний (сыпи) на теле и пр. Сбор объективной информации проводят в соответствии с существующими нормами и стандартами (например, по шкале Цельсия при измерении температуры тела).
Опрос как основной метод сбора субъективной информации о пациенте
Сестринское обследование следует, как правило, за врачебным. Первый шаг в сестринском обследовании пациента - сбор субъективной информации с помощью сестринского опроса (сбора первичной информации об объективных и/или субъективных фактах со слов опрашиваемого).
При проведении опроса необходимо применять специфические навыки общения, чтобы сфокусировать внимание пациента на состоянии его здоровья, помочь осознать те изменения, которые происходят или будут происходить в его образе жизни. Доброжелательное отношение к пациенту позволит ему справиться с такими проблемами, как недоверие к медицинскому персоналу, агрессия и возбуждение, снижение слуха, нарушение речи.
Цели проведения опроса:
- установление доверительных отношений с пациентом;
- ознакомление пациента с курсом лечения;
- выработка адекватного отношения пациента к состояниям беспокойства и тревоги;
- выяснение ожиданий пациента от системы оказания медицинской помощи;
- получение ключевой информации, требующей углубленного изучения.
При опросе не только сестринский персонал, но и пациент получает нужную ему информацию. Если контакт установлен, пациент сможет задать интересующие его вопросы. Чтобы правильно ответить на них, необходимо попытаться понять чувства пациента. Особую осторожность необходимо проявлять, когда больные просят дать совет по личному вопросу.
Во время проведения опроса следует наблюдать за пациентом. Его поведение с членами семьи, медико-санитарным окружением поможет понять, согласуются ли данные, полученные посредством наблюдения, с выявленными при опросе.
Изложению информации, полученной от пациента, как правило, предшествуют определённые сведения, носящие вводный характер.
Анкетные данные (возраст, пол, место жительства, род занятий) позволят не только установить, кем является пациент, но и получить примерное представление о том, что это за человек, и какие проблемы со здоровьем у него могут быть.
Способ поступления в медицинское учреждение или обращения за помощью поможет понять возможные мотивы пациента. Пациенты,
обратившиеся за помощью по своей инициативе, отличаются от тех, кто поступил по направлению.
Источник получения информации. В СИБ необходимо указать, от кого получены сведения о пациенте. Это может быть он сам, его родственники, друзья, члены медицинской бригады, работники милиции. Нужную информацию можно также почерпнуть из имеющейся у пациента документации.
Субъективное обследование.
Основные жалобы. С этого раздела начинается основная часть СИБ. Лучше записывать слова самого больного: «У меня болит живот, мне очень плохо». Иногда пациенты не предъявляют явных жалоб, а излагают цель госпитализации: «Меня положили просто для обследования».
История настоящего заболевания. Здесь следует чётко, в хронологической последовательности указать те проблемы со здоровьем, которые заставили пациента обратиться за медицинской помощью. Информация может исходить от больного либо его окружения. Сестринский персонал должен упорядочить информацию. Необходимо выяснить, когда началось заболевание; обстоятельства, при которых оно возникло, его проявления и любое предпринятое пациентом самостоятельное лечение (приём препаратов, клизма, грелка, горчичники и т.п.). Если недуг сопровождается болью, выясняют следующие детали:
• место локализации;
• иррадиацию (куда отдает?);
• характер (что она напоминает?);
• интенсивность (насколько она сильна?);
• время появления (когда она начинается, как долго длится, и как часто появляется?);
• обстоятельства, при которых она возникает (факторы окружающей среды, эмоциональные реакции или другие обстоятельства);
• факторы, усугубляющие или облегчающие боль (физическая или эмоциональная нагрузка, переохлаждение, приём лекарственных препаратов (что именно, в каких количествах) и т.п.);
• сопутствующие проявления (одышка, артериальная гипертензия, ишурия, головокружение, тахикардия, расширение зрачков, вынужденная поза, характер мимики и т.п.).
Подобным образом можно детализировать и другие проявления заболевания или состояния пациента (тошноту и рвоту, задержку стула, диарею, беспокойство и т.п.).
В этом же разделе записывают, что сам пациент думает о своём заболевании, что заставило его обратиться к врачу, как болезнь отразилась на его жизни и активности.
Анамнез жизни указывают все перенесённые ранее заболевания, травмы, лечебные процедуры, даты предшествующих госпитализаций, реакцию пациента на проведённое в прошлом лечение и качество оказанной сестринской помощи.
Состояние пациента на момент осмотра, условия жизни, привычки, отношение к здоровью позволяют выявить те сильные и слабые стороны, которые необходимо учитывать при планировании сестринского ухода.
Семейный анамнез даёт возможность оценить риск возникновения у пациента некоторых заболеваний, носящих наследственный характер. В случае обнаружения семейной патологии, к обследованию и лечению могут быть привлечены родственники.
Психологический анамнез помогает узнать пациента как личность, оценить его вероятные реакции на болезнь, его механизмы приспособления к ситуации, силы больного, его тревогу.
Объективное обследование
Основная задача объективного обследования органов и систем пациента - выявить те важные проблемы со здоровьем, которые в беседе с пациентом ещё не были упомянуты. Нередко болезненное состояние пациента вызвано нарушением нормального функционирования органа или системы в целом. Лучше начинать выяснение состояния той или иной системы с обобщающих вопросов: «Как у вас со слухом?», «Вы хорошо видите?», «Как работает ваш кишечник?». Это позволит пациенту сконцентрироваться на предмете разговора.
Объективную оценку состояния пациента начинают с общего осмотра, затем переходят к пальпации (ощупыванию), перкуссии (выстукиванию), аускультации (выслушиванию). В совершенстве владеть перкуссией, пальпацией и аускультацией – профессиональная задача врача и медицинской сестры с высшим образованием.
Данные осмотра заносят в СИБ.
Внешний вид и поведение пациента необходимо оценивать, используя данные наблюдений, сделанных при сборе анамнеза и обследовании. Хорошо ли пациент слышит голос медицинской сестры? Легко ли он двигается? Какая у него походка? Чем он занят в момент встречи, сидит или лежит? Что находится у него на прикроватном столике: журнал, открытки, молитвенник, емкость для сбора рвотных масс или вообще ничего? Предположения, сделанные на основе таких нехитрых наблюдений, могут помочь в выборе тактики сестринского ухода.
Необходимо обратить внимание на то, как пациент одет. Опрятен ли он? Есть ли запах, исходящий от него? Следует обратить внимание на речь пациента, проследить за выражением его лица, поведением, эмоциями, реакциями на окружающее, выяснить состояние сознания.
Состояние сознания пациента. При его оценке нужно выяснить, насколько адекватно тот воспринимает окружающую обстановку, как реагирует на медицинский персонал, понимает ли вопросы, которые ему задают, насколько быстро отвечает, не склонен ли терять нить разговора, замолкать или засыпать.
Если пациент не отвечает на вопросы, можно прибегнуть к следующим приёмам:
• громко обратиться к нему;
• слегка его потрясти, как это делают, когда будят спящего человека.
Если пациент по-прежнему не реагирует, следует установить, не находится ли он в состоянии сопора или комы. Нарушение сознания может быть кратковременным или длительным.
Положение пациента. Оно зависит от общего состояния. Различают три вида положения пациента: активное, пассивное и вынужденное.
Рост и масса тела пациента. Выясняют, какова его обычная масса тела, не изменилась ли она в последнее время. Пациента взвешивают, рассчитывают нормальную массу тела, измеряют его рост, выясняют, нет ли у него слабости, утомляемости, лихорадки.
Оценка состояния кожи и видимых слизистых при осмотре, пальпации (при необходимости) кожи и видимых слизистых следует обратить внимание на следующие характеристики.
Окраска кожного покрова и слизистых. Осмотр позволяет выявить пигментацию или её отсутствие, гиперемию или бледность, цианоз или желтушность кожи и слизистых. До проведения осмотра следует спросить пациента, не заметил ли он у себя каких-либо изменений кожного покрова.
Встречаются несколько характерных изменений окраски кожи и слизистых оболочек.
1. Гиперемия (покраснение). Она может быть временной, обусловленной приёмом горячей ванны, алкоголя, лихорадкой, сильным волнением, и постоянной, связанной с артериальной гипертензией, работой на ветру или в жарком помещении.
2. Бледность. Бледность временного характера может быть вызвана волнением или переохлаждением. Выраженная бледность кожных покровов характерна для кровопотери, обморока, коллапса. Гиперемия и бледность лучше всего заметны на ногтевых пластинках, губах и слизистых оболочках, особенно на слизистой оболочке полости рта и конъюнктивы.
3. Цианоз (синюха). Может быть общим и местным, центральным и периферическим. Общий характерен для сердечно-сосудистой недостаточности. Местный, например, для тромбофлебита. Центральный цианоз больше выражен на губах и слизистой оболочке полости рта и языка. Однако губы принимают синюшный оттенок и при низкой температуре окружающей среды. Периферический цианоз ногтей, кистей, стоп также может быть вызван волнением или низкой температурой воздуха в помещении.
4. Иктеричность (желтушность) склер свидетельствует о возможной патологии печени или усиленном гемолизе. Желтушность может появиться на губах, твердом небе, под языком и на коже. Желтушность ладоней, лица и подошв может быть обусловлена высоким содержанием каротина в пище пациента.
Влажность и жирность кожи. Кожные покровы могут быть сухими, влажными или жирными. Влажность кожи, состояние подкожной клетчатки оценивают с помощью пальпации. Сухость кожи характерна для гипотиреоза.
Температура кожных покровов. Прикоснувшись к коже пациента тыльной поверхностью пальцев, можно судить о её температуре. Помимо оценки общей температуры, необходимо проверить температуру на любом покрасневшем участке кожи. При воспалительном процессе отмечают локальное повышение температуры.
Эластичность и тургор (упругость). Необходимо определить, легко ли кожа собирается в складку (эластичность) и быстро ли она расправляется после этого (тургор). Часто применяемый способ для оценки упругости кожи - пальпация. Снижение эластичности и упругости кожи, её натянутость наблюдают при отёках, склеродермии. Сухая и неэластичная кожа может свидетельствовать об опухолевых процессах и обезвоживании организма. Необходимо учитывать, что с возрастом эластичность кожи человека снижается, появляются морщины.
Патологические элементы кожных покровов. При обнаружении патологических элементов необходимо указать их особенности, локализацию и распределение на теле, характер расположения, конкретный вид и время их возникновения (например, при сыпи). Следствием зуда кожи могут быть расчесы, которые приводят к риску инфицирования пациента. При осмотре необходимо обратить на них особое внимание, так как причиной их возникновения может быть не только сухость кожи, аллергические реакции, сахарный диабет или другая патология, но и чесоточный клещ.
Волосяной покров. При осмотре необходимо обратить внимание на характер оволосенения, количество волос пациента. Люди часто переживают по поводу выпадения волос или избыточного оволосенения. Их чувства необходимо учитывать при планировании сестринского ухода. Тщательный осмотр позволяет выявить лиц с педикулёзом (завшивленностью).
Обнаружение педикулёза и чесотки - не повод для отказа от госпитализации. При своевременной изоляции и соответствующей санитарной обработке пациентов их пребывание в стенах ЛПУ безопасно для окружающих.
Ногти. Необходимо осмотреть и ощупать ногти на руках и ногах. Утолщение и изменение цвета ногтевых пластин, их ломкость могут быть вызваны грибковым поражением
Оценка состояния органов чувств Органы зрения. Оценку состояния органов зрения пациента можно начать с вопросов: «Как у вас со зрением?», «Глаза не беспокоят?». Если пациент отмечает ухудшение зрения, необходимо выяснить, постепенно или внезапно это произошло, носит ли он очки, где и как их хранит.
Если пациент проявляет беспокойство по поводу боли в глазах или вокруг глаз, слезотечения, покраснения, его следует успокоить. Объяснить, что снижение зрения может быть обусловлено адаптацией пациента к условиям стационара, приёмом лекарственных препаратов.
План сестринского ухода должен быть составлен с учётом проблем у пациента со зрением.
Органы слуха. Прежде чем приступить к их осмотру, следует поинтересоваться у пациента, хорошо ли он слышит. Если он жалуется на снижение слуха, необходимо выяснить, затрагивает оно оба уха или одно, внезапно или постепенно оно произошло, сопровождалось ли выделениями либо болью. Нужно узнать, носит ли пациент слуховой аппарат, если да, то и тип аппарата.
Используя полученную информацию о снижении слуха и остроты зрения, медицинская сестра сможет эффективно общаться с пациентом.
Органы обоняния. Сначала необходимо выяснить, насколько пациент подвержен простудам, часто ли он отмечает заложенность носа, выделения, зуд, страдает ли носовыми кровотечениями. Если у пациента аллергический ринит, следует уточнить характер аллергена и использованные ранее методы лечения этого заболевания. Следует выявить поллиноз, патологию придаточных пазух носа.
Полость рта и глотка. При осмотре полости рта нужно обратить внимание на состояние зубов и дёсен пациента, изъязвления на языке, сухость во рту, если есть зубные протезы, выяснить дату последнего посещения стоматолога.
Плохо пригнанные зубные протезы могут быть препятствием к общению с пациентом и причиной расстройства речи, налёт на языке - причиной дурного запаха и снижения вкусовых ощущений, а боли в горле и болезненность языка - причиной затруднений при приёме пищи. Всё это надо учитывать при планировании сестринского ухода.
Оценка состояния костно-мышечной системы. Чтобы определить состояние этой системы, нужно прежде всего узнать, беспокоят ли пациента боли в суставах, костях и мышцах. При жалобах на боли следует выяснить их точную локализацию, область распространения, симметричность, иррадиацию, характер и интенсивность. Важно определить, что способствует усилению или ослаблению боли, как влияет на неё физическая нагрузка, сопровождается ли она какими-либо другими симптомами.
При осмотре выявляют деформации, ограничение подвижности скелета, суставов. При ограничении подвижности сустава необходимо выяснить, какие движения и в какой степени нарушены: может ли пациент свободно ходить, стоять, сидеть, наклоняться, вставать, причесываться, чистить зубы, есть, одеваться, умываться. Ограничение подвижности приводит к ограничению самообслуживания
Оценка состояния дыхательной системы. В первую очередь необходимо обратить внимание на изменение голоса пациента; частоту, глубину, ритм и тип дыхания; экскурсию грудной клетки, оценить характер одышки, если таковая имеется, способность пациента к перенесению физической нагрузки, узнать дату последнего рентгенологического обследования.
Как острую, так и хроническую патологию дыхательной системы может сопровождать кашель. Следует определить его характер, количество и вид мокроты, её запах. Особое внимание надо обратить на кровохарканье, боли в грудной клетке, одышку, так как их причиной, как и кашля, может быть серьезная патология органов сердечно-сосудистой системы.
Оценка состояния сердечно-сосудистой системы. Пульс и АД определяют, как правило, до оценки состояния сердечно-сосудистой системы. В случае длительного или повторного заболевания нужно определить, какими лекарственными средствами пациент обычно купирует боли. Пациентов часто беспокоит сердцебиение. Головокружения, обморочные состояния, онемение и покалывание в конечностях - признаки гипоксии, характерного явления при патологии сердечно-сосудистой системы и дыхательной недостаточности. Они приводят к повышенному риску падений и травматизма пациента. Подробная оценка состояния сердечно-сосудистой и дыхательной систем пациента позволяет судить о степени удовлетворения потребности в кислороде, занимающем ведущее место в жизнедеятельности организма.
Оценка состояния желудочно-кишечного тракта (ЖКТ). На основании полученных сведений о состоянии ЖКТ пациента можно судить о степени удовлетворения его потребностей в еде, питье, выведении продуктов жизнедеятельности из организма. Необходимо выяснить у пациента, бывают ли у него нарушения аппетита, изжога, тошнота, рвота (особое внимание надо обратить на кровавую рвоту), отрыжка, расстройства пищеварения, проблемы при глотании. Осмотр целесообразно начинать с языка - зеркала желудка. Следует обратить внимание на налёт и запах изо рта, оценить аппетит пациента, выяснить его пристрастия в еде, модель питания. Необходимо отметить форму и величину живота, его симметричность.
Оценка состояния мочевыделительной системы. При сестринском опросе и осмотре надо оценить характер и частоту мочеиспускания у пациента, цвет мочи, её прозрачность, выявить расстройства мочевыделительной системы (качественные и количественные). Недержание мочи и кала не только фактор риска развития пролежней у пациента, но и большая психологическая и социальная проблема. Если пациент носит постоянный катетер или ему наложили цистостому, сестринскому персоналу необходимо запланировать мероприятия по адаптации больного к окружающей среде, а также по профилактике инфицирования органов его мочевыделительной системы.
Оценка состояния эндокринной системы. При оценке эндокринной системы сестринскому персоналу необходимо обратить внимание на характер оволосенения пациента, распределение подкожно-жировой клетчатки, видимое увеличение щитовидной железы. Нередко нарушения эндокринной системы, связанные с изменениями внешности, становятся причиной психологического дискомфорта пациента.
Оценка состояния нервной системы выясняют, были ли у пациента эпизоды потери сознания, судороги, хорошо ли он спит. Необходимо расспросить пациента о его сновидениях, продолжительности и характере сна (глубокий, спокойный или поверхностный, беспокойный). Важно узнать, пользуется ли пациент снотворными, если да, то какими, и как давно он начал их применять. Проявлением неврологических расстройств у пациента может быть головная боль, потеря и изменение чувствительности. При треморе конечностей, нарушении походки пациента следует узнать, не было ли у него в прошлом травмы головы, позвоночника. Действия сестринского персонала должны быть направлены на обеспечение безопасности такого пациента во время его пребывания в стационаре. В случае ограничения двигательной активности пациента вследствие слабости, парезов или паралича в план сестринского ухода необходимо включить специальные мероприятия по профилактике пролежней.
Дополнительные источники информации - это данные лабораторных и инструментальных исследованиях
Дата добавления: 2020-11-15; просмотров: 146; Мы поможем в написании вашей работы! |

Мы поможем в написании ваших работ!
