Если Вы отметили любой из перечисленных выше важных критериев, опишите на этом бланке подробности действий практиканта.
Проводник для эндотрахеальной трубки
Проводник для эндотрахеальной трубки (ПЭТ) – это твердый, но эластичный одноразовый проводник, который используется для интубации трахеи.
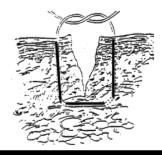
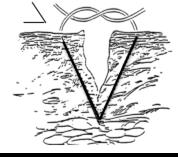
Проводник – обманчиво простой инструмент длиной 60 см, 15 Fr (см. рисунок). Проводник часто упоминается как буж, а также упоминается как эластичный проводник ( Flex Guide ). Этот инструмент позволяет упростить процедуру орофарингеальной интубации, а также проводить ее более успешно. Сейчас такой способ интубации считается золотым стандартом.

Проводник для эндотрахеальной трубки
Для правильного использования инструмента вставьте проводник так, чтобы вы могли наблюдать за кончиком «хоккейной клюшки», который достигает кольца трахеи,
что будет подтверждением правильного размещения проводника. Даже если этого ощущения не будет, в кольце трахеи проводник должен встретить сопротивление,
что приведет к необходимости повернуть его вправо или влево. Если он не встретит такого сопротивления – проводник ошибочно попал вниз в пищевод. Это движение поворота известно как эффект Чинея. Если на проводник предварительно была установлена эндотрахеальная трубка, это ощущение будет потеряно.
Встаньте или откиньтесь назад, чтобы вы могли проводить интубацию
на расстоянии вытянутой руки. Эта позиция лимбо позволяет следить обоими глазами
и воспринимать глубину во время процедуры. Держите проводник мягко между пальцами, не допуская изгибов. Когда вы можете видеть только черпаловидный хрящ или надгортанный хрящ, вы можете направить проводник воздуховода в трахею, держа конец клюшки направленным вперед. Эта техника полезна также при отеках или спазмах голосовых связок.
|
|
|
После того, как вы убедились, что проводник в трахее, чувствуя кольцо трахеи
или эффект Чинея, поместите проводник на такую глубину, чтобы черное кольцо
на проводнике размещалось в уголке рта пациента, указывая, что длины достаточно
для загрузки эндотрахеальной трубки на него.

Проводник будет выступать с проксимального конца эндотрахеальной трубки. Черное кольцо – это 38 см от прямого конца проводника. Не вынимайте проводник, пока вы не будете уверены, что трубка находится в трахее.
Если клинок осложняет слежение за проводником, нужно расположить проводник сбоку.

Другой профессиональный прием – повернуть трубку на 90º против часовой стрелки (налево) во время приближения трубки к носовой щели. Так называемый «эффект железнодорожного депо» вызван попаданием среза трубки на складки черпаловидного хряща. Этого можно избежать вращением воздуховода против часовой стрелки.
|
|
|

Если это произошло, вытяните трубку на 2–3 см, чтобы освободить кончик перед вращением. Если член команды, который оказывает давление на перстневидный хрящ, создает чрезмерное давление, то трубка может не попасть в гортань. Если проводник вводится вслепую или согнутым, оставьте ларингоскоп на месте и попросите помощника вставлять и продвигать трубку, пока ларингоскоп удерживает ткани на расстоянии проводника.
Используйте проводник во время каждой интубации для совершенствования ваших навыков. Это, безусловно, не просто стилет. Он облегчает интубацию, но в то же время требует навыка. Приобретите этот навык до того, как вы столкнетесь с ситуацией сложной интубации. Проводник полезен для замены трубки.
ВНИМАНИЕ! Если проводник вводить с чрезмерной силой, то он может перфорировать трахею или бронхи. Во время введения трубки черная линия должна быть размещена на уровне уголка рта.

Проводник эндотрахеальной трубки – это необходимый для восстановления проходимости дыхательных путей инструмент.
Оротрахеальная интубация
Показания
Обеспечить проходимость дыхательный путей у пациентов без сознания,
с остановкой дыхания (апноэ).
Противопоказания
Пациенты, реагирующие на раздражители, с сохраненным рвотным рефлексом.
|
|
|
Предостережения
Помните, что у вас всего две попытки. Каждая попытка должна длиться столько времени, насколько вы можете задержать свое собственное дыхание, выполняя процедуру введения.
Введение
Подготовка к введению
1. Подготовьте необходимое оборудование:
- индивидуальное защитное снаряжение,
- оро- и назофарингеальные воздуховоды и оборудование для сложной работы
с дыхательными путями при невозможности введения эндотрахеальной трубки;
- эндотрахеальную трубку,
- шприц 10 мл,
- отсос с твердым и мягким дренажным катетером,
- аппарат маска-мешок,
- буж,
- стетоскоп,
- кислород,
- шейный воротник,
- пластырь или бинт для фиксации трубки.
2. Примите необходимее меры, чтобы защитить себя от биологического материала пациента.
Процедура введения
1. Прослушайте дыхательные шумы одновременно с проведением кратковременной преоксигенации с помощью дыхательного мешка, чтобы получить ориентир
для сравнения с дыхательными шумами после введения эндотрахеальной трубки;
2. Правильное положение головы – один из самых важных моментов проведения интубации. Не убирайте подушку. Правильное положение головы – это позиция «вдыхание свежего воздуха» (шея немного согнута, голова максимально
разогнута в атлантозатылочном суставе). Подложите подушку под шею и голову,
но НЕ под плечи. Это позволит максимально открыть просвет дыхательных путей
ото рта до голосовых связок.
|
|
|
3. Держа левой рукой рукоятку ларингоскопа (размер 3 для женщин, 4 для мужчин), введите его клинок в правильный угол ротовой полости. Медленно проталкивайте клинок в направлении задней стенки глотки, отодвинув тело языка в левую сторону рта, пока не увидите складку (хрящ). Это надгортанник, он прикрывает гортань
во время акта глотания.
4. Когда кончик клинка ларингоскопа достигнет ямки между корнем языка
и основанием надгортанника, которая называется «валекула», поднимите рукоятку ларингоскопа вверх и вперед. Так вы поднимите надгортанник и откроете доступ
к голосовой щели. Она будет выглядеть как отверстие, с обеих сторон которого размещены две белые голосовые связки, которые формируют треугольник.
5. Во время этой манипуляции не используйте зубы как опору для ларингоскопа.
6. За голосовыми связками находится затемненная впадина – трахея, часто можно видеть и трахеальные кольца. Иногда невозможно визуализировать голосовую щель, причиной этого может быть неправильное положение головы (смените его) или анатомические особенности. Для улучшения видимости ассистент может надавливать на гортань, смещая ее в нужном вам направлении (внешнее смещение гортани). Если это не помогает вам визуализировать голосовую щель,
то провести интубацию будет сложно. Если у вас есть хотя бы частичная видимость, вы можете протолкнуть эластичный буж для сложной интубации трахеи между голосовыми связками и по бужу ввести эндотрахеальную трубку в трахею. Если вы не можете визуализировать голосовую щель, можно попробовать слепую интубацию (но не нанесите травм воздушных путей повторными попытками). Помните, что у вас всего две попытки.
7. Введите эндотрахеальную трубку в ротовую полость и далее протолкните ее между голосовыми связками. Перестаньте вводить трубку, как только манжета прошла сквозь голосовые связки. Раздуйте манжету при помощи шприца.
8. Держа трубку одной рукой, выньте проводник. Не отпускайте трубку, пока не зафиксируете ее.
9. Манжета надувается, пока не остановится поток воздуха вокруг нее, не больше
и не меньше. Слишком высокое давление в манжете может вызвать некроз слизистой оболочки трахеи (остановив циркуляцию крови и вызвав стриктуру трахеи).
10. Прослушайте звуки в области эпигастрия. Если вы слышите бульканье, то это свидетельствует о том, что вы попали в пищевод. У вас есть два варианта:
а) осторожно выведите эндотрахеальную трубку в левый угол ротовой полости
и наклоните ее, чтобы облегчить пост- и преоксигенацию, а потом введите еще одну трубку;
б) либо вытяните трубку и после реоксигенации осуществите свою вторую
и последнюю попытку.
11. Правильное введение эндотрахеальной трубки подтверждается наличием одинаковых дыхательных шумов с обоих сторон грудной клетки и измерением содержания CO2 в конце выдоха. Убедитесь, что вы не ввели трубку слишком глубоко. Мужчине среднего телосложения трубку редко вводят глубже, чем
на 23 см, женщине – 21 см.
12. Осторожно отодвиньте трубку к уголку рта.
13. Можете использовать орофарингеальный воздуховод как прикусный блок.
14. Отметьте положение трубки на уровне зубов.
15. Трубку можно зафиксировать разными способами (использование пластыря становится все шире). Единственное, что имеет значение – чтобы она крепко держалась и не опустилась ниже по трахее или не вышла наружу.
При использовании пластыря для фиксации лучше закрепить трубку на верхней челюсти, поскольку, в отличие от нижней, она не двигается вверх-вниз.
16. Наденьте шейный воротник для предотвращения смещения трубки.
17. Проверяйте размещение трубки при каждом перемещении пациента, чтобы убедиться, что она остается там, где была закреплена.
Процедура носовой интубации
Симптомы
- Угроза дыхательной недостаточности, рефрактерной для обычной терапии, включая высокоскоростной поток кислорода, нитроглицерин, фуросемид (Лазикс), ингаляционные бронходиляторы и т.д.;
- Недопустимо долгий период транспортировки пациента в больницу, учитывая ухудшение дыхания пациента;
- Признаки гипоксемии, для которой характерны психомоторное возбуждение, изменение психического состояния, бледность, цианоз, потоотделение и т.д.;
- Травматическое восстановление проходимости дыхательных путей негативно сказывается на травме шейного отдела позвоночника.
Противопоказания:
- Адекватная реакция на кислородную терапию и соответствующие фармакологические препараты во время подготовки к назотрахеальной интубации. Отказ
от процедуры допустим, если пациенту стало лучше;
- Возраст менее 12 лет;
- Тяжелая лицевая травма верхней челюсти или носа;
- Остановка дыхания.
Относительные противопоказания:
- Прием пациентом Кумадина (Варфарина) или других антикоагулянтов;
- Нарушение свертываемости крови.
Подготовка к введению
Соберите все оборудование:
- средства индивидуальной защиты,
- средства из арсенала базовой поддержки жизнедеятельности и специализированные меры в случае неудачи из-за сложности анатомии дыхательных путей,
- назофарингеальный воздуховод,
- эндотрахеальная трубка,
- шприц объемом 10 мл.,
- аспирация с твердыми и мягкими катетерами,
- мешок Амбу,
- буж (проводник),
- стетоскоп,
- кислород,
- шейный воротник,
- скотч или оборудование для закрепления трубки,
- Мезатон,
- гель с лидокаином.
Процедура
1. Примите меры предосторожности для изоляции от выделений тела больного.
2. Подробно объясните пациенту, почему эта процедура необходима и как она будет проводиться. Объясните, что ему нельзя будет разговаривать после процедуры
и то, что трубка может остаться внутри на несколько дней или дольше. Объясните пациенту, что его полная кооперация важна для легкого проведения процедуры. Осторожно сдерживайте руки пациента во время процедуры.
3. Исследуйте обе ноздри для определения того, какая из них бо́льшая.
4. Оросите носовые проходы и заднюю часть горла специальным наружным анестетиком и вазоконстриктором, чтобы вызвать онемение слизистой оболочки и уменьшить кровотечение.
5. Перед интубацией покройте назофарингеальный воздуховод ксилокаином желе для того, чтобы улучшить анестезию и уменьшить кровотечение.
6. Расширьте выбранную ноздрю, поместив в нее смазанный назофарингеальный воздуховод. Почувствовав значительное сопротивление, попробуйте другую сторону. Уберите воздуховод перед интубацией.
7. Преоксигенируйте пациента кислородом на 100% и держите его на кислороде
при помощи катетера во рту в течение всей процедуры.
8. Проверьте баллон на наличие назотрахеального воздуховода правильного размера (такого же или вдвое меньшего, чем эндотрахеальнаяя трубка).
9. Снимите 15 мм Т‑адаптер с ближайшего конца воздуховода и протрите его спиртовой салфеткой, после чего повторно прикрепите.
10. Смажьте 4 дистальных сантиметра гелем с лидокаином.
11. Расположите голову пациента в нейтральном положении по прямой линии с телом, если это возможно (Примечание: воздуховод может пройти без размещения головы по прямой линии). Пациент может сидеть или лежать.
12. Подготовьте и разместите средство для фиксации воздуховода.
13. Скажите пациенту, что у него может возникнуть рвотный рефлекс или кашель, когда будет введен воздуховод. Побуждайте пациента сдерживать рвоту и кашель. Успокойте и уймите пациента
14. С осторожным, равномерным давлением введите воздуховод, направленный
к затылочному бугру в задней части черепа со срезом, повернутым к носовой перегородке. Не направляйте воздуховод к верхней части черепа. Если воздуховод не будет проходить в одной стороне, попробуйте другую. Некоторое сопротивление может быть ощутимым, когда воздуховод достигает задней носоглотки. В этот момент несколько осторожных манипуляций путем вращения воздуховода в руках могут облегчить проход через это сопротивление.
15. Поверните воздуховод на четверть оборота после попадания в носоглотку.
Не форсируйте.
16. Когда воздуховод достиг задней части глотки, послушайте конец воздуховода
для определения, двигается ли воздух при каждом вдохе.
17. Рассчитайте частоту и, когда начнется вдох, осторожно, но решительно протолкните трубку далее в ноздрю и прослушайте ее вход в трахею.
Не форсируйте воздуховод вниз, потому что так можно повредить структуры гортани. Правильно расположенный воздуховод будет легко скользить по трахее. Держите другую руку на перстневидном хряще, чтобы прощупать и помочь
проходу воздуховода.
18. Закрепите позицию трубки так же, как для эндотрахеальной процедуры. Контролируйте кровотечение, осторожно сдавливая ноздри вокруг трубки.
19. Закрепите воздуховод при помощи скотча или другого подходящего фиксирующего средства.
20. Примечание: Если позиция воздуховода подозрительна или стан пациента
со временем ухудшился, проверьте размещение воздуховода и соответствующим образом вмешайтесь.
21. Вставьте устройство для контроля CO2 между воздуховодом и мешком.
Проведите наблюдение и запишите присутствие или отсутствие изменений цвета
в устройстве. Отсутствие изменения цвета у пациента с пульсом свидетельствует
о неправильном размещении трубки. Выньте трубку, поддерживающий воздухопоток/вентиляцию и по возможности повторите попытку интубации.
22. Изменение цвета у пациента с пульсом свидетельствует о правильном размещении воздуховода. Если у пациента не будет пульса после удачной интубации, устройство является ненадежным средством для оценки размещения воздуховода. В таком случае устройство может быть вынуто.
23. В случае возвращения пульса устройство снова будет служить индикатором размещения воздуховода. Если устройство загрязнится жидкостью или рвотой,
оно станет непригодным для использования и должно быть вынуто.
24. Если трубка не проходит легко во время первой попытки, выдвиньте ее
к ротоглотке и попробуйте повторное введение во время входа. Не выдвигайте трубку полностью, пока процедура не будет полностью выполнена.
25. Длительные попытки интубации могут ухудшить гипоксию. Ограничьте каждую попытку до 30 секунд.
26. Если процедура неуспешна, отложите ее. Способствуйте вентиляции или поставьте пациента на быстрый поток кислорода с помощью маски, потом организуйте быструю транспортировку и необходимую медицинскую помощь.
Осложнения
- Назальное кровотечение может легко контролироваться осторожным сжатием ноздрей;
- Пищеводная интубация: положение воздуховода должно быть подтверждено таким же образом, как и для процедуры интубации, путем использования детектора углекислого газа в конце выдоха;
- Травма носоглотки и ротоглотки. Кровотечение может начаться и в этих местах. Отсасывание в меру необходимости;
- Самостоятельная экстубация: пациенты, которых не фиксируют должным образом, могут попробовать вынуть трубку. Раздувание баллона может причинить повреждение гортани и ноздрей.
Детектор интубации пищевода и детектор определения объемов CO2
Детектор интубации пищевода всегда называют тестером Bi. Устройство состоит
из простого шприца объемом 60 мл с адаптером, который отвечает стандартному 15 мл соединителю эндотрахеального воздуховода.

Детектор интубации пищевода
Если эндотрахеальная трубка находится в пищеводе и поршень шприца оттягивается назад, созданный вакуум вызывает коллапс стенок пищевода вокруг конца эндодтрахеальной трубки, а созданное сопротивление мешает дальнейшему продвижению поршня. Когда эндотрахеальная трубка пребывает в трахее, поршень продвигается без сопротивления, потому что жесткие стенки трахеи не создают препятствия для конца трубки. Для правильного использования потяните поршень назад приблизительно наполовину. Если трубка в пищеводе, поршень шприца будет двигаться назад по направлению к пациенту.
Ошибочные результаты могут быть получены при следующих обстоятельствах:
Пациенту провели вентиляцию положительного давления при помощи расположенной в пищеводе эндотрахеальной трубки или мешка Амбу. В пищеводе и желудке может быть достаточно воздуха для аспирации с небольшим сопротивлением. По возможности
аспирацию следует повторить. У пациента тяжелое заболевание легких, которое вызывает сопротивление аспирации. Другие примеры – тяжелая форма астмы и фульминантное течение застойной сердечной недостаточности.
Другой случай: пациент страдает ожирением III ст. (180 кг и более). Коллапс трахеи может быть вызван весом грудной клетки пациента, когда прикладывается усилие
для всасывания. Указанные выше осложнения с использованием этой техники по восстановлению проходимости дыхательных путей могут и не встречаться войсковым медикам
в АТО, однако о них нужно знать.
Альтернативный метод подтверждения правильно проведенной интубации
при помощи детектора пищеводной интубации – это прикрепление детектора CO2 (Easy Cap, Mallinkrodt и др.) к эндотрахеальной трубке. Цвет этой бумажки, чувствительной к pH, изменяется от лавандового до желтого, что указывает на то, что
в настоящее время CO2 выдыхается и эндотрахеальная трубка находится в трахее.
Если у пациента остановка сердца и остановка кровотечения, CO2 определить нельзя, даже если трубка введена правильно и цвет детектора – лавандовый. Промежуточный ответ – цвет загара – будет означать, что объем выдыхаемого CO2 меньше нормы.
Это изменение цвета может происходить во время интубации пищевода, когда
в пищеводе остается CO2, или в случае недостаточной реперфузии легких. Если появляется цвет загара, сделайте еще шесть вдохов и наблюдайте снова. Если цвет
не изменяется на желтый, удалите эндотрахеальную трубку или подтвердите ее правильное размещение при помощи других средств.

Детекторы определения CO2 существуют для детей и взрослых и могут использоваться до 2 часов при нормальной вентиляции легких. При наличии чрезмерного количества влаги или секреции в трубке время их использования уменьшается
на 10‑15 минут. Такие детекторы сейчас не имеют широкого применения в зоне АТО,
но разрешены и будут использоваться в будущем для подтверждения правильного введения интубационной трубки.
Другим способом определения объема CO2 является использование капнографии. Это устройство измеряет уровень выдыхаемого CO2 и выводит результат на монитор. Анализаторы содержания углекислого газа могут сообщать персоналу о крайне высоких
и низких уровнях. Нормальный уровень объема углекислого газа варьируется от 30 до 40. Капнографию можно использовать долгосрочно.
Закрепление эндотрахеальной трубки
Существует несколько хороших методов закрепления эндотрахеальной трубки. Ниже описан наиболее простой и дешевый способ: используйте длинный кусок ленты
на тканой основе. Скрутите петлю посередине. Наденьте петлю на эндотрахеальную трубку и протяните конец ленты через петлю, формируя «глухую петлю» (см. рисунок ниже). Убедитесь, что узел не будет скользить, связав простой узел вокруг него,
как показано на рисунке. Протяните один конец ленты вокруг шеи пациента, с целью избежать движений шеей используя корцанг Магилла, и свяжите оба конца вместе.
Фиксируя трубку возле рта или ноздрей, протяните ткань над ушами, и далее вокруг шеи.

Процедура отсасывания из эндотрахеальной трубки
Цель
Облегчить удаление жидкости и поддерживать проходимость эндотрахеальной трубки.
Показания к применению
Интубированный пациент с видимыми признаками наличия респираторного секрета, рвотных масс или крови в трубке/дыхательных путях.
Противопоказания
Отсасывание должно быть ограничено по времени, чтобы избежать гипоксии для пациента. Тщательное использование асептических средств позволяет избежать инфицирования.
Подготовка к проведению процедуры
Соберите все необходимое оборудование:
- доступный отсасывающий катетер соответствующего размера (не менее чем
2\3 размера эндотрахеальной трубки);
- стерильные одноразовые перчатки, по возможности;
- дополнительный источник кислорода и кислородные трубки;
- мешок Амбу;
- отсос и соединительную трубку;
- стерильную или питьевую воду для очищения отсасывающего катетера
и введения в трубку при необходимости;
- шприц со стерильным физиологическим солевым раствором;
- средства индивидуальной защиты.
Процедура:
1. Осмотрите пациента с целью определения необходимости отсасывания (например, дыхательные шумы, секрет/кровь в трубке и т.д.).
2. Соберите оборудование.
3. Подготовьте реанимационный мешок (проверьте наполнение его кислородом)
и убедитесь, что отсос установлен на отметку 60‑80 мм. рт. ст. или что ручное устройство работает.
4. Тщательно вымойте руки.
5. Осторожно откройте набор с аспирационными катетерами.
6. Проведите кратковременную преоксигенацию пациента кислородом.
7. Наденьте перчатку на ведущую руку, которой будете выполнять манипуляцию.
8. Возьмите рукой в перчатке конец катетера для отсасывания и подсоедините к отсосу соединительной трубки.
9. Отключите пациента от мешка Амбу и, при необходимости, введите 0,5 мл физиологического раствора для промывания.
10. Введите катетер в эндотрахеальную трубку и следите за сантиметровыми метками на катетере.
11. Сравните сантиметровые метки на воздуховоде и катетере и пройдите на 1 см. Проводите отсасывание не дольше 15 секунд. Будьте уверены, что отсасывание проводится только во время вытягивания трубки, а не во время введения катетера.
12. Снова дайте пациенту кислородную маску и заново оцените необходимость дальнейшего отсасывания.
13. В случае необходимости продолжения отсасывания промойте катетер в воде перед повторным применением, введя дистальный конец катетера в воду и очищая катетер до тех пор, пока он не будет достаточно чист для повторного введения катетера в эндотрахеальную трубку.
14. После завершения процедуры отсасывания из эндотрахеальной трубки ноздри
и ротовая полость должны быть очищены перед удалением катетера.
15. После того, как катетер и перчатки будут утилизированы, соединительные трубки отсоса следует промыть стерильной водой.
16. Концентрацию кислорода нужно вернуть к уровню, который был перед процедурой, если это указано.
17. При помощи аускультации можно определить, нужен ли второй этап отсасывания.
18. Цвет, консистенция и количество выделений должны быть записаны (задокументированы).
Хирургическое восстановление проходимости дыхательных путей
Коникотомия
Определение
Манипуляция экстренной хирургии, которая выполняется для восстановления проходимости дыхательных путей при их обструкции. Выполняется путем разреза щитоперстневидной мембраны и позволяет разместить эндотрахеальную трубку
в трахее, когда восстановление дыхательных путей невозможно осуществить другими методами.
На рынке рекламируют некоторые коммерческие устройства для процедуры коникотомии продвигаются как безопасные и простые в применении. Придерживайтесь инструкции по применению таких устройств – хирургическая техника, описанная в этом пособии, позволяет провести эту манипуляцию, используя базовые расходные материалы.
Показания
Травма головы или шеи, которая включает использование мешка Амбу, эндотрахеальной трубки, орофарингеальных воздуховодов, назофарингеальных воздуховодов или надгортанных воздуховодов.
Преимущества коникотомии
Обеспечивает воздуховод для вентиляции легких пациента. Манипуляция может быть проведена быстро, возможны несколько осложнений, связанных с ней.
Противопоказания
Повреждение анатомических структур делает невозможным проведение манипуляции должным образом.
Осложнения
- инфаркт,
- перфорация пищевода,
- трахеопищеводный свищ,
- подкожное накопление воздуха.
Базовая анатомия

| 1. Щитовидный хрящ 2. Перстневидный хрящ 3. Эластичный конус 4. Надгортанный хрящ 5. Голосовые связки |
Вид гортани в разрезе для демонстрации
серединной перстнеобразной связки

| 1. Щитовидная мембрана 2. Изгиб перстневидного хряща 3. Срединная перстнеобразная связка (линия разреза) |
Необходимое оборудование для экстренной коникотомии
- скальпель №10 или №15,
- эндотрахеальная трубка – размер 6 или больше,
- шприц 10 мл.,
- стетоскоп,
- согнутый кровоостанавливающий зажим Келли (прямой не подходит),
- мешок Амбу,
- стерильная повязка,
- вазелин/марля, смазанная вазелином,
- бетадиновый раствор или спиртовые салфетки,
- стерильные или чистые перчатки,
- шовный материал,
- прибор для отсасывания,
- ножницы,
- лейкопластырь.
Проведение коникотомии
1. Четко определите, что пациенту требуется коникотомия.
2. Быстро соберите необходимое оборудование:
– Используйте ранее заготовленные наборы.
3. Сделайте это. Не медлите.
4. Позиция головы и шеи пациента:
– Пациент расположен горизонтально на спине или в положении полулежа.
– Шея в нейтральном положении.
– Пропальпируйте щитовидный и перстневидный хрящ для ориентации.

A – перстневидный хрящ B – эластичный конус гортани
C – место разреза D – щитовидный хрящ
5. Найдите эластичный конус гортани.
6. Удерживайте щитовидный хрящ не ведущей рукой. Это не так просто, как звучит!
7. Сделайте вертикальный или горизонтальный разрез кожи примерно 2,5 см
(около 1 дюйма) над эластичным конусом гортани.
8. Визуализируйте эластичный конус гортани.
9. Сделайте поперечный разрез в эластичном конусе гортани.
10. Не делайте разрез более 0,5 дюйма (1,25 см) в глубину – так вы можете повредить пищевод.
11. Вставьте согнутый кровоостанавливающий зажим Келли в разрез и тупым
концом разведите края разреза (проверните зажим Келли или ручку скальпеля
на 90 градусов для раскрытия отверстия).

12. Вставьте эндотрахеальную трубку (для взрослых – 6 мм или меньшую, которая подойдет в конкретном случае) в разрез, направляя трубку вниз в направлении трахеи.
13. Сделайте вентиляцию легких пациента с двумя вдохами.
14. Проверьте правильность расположения эндотрахеальной трубки во время проведения этих двух вдохов следующим образом:
– Наблюдая за движениями грудной клетки с каждым вдохом,
– Прослушайте пациента на наличие двусторонних дыхательных шумов,
– Диаграмма капнографии будет наилучшим инструментом оценки!
Выявление проблем
Отсутствие звуков двустороннего дыхания
– Эндотрахеальная трубка расположена не в трахее,, а в пищеводе или в подкожной ткани.
– Удалите трубку и попытайтесь установить ее еще раз в трахею.
Введение воздуховода в правый полый бронх (случается часто)
1. Дыхание прослушивается в правом легком – эндотрахеальная трубка была расположена слишком близко к бронхиальному дереву и находится в правом главном бронхе.
– Подтяните трубку на 0,7-1,3 см. или до того момента, пока не почувствуете двустороннее дыхание.
2. Прослушайте над эпигастрием желудочные звуки.
– Введение эндотрахеальной трубки в пищевод будет приводить к появлению бульканья в области эпигастрия во время вентиляции.
3. Введите в манжету эндотрахеальной трубки 10 см3 воздуха.
Раздувание манжеты служит двум целям:
– Держит эндотрахеальную трубку на месте,
– Служит барьером и предотвращает попадание жидкости в легкие.
Фиксация
1. Наложите на место введения трубки марлю, смазанную вазелином.
2. Наложите на место введения трубки сухую стерильную повязку.
3. Закрепите лейкопластырь вокруг трубки, а потом вокруг шеи.
4. Накладывать швы не нужно. Это временный воздуховод!

5. Продолжайте вентиляцию пациента (1 вдох каждые 6 секунд) и отсасывание,
при необходимости. Мягкое надавливание: 2 – вдох, 3 - выдох
6. Продолжайте следить за изменениями в состоянии пациента.

Рисунок выше иллюстрирует местонахождение безопасного воздуховода после коникотомии
Эти манипуляции выполняются в стерильных условиях, кроме непредвиденных обстоятельств. У пациентов в сознании применяют местную анестезию с введением лидокаина подкожно. Введите от 1 до 4 мл 2‑4% лидокаина в область трахеи перед введением скальпеля. Травма гортани является противопоказанием для проведения этой манипуляции.

На рисунке показаны базовые инструменты, необходимые для этой манипуляции
Напряженный пневмоторакс
Декомпрессия иглой при напряженном пневмотораксе. Напряженный пневмоторакс сопровождается прогрессивным накоплением воздуха в плевральной полости, как правило, в связи с получением рваной раны легкого, которая позволяет воздуху выходить
в плевральную полость, но не возвращаться в легкое. Вентиляция с положительным давлением может усилить эффект «одностороннего клапана».
Прогрессивное нарастание давления в плевральной полости смещает средостение
в противоположную половину грудной клетки и препятствует возвращению венозной крови
к сердцу. В результате возникает недостаточность кровообращения и это может привести
к травматической остановке сердца. Классические признаки напряженного пневмоторакса:
- отделение трахеи от пораженной стороны,
- чрезмерное расширение грудной клетки,
- усиление перкуторного звука в сердце и чрезмерное расширение грудной клетки, которая во время дыхания малоподвижна.
Центральное венозное давление повышается, но будет нормальным или ниже
при гиповолемических состояниях[3]

Однако классические признаки, как правило, отсутствуют, а чаще у пациента наблюдается тахикардия и тахипноэ, а также может быть гипоксия. Эти признаки сопровождаются недостаточностью кровообращения с гипотензией и дальнейшей травматичной остановкой сердца. Дыхательные шумы и результаты перкуссии может быть сложно оценить, и они могут ввести в заблуждение в травматологической комнате.
Напряженный пневмоторакс может развиться незаметно, особенно у пациентов
на вентиляции с положительным давлением. Это может случиться сразу же или через несколько часов. Непонятная тахикардия, артериальная гипотензия и повышение давления
в дыхательных путях должны наводить на мысль о том, что развивается пневматоракс.
С таким уровнем напряженного пневмоторакса несложно понять, какие функции сердечно-сосудистой системы могут быть снижены в связи с нарушением возвращения венозной крови к сердцу. Массивный напряженный пневмоторакс действительно должен быть выявлен клинически, и на фоне гемодинамического коллапса должно быть проведено дренирование плевральной полости иглой или другим способом.
В случае напряженного пневмоторакса войсковой медик должен уметь провести
две основные процедуры:
- декомпрессию иглой грудной клетки и повторную оценку пациента,
- если напряженный пневмоторакс декомпрессионной иглой ослаблен лишь частично – необходимо введение плевральной дренажной трубки.
Классическая тактика при напряженном пневмотораксе – неотложная декомпрессия грудной клетки с применением иглы для дренирования плевральной полости. Внутривенный катетер размера 14‑16 вводится во 2 межреберное пространство
по среднеключичной линии. Убедитесь, что место введения в грудную клетку не медиально относительно сосковой линии и что игла не направлена к сердцу. Игла удаляется, а катетер оставляется открытым. Немедленный порыв воздуха из груди свидетельствует о наличии напряженного пневмоторакса. Эти манипуляции эффективно превращают напряженный пневмоторакс в простой пневмоторакс.
Во многих пособиях отмечается, что напряженный пневмоторакс – это клинический диагноз и он должен лечиться дренированием плевральной полости иглой. Теперь эта догма подвергается сомнению. Дренирование плевральной полости иглой – не настолько безвредное вмешательство, как думали ранее, и оно часто неэффективно для устранения напряженного пневмоторакса. Если невозможно услышать какое-либо движение воздуха, то нельзя узнать, действительно ли есть напряженный пневмоторакс и попала ли вообще игла в плевральную полость. Некоторые тучные пациенты могут иметь очень толстые стенки грудной клетки.
Иглы для дренирования плевральной полости также могут блокироваться, перегибаться, смещаться и выпадать. Таким образом, ослабленный напряженный пневмоторакс может снова незаметно накапливаться. Еще важнее то, что возникает возможность повреждения иглой легкого, особенно если пневмоторакса изначально нет. Воздушная эмболия вследствие надрыва легкого – также реальная проблема.
При отсутствии нарушения гемодинамики перед вмешательством разумно дождаться результатов ургентной рентгенографии органов грудной клетки. Это позволит избежать ненужных декомпрессий. Например, верхняя доля правого легкого спалась вследствие эндотрахеальной интубации с девиацией трахеи – эта клиническая ситуация напоминает напряженный пневмоторакс с противоположной стороны и можно установить ненужный дренаж грудной клетки слева.
Особые предупреждения при применении декомпрессии иглой:
- Декомпрессия иглой часто связана с осложнениями.
- Ее применение нелегко.
- Она никогда не может быть применена в случае, если мы просто не слышим дыхание с одной стороны.
НО
В очевидных случаях (шок с раздутыми шейными венами, аускультативно ослабленное дыхание, смещенная трахея) эта манипуляция может спасти жизнь
как патогенетическое лечение травматического пневмоторакса. В большинстве центров плевральные дренажные трубки должны быть доступны в реанимационном зале и должны размещаться в зоне быстрого доступа. Предпочтение отдают контролированному введению плевральной дренажной трубки над слепым применением иглы для дренирования плевральной полости при условии, что состояние дыхания и гемодинамики пациента дает несколько дополнительных минут для выполнения хирургической торакостомии.
После вскрытия плевры происходит декомпрессия напряженного пневмоторакса
и введение плевральной дренажной трубки может быть выполнено без спешки.
Это особенно верно для пациента, которому в это время проводится процедура вентиляции с положительным давлением вручную.
Литература
1. Cullinane D. C., Morris J. A, Jr, Bass J. G., Rutherford E. J. Needlethoracostomy may not be indicated in the trauma patient. Injury. 32(10):749-52, 2001
2. Eckstein M. Suyehara D. Needle thoracostomy in the prehospital setting. Prehospital Emergency Care. 2(2):132-5, 1998
3. Britten S; Palmer S. H; Snow T. M. Needle thoracocentesis in tension pneumothorax: insufficient cannula length and potential failure.
Манипуляции: Плевральная декомпрессия
Симптомы
Клинические данные указывают на напряженный пневмоторакс (острая дыхательная недостаточность, снижение дыхательных шумов на пораженной стороне, смещение трахеи) с быстрым ухудшением признаков жизнедеятельности
Оборудование
- Плевральная декомпрессионная игла
- Спиртовой тампон
- Сосудистый катетер 14 размера
Манипуляция
1. Определение места
- 2-е или 3-е межреберное пространство по среднеключичной линии
- 4-е или 5-е межреберное пространство по средней подмышечной линии
2. Обработайте операционное поле спиртом
3. Четко, но осторожно введите иглу по углом 90 градусов чуть выше верхнего края ребра, через кожу и плевру – пока не начнет выходить воздух или до явного ощущения того, что воздух выходит. Нижнюю часть ребра задевать не стоит,
так как можно повредить сосудисто-нервный пучок. Воздух должен свободно выходить (если нет, то вы не в плевральной полости).
4. Удалите иглу.
5. Закрепите при помощи пластыря.
6. Проверьте дыхательные шумы и постоянно следите за кардио-респираторным статусом пациента.
Осложнения
- Повреждения легких
- Пневмоторакс
- Кровопотеря, вызванная повреждением межреберной артерии или вены
Введение плевральной дренажной трубки
Когда установка плевральной дренажной трубки крайне необходима для лечения пациента, вы должны следовать следующей процедуре для правильного введения трубки и соответствующего ее функционирования.
Пропальпируйте 5‑е мержеберье возле грудины, чтобы определить правильный уровень, на котором вставляется плевральная дренажная трубка. Определите пересечение передней подмышечной линии и линии, проведенной через грудную клетку из 5-‑го межреберья. Это будет местом введения, если диафрагма не расположена выше, например, во время беременности, при вздутии живота или кишечника. Если это так,
то измеряйте расстояние от 3‑го или 4‑го межреберья на грудине. Почувствуйте расположенное ниже ребро. Пользуйтесь двойными перчатками, потому что во время введения трубки возможен разрыв перчатки.
Если пациент в сознании, используйте большие объемы 1% лидокаина для инфильтрационной анестезии области, где будет делаться разрез. Если у пациента сломаны ребра и он в сознании, процедура будет очень болезненной, несмотря
на лидокаин, поэтому применяйте от 0,1 до 0,2 мг/кг этомидата в/в. Он начинает действовать через 30 секунд и его действие длится от 3 до 5 минут. В течение этого времени может понадобиться вентиляции легких мешком Амбу.
Сделайте 3‑см разрез над выбранным ребром скальпелем №10. Углубите этот разрез в подкожно-жировую клетчатку. Используйте выгнутый тупой зажим Кармальта для создания прохода над ребром. Силой вставьте зажим над верхним краем ребра
и введите в грудную клетку. Если у пациента сломаны ребра, этот маневр будет очень болезненным, поэтому вы можете развести бранши зажима при прохождении через межреберное пространство, чтобы применять меньше давления. Раскройте промежуток широко. Вставьте палец в грудную клетку и убедитесь, что в этом участке легкое
не прилегает к грудной клетке. Используйте свой мизинец, если рана узкая. Если пациент очень мускулистый, адекватное открытие пространства может быть крайне тяжелым. В этом случае замените зажим Кармальта на зажим для почечной ножки (Mayo‑Guyon)
и расширяйте, пока не увидите проход в груди.
Выберите дренажную трубку размера 36 и положите ее на грудь так, чтобы вы понимали размеры трубки и необходимую глубину введения. Зажмите дистальный конец трубки между браншами другого зажима Кармальта. А теперь быстро выньте свой палец, на его место введите дренажную трубку и направьте ее в наивысшую точку плевральной полости. Если используете троакар, то введите его в трубку, но так, чтобы он не выступал из конца трубки. Благодаря этому трубка станет более жесткой, что облегчит ее установку. Временно отсоедините пациента от вентиляции с положительным давлением, чтобы легкие спались. Повторно подключите трубку, как только поймете, что она находится в правильном положении. Пришейте трубку к коже, используя шовные нитки 0 размера или другие плетеные нитки большого размера, оставляя два длинных конца шва, чтобы обернуть вокруг трубки. Завершите закрытие разреза скрепками.
Если трубка наполняется кровью, быстро зажмите ее зажимом Кармальта. Сообщите команде, что кровосборник должен быть присоединен к отсасывающему аппарату для возможной аутотрансфузии крови из грудной клетки, за исключением случаев, когда имеется травма брюшной полости с контаминацией грудной клетки содержимым желудка или кишечника.
Наложите стерильную повязку вокруг дренажной трубки. Подсоедините трубку
к отсасывающему устройству. Очень важно, чтобы все соединения трубки были надежными. Удобный способ состоит в применении нейлоновой кабельной стяжки, доступной
в строительных магазинах. После отсоединения отсасывающего аппарата от источника вакуума, в случае необходимости перемещения пациента, не зажимайте дренажную трубку. Вместо этого убедитесь, что уровень воды в дренаже по Бюлау достаточен. Может возникнуть напряженный пневмоторакс, если трубка будет зажата, особенно если есть утечка воздуха
из легких. Если вокруг пациента слишком мало места (например, в вертолете), вместо отсоса можно использовать односторонний клапан Геймлиха.
Если у пациента сильное кровотечение из грудной клетки через дренажную трубку и артериальное давление резко снижается, кровь в грудной клетке может служить для тампонирования кровотечения. В этом случае зажмите трубку и следите за эффектом.
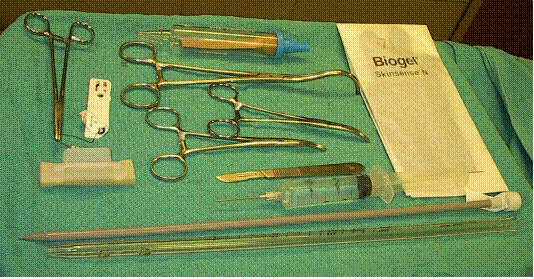
Набор для установки дренажной трубки должен содержать иглодержатель, толстую шелковую нитку на режущей игле, скальпель №10, два зажима Кармальта, дренажную трубку размера 36 с троакаром или без него. Троакар используется только для того, чтобы придать трубке жесткость и облегчить ее введение. Зажим для почечной ножки
и односторонний клапан Геймлиха могут быть завернуты отдельно.
Наложите швы на кожу плотно вокруг трубки при помощи хирургического узла
и квадратного узла. Плотное прилегание кожи поможет избежать поступления воздуха
в грудь вокруг трубки. Размещение в груди трубки возле одного края разреза упрощает зашивание. Оставьте два длинных конца шва для оборачивания вокруг трубки и плотно завяжите. Если остались длинные хомуты возле трубки, она начнет медленно двигаться
в грудной клетке. Для экономии времени оставшуюся часть раны сведите при помощи степлера. Перед нанесением повязки проверьте надежность фиксации трубки.
Процедура введения плевральной дренажной трубки
Необходимые материалы
- дренажная трубка (размер 16-35);
- перчатки;
- односторонний клапан;
- скальпель (№10 или №15);
- зажим Келли;
- большой кровоостанавливающий зажим;
- Повидон-йод;
- шовный материал;
- 2% лидокаин для инъекций;
- игла;
- шприц.
Оценка пострадавшего
1. Если требуется, откройте верхние дыхательные пути;
2. Обеспечьте достаточное дыхание и помогите в меру необходимости;
3. Обеспечьте дополнительный кислород, если это возможно;
4. Подсоедините пострадавшего к пульсоксиметру, если это возможно.
Подготовка пострадавшего
1. Разместите пострадавшего в положении на спине;
2. Поднимите руку над головой на пораженной стороне;
3. Определите 4‑е или 5‑е межреберье и среднеподмышечную линию; Разрез кожи делается между среднеподмышечной линией и передней паховой подмышечной линиями над ребром, которое находится ниже межреберного уровня, выбранного для введения дренажной трубки. Для лучшего разграничения анатомии может быть использован хирургический маркер;

4. Обработайте место раствором Повидон-йода;
5. Наденьте стерильные перчатки;
6. Накройте операционное поле;
7. Выполните инфильтрационную анестезию 1% или 2% раствором лидокаина и позвольте медикаменту подействовать, если состояние пациента позволяет подождать.
Введите трубку
1. Сделайте поперечный разрез длиной 2 или 3 см над выбранным местом
и углубите его до межреберных мышц.
Примечание: Разрез кожи должен быть на 1‑2 см ниже межреберья, через которое будет вводиться трубка;
2. Вставьте большой зажим через межреберные мышцы в следующее межреберье выше разреза кожи;
3. Проколите кончиками зажима париетальную плевру и медленно расширьте отверстие при помощи раскрытия зажима на 1,5‑2 см;
Предостережение: Избегайте прокола легкого. Всегда используйте верхний край ребра для профилактики травматизации межреберных нервов и сосудов.
4. Сразу вставьте палец в перчатке в разрез, чтобы очистить от спаек, сгустков и тому подобного;

5. Зажмите кончик дренажной трубки зажимом. Вставьте конец трубки в разрез после удаления своего пальца из отверстия;
6. Вставьте трубку, пока последнее дренажное отверстие на ней не войдет
на 2,5‑5 см внутрь грудной клетки;
7. Соедините конец трубки односторонним клапаном (клапан Геймлиха, дренаж по Бюлау или другой импровизированный);
8. Зафиксируйте трубку, используя шовный материал;
9. Наложите окклюзионную повязку на место разреза;
10. Сделайте рентгенограмму грудной клетки для подтверждения размещения трубки, если это возможно.
Повторная оценка состояния пострадавшего
1. Проверьте двустороннее дыхание
2. Наблюдайте и фиксируйте жизненные показатели каждые 15 минут
Документируйте процедуру
РАЗМЕРЫ ДРЕНАЖНЫХ ТРУБОК | |
| Мужчины | 28-32 |
| Женщины | 28 |
| Дети | 12-28 |
| Младенцы | 12-16 |
| Новорожденные | 10-12 |
Почти все устройства для отсасывания грудной клетки используют принцип трехколбовой системы. У всех пациентов с травмой грудной клетки с гипотонией в анамнезе перед введением дренажа в грудную полость прикрепите устройство автотрансфузии к дренажной системе грудной полости.

Трехколбовая система
для дренирования грудной полости
Наложение швов – дренажные трубки и капельницы
Плевральные дренажные трубки, трубки для трахеотомии и центральные внутривенные катетеры для предотвращения случайного смещения часто фиксируют
при помощи швов. Периферические внутривенные катетеры также могут быть пришиты для дополнительной безопасности во время эвакуации пациента или у больных
с ожогами. Для этой процедуры лучше отдавать предпочтение прямым иглам.
Манипуляция
1. Используя прямую иглу или выгнутую иглу с иглодержателем, проведите иглу через кожу примерно на 1 см. Поместите шов возле порта катетера, трубки
или специальных фабричных отверстий для шовного материала.
2. Зафиксируйте узел шва к коже.
3. Сделайте оборот одним концом шовного материала по часовой стрелке вокруг порта катетера или трубки дважды, другим концом против часовой стрелки.
Если трубка/катетер имеет специальные фабричные отверстия для шовного материала, придерживайтесь инструкции производителя, чтобы правильно его закрепить.
4. Завяжите другой узел для обеспечения надежного закрепления.
Другие особые важные замечания
5. Всегда привязывайте узел к коже в первую очередь. Привяжите устройство
к первому узлу. Не привязывайте устройство непосредственно к коже.
6. Завязывайте первый узел надежно, но не слишком пережимайте, так как это может обезобразить или перетянуть кожу.
7. Завязывайте второй узел надежно. НЕ сужайте просвет катетера или трубки.

Литература
1. Silver M, Bone R. C. The technique of chest tube insertion. J Crit Illness 1986; 1(2): 45‑51
Восстановление проходимости дыхательных путей: выводы
В этом разделе пособия, посвященном восстановлению проходимости дыхательных путей, были рассмотрены теоретические и практические аспекты основного и расширенного восстановления проходимости дыхательных путей. Освоение методик расширенного восстановления проходимости дыхательных путей происходит только после досконального овладения основными приемами. Войсковой медик должен уметь быстро оценивать общее состояние пациента и характер повреждений, проверять проходимость дыхательных путей
и проводить вторичный, более подробный осмотр пострадавшего. Оказать надлежащую помощь при травме дыхательных путей в военно-полевых условиях довольно сложно. Для этого необходимо многое освоить, изучить, отшлифовать.
Войсковой медик должен уметь быстро оценивать травму и проводить первичный осмотр, восстанавливать проходимость дыхательных путей, применяя основные
и расширенные техники, работать с дыхательными мешками, проводить интубацию, создавать воздуховоды хирургическим путем, интубировать, проводить декомпрессию грудной клетки при помощи иглы, вставлять дыхательные (дренажные) трубки. Чтобы успешно завершить курс, курсант должен демонстрировать практические умения
на следующих занятиях:
- быстрая оценка травмы / первичный осмотр пострадавшего
- восстановление проходимости дыхательных путей, применяя основные
и расширенные методики
- орофарингеальный воздуховод
- назофарингеальный воздуховод
- ларингеальные маски (I‑Gel)
- дыхательный мешок (BVM), адекватная вентиляция легких (один и два человека)
- эндотрахеальная интубация
- воздуховоды, созданные хирургическим путем
- декомпрессия напряженного пневмоторакса декомпрессионной иглой
- вставление трубки в грудную клетку для окончательного лечения напряженного пневмоторакса
Следует также помнить, что травму оценивают быстро, определяя ее характер. Первичная оценка проводится только после устранения основного источника опасности (например, огневым превосходством) и остановки опасных для жизни кровотечений. Оценка проводится для всех пациентов после каждого перемещения, нового вмешательства, любого изменения состояния (становится лучше или хуже) и на протяжении всего лечения. Если вы сами скрупулезно не обследуете раненного и не найдете пораженные места, то можете пропустить травму, а в результате солдат может умереть. Поэтому постоянно оценивайте состояние своего пациента.
Лечение ран
Перевязка и ушивание ран
Войсковой медик может иметь доступ к безопасному и чистому месту
для перевязки ран, но такого места может и не быть. Однако для текущего ухода
за ранеными в полевых условиях важно, чтобы войсковой медик хорошо понимал методику и основные принципы перевязки ран. Этот раздел позаимствован из работы Леоны Бойер «Пособие для студентов по перевязке ран» и адаптирован для войсковых медиков. Чтобы овладеть методикой перевязки и ушивания ран, необходима тщательная практика. Чем чаще вы накладываете швы, тем лучше у вас выходит. Поэтому наработать хорошую практику непросто, для этого нужно овладеть хирургической техникой, а не просто повторять свои действия.
Физический состав хирургической нити
Шов – это полоска любого материала, которую применяют для сопоставления краев раны и которая обеспечивает их удержание, пока ткани заживают естественным путем. При выборе вида шва следует принимать во внимание три фактора. На упаковке шовного материала должно быть обозначение:
– Нить рассасывается ( Absorbable) или не рассасывается ( Non- absorbable)
– Нить из природного ( Natural) или синтетического ( Synthetic) материала
– Нить плетеная ( Braided) или монофиламентная ( Monofilament)
Рассасывающиеся нити
Некоторые нити рассасываются в организме через определенный промежуток времени при помощи двух механизмов: протеолиза и гидролиза. Их применяют тогда, когда фиксация краев раны нужна на определенный период времени, после чего заживляющиеся ткани могут сами себя удержать. Механизм распада и постепенного рассасывания нити в тканях зависит от типа использованного материала.
– В нитях естественного материала: протеолиз
– В нитях синтетического материала: гидролиз
Нерассасывающиеся нити
Нерассасывающиеся нити либо удаляют после периода заживления (как это происходит с большинством швов кожи), либо они навсегда остаются в организме.
Если зашивают кожу, их обычно удаляют через 7-10 дней, однако этот срок зависит
от локализации и клинической ситуации (см. рекомендации далее в этом разделе).
Нерассасывающиеся нити остаются в организме навсегда, их применяют тогда, когда зашитые ими ткани даже после заживления будут недостаточно прочными. Эффективная прочность на разрыв таких швов все время остается высокой.
Примечание: некоторые нерассасывающиеся нити – такие, как шелк и нейлон – со временем могут значительно ослабнуть в организме, поэтому их нельзя считать постоянными швами. Если вы хотите, чтобы шов остался навсегда – тогда правильно выбирайте шовный материал.
Нити природного происхождения
Нити природного происхождения изготавливают из тканей животных или растений. Их белковый состав может вызвать наиболее выраженную реакцию (воспаление) среди всех видов нитей. Полезная прочность нитей в тканях сохраняется от нескольких дней для кетгута с быстрым рассасыванием (Fast Catgut) до нескольких месяце для шелка,
у каждого человека этот показатель индивидуален.
Синтетические нити
Нити можно синтезировать из широкого спектра полимеров. Ткани меньше реагируют на синтетические материалы, чем на натуральные волокна, поэтому их прочность и скорость деградации (для рассасывающихся нитей) подобна и предсказуема
для всех людей. Синтетические нити бывают монофиламентными и плетеными.
Плетеные нити
В таких нитях сплетены или скручены вместе несколько волокон или полосок. В результате этого получают крепкую нить, гибкую и удобную в использовании. Мультифиламентные, или плетеные нити менее «гладко» проходят через ткани, чем монофиламентные, такое «затягивание» тканей может их травмировать. Для уменьшения таких проблем применяют плетеные материалы с покрытием, но это не устраняет полностью возможность травматизации тканей.
Поверхность нити должна соответствовать требованиям для соответствующих тканей, а узлы должны обладать нужными качествами. Шершавая поверхность шва может вызвать травматизацию и разрезать окружающие ткани – это нежелательно. Поэтому при выборе шовного материала следует принимать во внимание как структуру ткани, так и свойства поверхности шва. В принципе нить с шершавой поверхностью можно связать с меньшим количеством узлов, чем нить с гладкой поверхностью, поскольку в таком случае меньше вероятность, что узлы самопроизвольно развяжутся.
Многие такие нити покрыты специальным веществом для уменьшения травматизации тканей, в связи с чем они становятся более скользкими. Все виды нитей следует тщательно связывать, обращая внимание на адекватное количество хирургических узлов и правильное их затягивание. Мультифиламентные нити могут колонизировать бактерии, их травматичнее удалять, поскольку ткани теснее облегают шершавую поверхность нити. Поэтому эти нити не являются наилучшим выбором для зашивания кожи. Однако шов, наложенный этими нитями, более мягкий, поэтому
их применяют для зашивания тканей, где основное внимание уделяют комфорту пациента.
Монофиламентные нити
Эти нити состоят из одного волокна или полоски шовного материала.
Их поверхность очень гладкая и легко проходит через ткани, уменьшая травматизацию
от «затягивания» тканей. Однако ими тяжелее манипулировать и завязывать, поскольку они менее гибкие, чем мультифиламентные нити. Большинство синтетических монофиламентных нитей также до определенной степени обладают «памятью»: при завязывании узла они сохраняют свой контур и форму сгиба. Из-за этой памяти нить сохраняет форму, приобретенную в упаковке шовного материала, поэтому с ней тяжелее работать. В зависимости от материала память некоторых нитей (за исключением всех синтетических нитей) можно до определенной степени ослабить.
Свойства этой памяти можно использовать для избегания развязывания узлов, адекватно затягивая каждый узел к предыдущему. Теперь память будет помогать удерживать новую форму узла. Недотянутый узел будет пытаться повернуться
к предыдущей форме и будет ослабляться или полностью развязываться. Монофиламентные нити не колонизируют бактерии, они не прикрепляются к тканям, поэтому такие швы кожи легко удалять. Из-за жесткости конструкции эти швы могут вызывать у пациента дискомфорт, а их свободные концы в некоторых случаях могут прокалывать ткани.
Примечание: какой бы тип шовного материалы вы ни использовали, помните: нужно работать с нитью, а не противодействовать ей. Изучите характеристики шовного материала, чтобы использовать большинство из них. Попытки применить силу при работе с нитью приводит к разочарованию, неудовлетворением шовным материалом и, в конце концов, к плохо завязанным узлам. Не позволяйте нити победить себя!
Как выбрать шовный материал
На выбор шовного материала и технику зашивания раны влияет множество факторов. Окончательное решение часто является компромиссом между несколькими факторами и может зависеть от личных предпочтений хирурга, которые основываются
на полученном опыте.
Стоит принимать во внимание такие факторы:
- Сколько времени шов будет полностью или частично ответственен за прочность раны?
- Как шовный материал будет влиять на ткани и процесс заживления?
- Насколько велик риск инфекции?
- Нужна ли абсолютная фиксация краев раны, или допустима некоторая мобильность, или же она даже желательна?
- Какой размер шва нужен для достижения нужной величины фиксации краев раны?
- Какая прочность шва нужна?
- Достаточно ли гибок шовный материал и можно ли завязать его в имеющемся пространстве раны?
Данные рекомендации основываются на характеристиках шовного материала и его поведении в каждой клинической ситуации.
Кожа
Кожа – это одна из частей организма, где в зависимости от выбора шовного материала
и навыков хирурга конечный результат более всего видим для пациента. Обоснованно выбирайте то, что обеспечит наилучший результат из всех возможных, ваш пациент будет вам благодарен. Швы, завязанные слишком крепко или снятые слишком поздно, могут оставить на рубце «лесенку». При увеличении натяжения (отеке) в ране отверстие, через которое проходит нить, может разорваться или увеличиться, если нить не имела «запаса». С течением времени эти следы швов иногда заметнее самого рубца.
Кожные швы следует завязывать так, чтобы просто свести края раны, иначе из-за послеоперационного отека шов окажется затянутым слишком сильно. Где это возможно, следует отдавать преимущество сведению краев раны при помощи лейкопластыря. В некоторых случаях лейкопластырь не может надежно адаптировать края раны. В таком случае следует наложить швы, но быстро их снять и заменить лейкопластырем для продолжения удержания краев раны. Если применить лейкопластырь, можно избежать «лесенки» и абсцедирования, не угрожая сопоставлению краев раны. На небольшие раны при отсутствии натяжения можно наносить клей, но он не должен попадать внутрь раны.
Преимущества внутрикожного шва состоят в том, что при правильном наложении можно полностью избежать следов шва. Его применяют тогда, когда особо важны косметические аспекты. Этот шов накладывать непросто. При применении синтетических рассасывающихся материалов достаточно часто через несколько недель после зашивания под рубцом могут появляться временные узелки. По мере рассасывания нити через несколько месяцев они спонтанно исчезают, но из-за появления дополнительной рубцовой ткани могут оставаться нежелательные следы шва. Из всех тканей организма подкожный жир менее всего резистентен
к развитию инфекции. Поэтому лучше не оставлять там чужеродные материалы, в частности швы. Если ткань достаточно эластична – ее края сопоставляются спонтанно. Однако
не оставляйте МЕРТВОЕ ПРОСТРАНСТВО в ране – это может вызвать большие проблемы.
В таком случае края ткани следует аккуратно сопоставить.
При всех швах первый узел завязывают для правильного сопоставления тканей, не перетягивайте его и не защемляйте ткань. Однако каждый следующий узел нужно адекватно затягивать к предыдущему узлу, чтобы обеспечить общую прочность всех узлов.
При выборе мультифиламентных нитей первый узел следует затягивать до желательного уровня, поскольку его нельзя дотянуть при помощи следующих узлов. Применяя большинство монофиламентных нитей, следует учитывать, что второй узел может до определенного уровня сместить первый узел. При завязывании следующего узла на двойной узел нужно только лишь незначительно тянуть за нить, поскольку можно легко перетянуть шов, а хирургический узел ограничит репозицию. Одинарный первый узел будет продолжать репозицию по мере его затягивания – нужно знать, когда остановиться: можно чрезмерно затянуть узел и передавить ткань. Учитывайте это при затягивании первого узла, но оставьте место для репозиции. Этого можно достичь благодаря тому, что эти нити одновременно и скользкие, и жесткие.
При выборе размера шва следует учитывать важный фактор: соотношение между стойкостью шва к натяжению (какое натяжение может выдержать шов до того, как разорвется)
и характеристикой ткани, который нужно зашить. Натяжение ткани должно равняться или лишь слегка превышать удерживающую способность ткани, которую шьют.
Чем тоньше нить – тем тоньше узлы, меньше реакция ткани и меньший рубец образовывается. Более тонкие волокна очень гибки, ими легко манипулировать, но их следует аккуратно завязывать. Если рассмотреть общую прочность линии швов, более тонкие швы обеспечивают большую прочность, чем расставленные через более широкие промежутки более толстые швы. Затягивание тканей и связанная с этим травматизация тесно коррелирует
с размером нити, чем тоньше нить – тем меньше травматизация ткани, вызванная проведением нити через нее. Плетеные нити больше затягивают ткань, чем монофиламентные того же диаметра. Прочность шва связана с размером нити, но также зависит от вида выбранного шовного материала и типа шва.
Приведенные ниже таблицы заимствованы из работы Boyer, 2014.
Иглы состоят из трех компонентов:
| Кончик иглы | ||||||
| Режущий | ||||||

| Обратно режущий ( Reverse Cutting ): | |||||
| Обычный режущий ( Enventional Cutting ): | |||||

| Боко-режущая, шпатель, с диамантоподобным кончиком, ланцетообразным кончиком (Sidecutting, Spatula, Diamondpoint, Lancet). Специальные режущие иглы с разным режущим профилем. | |||||

| Колюще-режущая ( Tapercut ): | |||||
| Не режущий | ||||||

| Колющая или круглая ( Taperpoint или Round): | |||||

| Тупоконечная ( Blunt ): режущее тело с круглым, затупленным кончиком | |||||
| Тело (кривизна) | ||||||
| Прямая ( Straight ) | Применяется нечасто, нецелесообразна в областях с ограниченным доступом. | |||||
| Загнутая ( Curved ) | 1/4 окружности
| 3/8 окружности

| 1/2 окружности
| 5/8 окружности

| ||
| Прикрепление нити | ||||||
| Нить припаяна к игле
| Закрытое ушко
| Расщепленное
| ||||
| Атравматичная | Травматичная | |||||
Кончик и форма иглы | |||
| Обратно-режущая ( Reverse Cutting) | Кожа, фасции, связки, носовая полость, слизистая рта, глотка, влагалище, сухожилия | Офтальмологическая CS Ultima | Глаз |

| 
| ||
| Обычная режущая | Кожа, грудина | Колющая (Taper) | Апоневроз, желчные пути, твердая оболочка, фасции, желудочно-кишечный тракт, лапароскопия, мышцы, плевра, подкожная жировая клетчатка, мочевыводящие пути, сосуды, клапаны сердца |

| 
| ||
| Режущая с тонким кончиком (Precision Point Cutting) | Кожа (пластическая или косметическая хирургия).
| Колюще-режущая хирургическая ( Tapercut ) | Бронхи, кальцинированные ткани, фасции, лапароскопия, связки, носовая и ротовая полости, яичники, перихондрий, надкостница, глотка, грудина, сухожилия, трахея, матка, |

| 
| ||
| Игла PC Prime | Кожа (пластическая или косметическая хирургия) | Тупая (Blunt) | Тупое рассечение тканей (деликатные ткани), шейка матки, фасции, кишечник, почки, печень, селезенка |

| 
| ||
| Обратно-режущая шпательная игла (Reverse cutting needle Micro-Point) | Глаз | Боко-режущая шпателеобразная ( Side - Cutting Spatula ) | Глаз (основное применение), микрохирургия, офтальмологические реконструктивные операции |

| 
| ||
| Нить | Состав | Характеристика | ||
| Нити, которые рассасываются через короткий промежуток времени: | ||||
| Простой кетгут | Природного происхождения – из кишечника крупного рогатого скота | Мульти – только 3‑4 полоски | ||
| Кетгут быстрого рассасывания | Природного происхождения – | |||
| Хромированный кетгут | Природного происхождения – | |||
| CAPROSYN+ (потенциальная замена кетгута) | Синтетический – Полиглитон 6211 | Моно | ||
| VICRYL Rapide | Синтетический – Полиглактин | Плетений | ||
| Нити, которые рассасываются через средний промежуток времени:: | ||||
| DEXON+ | Синтетический – улучшенная кислота | Плетеный | ||
| VICRYL* | Синтетический – Полиглитон 910 | Плетеный | ||
| POLYSORB+ | Синтетический – Лактомер | Плетеный | ||
| MONOCRYL* | Синтетический – Полиглекапрон 25 | Моно | ||
| BIO-SYN+ | Синтетический – Гликомер 631 | Моно | ||
| Нити, которые рассасываются через длительный промежуток времени: удержание тканей в течение 6 недель – через 6 месяцев полностью исчезают | ||||
| PDS* | Синтетический – Полидиоксинон | Моно | ||
| MAXON+ | Синтетический – Полигликонат | Моно | ||
| Нити, которые не рассасываются | ||||
| Шелк | Естественного происхождения | Плетеный | ||
| ETHIBOND* / TI-CRON^ / | Синтетический – полиэстер с покрытием | Плетеный | ||
| ETHILON* / DERMALON^ | Синтетический – нейлон | Моно | ||
| NUROLON* / SURGILON^ | Синтетический – нейлон | Плетеный | ||
| PROLENE* / SURGILENE+ / SURGIPRO+ | Синтетический – полипропилен | Моно | ||
| NOVAFIL+ | Синтетический – полибутестер | Моно | ||
| Нержавеющая сталь | Природного происхождения | Моно | ||
| FLEXON+ | Природного происхождения – сталь, покрытия полимером | Плетеный | ||
Производители:
* ETHICON
+, ^ USSC, SYNATURE, COVIDIEN
Зашивание ран – манипулирование тканями
Для обеспечения оптимального заживления ран фундаментально важно нанести тканям только минимальную травму. Для этого необходимо:
- Деликатно манипулировать тканями качественными инструментами;
- Швы не должны вызывать ишемию и сдавливание тканей;
- Края раны следует сопоставлять не туго, чтобы было пространство для расширения тканей из-за послеоперационного отека;
- Не оставлять мертвого пространства.
Техника наложения швов
Во время наложения швов для минимизации образования рубца критически важно вывернуть края раны и сопоставить эпидермис. Выворачивание краев раны позволяет сопоставить дерму с дермой, что является оптимальным для заживления раны. Чаще накладывают одинарные узловые швы. Также эффективен подкожный непрерывный шов. На следующей странице даны несколько Методов накладывания швов, для каждого
из них существуют аргументы «за» и «против». Часто методы, которые должны обеспечивать лучшие результаты, сложнее и требуют большего опыта.
Однако если косметические швы наложить неправильно, результат будет выглядеть хуже, чем при обычных одинарных швах. Выбор типа шва часто зависит
от опыта и предпочтений хирурга. Такой подход не вызывает проблем, если соблюдаются фундаментальные принципы десмургии, изложенные ниже. Всегда накладывайте простейший шов, которым хорошо владеете. Благодаря такому подходу можно всегда добиться хороших результатов.
Одинарные узлы – это узлы, каждый из которых накладывается и связывается отдельно. Каждый шов не зависит от других. Если возникает чрезмерный отек кожи, можно снять отдельные узлы для избегания проблем, которые возникают
при чрезмерном затягивании швов. Снятие одного шва не влияет на остальные швы.
Целостность непрерывного шва зависит от каждого узла – это может стать недостатком. С другой стороны, при непрерывном шве в ткани попадает меньше чужеродного материала, их можно наложить быстрее, чем многочисленные одинарные швы. В общей сложности они лучше подходят для зашивания нижних слоев раны,
а не кожи. При нанесении одинарных швов используется много шовного материала.
Узлы
Узел – это всегда самое слабое звено шовной петли. Узел состоит как из минимум двух перекрестий нити, наложенных друг на друга и затянутых. Чаще всего применяют двойной и хирургический узел. Узлы имеют тенденцию к ослаблению, поэтому следует подчеркнуть важность правильной техники их завязывания. Эффективность скользящего узла и узла внахлест намного меньше, чем правильного узла. Если для затягивания первого перекрещивания узла специально применяют скользящие узлы, для удержания их на месте нужно наложить один двойной узел (два перекрещивания нити).
Для формирования двух полноценных двойных узлов из мультифиламентного шовного материала нужны как минимум три перекрещивающиеся нити. Монофиламентные нити, которые обычно более жесткие и скользкие, для формирования трех полноценных двойных узлов требуют как минимум четырех перекрещиваний нити. Для обеспечения прочности любой нити нужны дополнительные перекрещивания нити. Увеличение количества узлов не всегда приводит к лучшим результатам, поскольку увеличивается количество шовного материала в ране.
Узлы следует завязывать правильно. Чем лучше узел – тем меньше их нужно.
| 
| 
|
| Правильно наложенный двойной узел | Хирургический узел | Скользящий узел |
|
| ||
| Завязывание шва | ||
Виды узлов | ||
| Простой одинарный ( Simple Interrupted ) | Горизонтальный матрацный (Horizontal Mattress ) | Вертикальный матрацный ( Vertical Mattress ) |

| 
| 
|
| Преимущества матрацных швов: | ||
| Простой непрерывный ( Simple Continuous) | Непрерывный внахлест (Locking Continuous) | Подкожный непрерывный (Subcuticular Continuous) |
| 
| 
|
| Преимущества: герметичен, гемостатичен, воздухонепроницаем | Преимущества: не оставляет внешних следов | |
Техника, обеспечивающая идеальное выворачивание краев раны
| Угол входа иглы: | ||

| Игла должна входить и выходить из ткани под углом 90°. | |
| Это обеспечит правильное сопоставление краев раны | |
| Если игла входит в ткань под углом 45° или меньше, | |

| Иглы, которые входят в ткань под углом более чем 90°, помогают достигнуть хорошего выворачивания наружу краев раны. Добиться этого бывает непросто: нужна практика. | |
| Глубина швов должна быть больше, чем их ширина: | ||
| | ПРАВИЛЬНО – способствует выворачиванию краев раны наружу | |
|
Ширина этих швов больше, чем их глубина. | НЕПРАВИЛЬНО – края раны будут заворачиваться вовнутрь | |
Одинаковые проколы иглой
Расстояние от краев раны до прокола иглой должно быть одинаковой с обоих краев раны. В противном случае края раны будут заходить друг на друга.

Одинаковая глубина прокола иглой
Глубина прохождения иглы должна быть одинаковой с обоих краев раны.
Перпендикулярность
Игла должна проходить через ткань перпендикулярно к линии разреза. Благодаря этому можно правильно восстановить анатомию. Из-за косых швов рана будет закрываться неровно и в конце разреза появятся «собачьи уши».
Помните: одинаковые проколы, одинаковая глубина, перпендикулярно, хирургические узлы!
Все швы следует накладывать под местной анестезией.
Важно подобрать адекватный размер иглы к соответствующего шприца, чтобы избежать создания избыточного давления на ткани, которое будет вызывать боль.
Показания
Местную анестезию можно применять при различных состояниях. Часто ее применяют как предыдущий этап при других манипуляциях, описанных в этом пособии.
Методика ушивания раны
1. Обработайте кожу раствором Повидон-йода (Бетадином), мылом с водой или другим дезинфекантом.
2. Наберите нужное количество анестетика в шприц емкостью 3,0 – 5,0 мл.
3. Подсоедините иглу размером 21-27G.
4. Держа иглу под углом примерно 45º, введите иглу в подкожную жировую клетчатку ниже дермы Отведите назад поршень и аспирируйте, наблюдая, появится ли кровь.
а) Если в шприц попала кровь – это значит, что игла случайно попала
в кровеносный сосуд. Измените расположение иглы и еще раз оттяните поршень.
б) Если в шприц не попала кровь – это значит, что игла не находится
в кровеносном сосуде и можно безопасно выполнять инъекцию.
5. Введите достаточное количество анестетика, чтобы в ткани образовался небольшой волдырь.
6. Сместите иглу к краю кожи. Повторно введите иглу, изменяя угол согласно желаемого следующего места инъекции.
7. Повторите п. 6, пока вся одна сторона раны не будет инфильтрована анестетиком.
8. Повторите пп. 4–6 на противоположной стороне раны.
9. Подождите 1 минуту. Убедитесь, что местная анестезия действует.
Другое / особые примечания
1. При помощи иглы меньшего диаметра можно не аспирировать кровь даже тогда, когда игла находится внутри сосуда, поскольку клетки крови могут затромбировать головку иглы и предотвратить аспирацию в шприц. Часто смещайте иглу, чтобы избежать введения большого количества анестетика в кровеносный сосуд.
2. Инфильтруйте подкожную жировую клетчатку максимально медленно: это уменьшит боль от введения препарата.
3. Сначала инфильтруйте проксимальную часть раны перед выполнением инъекций
в дистальную часть. Это обеспечит частичную анестезию, а инъекции в дистальную часть будут менее болезненными.
4. Истинные аллергические реакции на амидные местные анестетики (например, Лидокаин, Бупивакаин) бывают очень редко.
Альтернативные методы зашивания раны: при помощи лейкопластыря, клея, волос (раны на скальпе) и скобок. Лейкопластырь и клей – легкая альтернатива компактного размера швам или скобкам. Для соединения краев раны при помощи клея, лейкопластыря или волос анестезия не нужна.
Показания
Ушивание чистых ран или дезинфицированных при помощи обработки кожи, промывания и хирургической обработки.
Противопоказания
- НЕ зашивайте инфицированные раны;
- НЕ зашивайте колющие, резанные или огнестрельные раны;
- НЕ зашивайте укусы животных или людей;
- НЕ зашивайте раны, полученные более чем 12 часов назад.
Общие подходы к подготовке раны
- Подготовьте и промойте все раны до их зашивания;
- Выявите и удалите из раны все посторонние тела;
- Промойте питьевой или стерильной водой под давлением, 100 мл на каждый сантиметр длины раны. Пользуйтесь шприцами объемом 30 или 60 мл с сосудистым катетером размером 18 G или спортивной бутылкой для воды с крышкой, через которую можно выдавливать воду тонкой струей (осторожно: берегите свои глаза и т.д.).
Общие принципы обработки, зашивания раны и снятия швов
Оценка состояния раны и ее хирургическая обработка
Согласно данным последних исследований для промывания простой раны эффективность водопроводной воды такая же, как и физраствора. Для удаления грязи высокоинфицированные раны следует промыть шприцом с катетером размером 18 gauge.
Слизистые не надо обрабатывать перекисью водорода, хлоргексидином или йодом (токсическое влияние на ткани, ухудшающее заживление). Эти средства можно применять для дезинфекции кожи вокруг раны. Перед наложением швов необходимо провести хирургическую обработку раны (удалить сгустки крови, нежизнеспособные ткани, сторонние предметы). Нет абсолютного правила относительно того, через какое время после травмы можно зашивать рану, но чем больше времени проходит
до зашивания, тем выше риск развития инфекции.
| Типы нитей | |||
| Рассасываются* | |||
| Викрил (плетеный) ( Vicryl ) | Кетгут ( Gut ) | Кетгут быстрого рассасывания ( Rapid Gut ) | |
| Продолжительность периода рассасывания | Месяцы | Недели | Дни |
| Применение | Глубоко скрытые швы | Раны ротовой полости | Поверхностные раны лица (дети) |
| * Монокрил ( MONOCRYL – монофиламентная нить) часто применяется для накладывания внутрикожных косметических швов, когда нужны нерассасывающиеся нити. | |||
| Не рассасываются | |||
| Пролен ( Prolene ) | Новафил ( Novafil ) | Шелк ( Silk ) | |
| Структура нити | Монифиламентная (вызывает наименьшую реакцию тканей) | Монофиламентная (эластичные свойства) | Плетеная (вызывает наибольшую реакцию тканей) |
| Применение | Зашивание кожи, сухожилий | Зашивание кожи, съемные внутрикожные косметические швы | Фиксация дренажей грудной клетки / центральных венозных катетеров |
| Размер нити / время снятия швов | ||
| Локализация | Размер / вид | Продолжительность |
| Скальп | 4/0 монофиламент или скобки | 7–10 дней |
| Лицо | 6/0 монофиламент или кетгут быстрого рассасывания ( Rapid Gut ) | 3–5 дней |
| Туловище | 3/0 или 4/0 монофиламент (большое натяжение тканей) | 10–14 дней |
| Конечности | 4/0 монофиламент | 7–10 дней |
| Пальцы | 4/0 или 5/0 монофиламент | 7–10 дней |
| Центральный венозный катетер | 3/0 шелк или монофиламент | до удаления |
| Дренаж в грудной клетке | 0 шелк (высокая прочность на разрыв) | до удаления |
Лейкопластырь для кожи (Steri Strips)
Эффективен при ранах, которые легко сводить, когда нет сворачивания краев вовнутрь или зияния раны. Неэффективен при зияющих ранах или ранах, расположенных на плотно покрытых волосами участках (например, скальпе).
Длина лейкопластыря должна составлять 0,6 или 1,3 см (1/4 или 1/2 дюйма);
1. По возможности обработайте окружающую кожу растворителем (ацетоном
или спиртом);
2. Не обрабатывайте раствором сами края раны. Растворитель не должен попадать в рану;
3. Если лейкопластырь совсем не прикрепляется – для приклеивания дополнительно применяйте клей для ран;
4. Если решено применять клей – до нанесения лейкопластыря дождитесь, чтобы клей стал липким;
5. Также клей можно применять тогда, когда со временем лейкопластырь начнет отставать от кожи;
6. Прикрепите лейкопластырь к одному краю раны;
7. Прикрепите лейкопластырь к противоположному краю раны, пальцами сведя края раны;
8. Между полосками лейкопластыря оставьте пространство на уровне 5–10 мм;
9. Для страховки наложите еще одну полоску лейкопластыря перпендикулярно полоскам, наложенным через рану.


Клей для ран (цианоакрилат) (Cyanoacrylate Adhesive)
Клей для ран не обладает той же, что и швы, прочностью на разрыв. Его лучше применять при ранах глубиной неполной толщины кожи;
Клей также целесообразно наносить на сухую, потрескавшуюся кожу пальцев рук
в результате продолжительного пребывания в сухой или холодной среде;
1. Сведите края раны пальцами;
2. Легким движением руки наложите клей над сопоставленными краями раны;
3. Наложите как минимум три тонких слоя, после нанесения каждого слоя дайте клею высохнуть (в течение 1–2 минут);
4. Чрезмерно не давите на рану;
5. Клей НЕ должен попадать в рану.
Связывание волос при ранах скальпа
1. Положите толстую нить (3/0 или 4/0) или часть новой, чистой рыболовной лески параллельно ране.
2. Скрутите вместе прядь волос с каждого края раны.
3. Перекрестно завяжите пряди волос, чтобы сошлись края раны.
4. Для страховки попросите ассистента завязать нить или леску над прядями волос. Оставьте на 5‑7 дней.
Дальнейший уход за раной
1. Пациент должен обратиться на повторный осмотр в течение 24‑48 часов или, если усиливается боль, покраснение, появляются красные полосы и/или когда возникают значительные выделения из раны.
- Через 48 часов пациент может принимать душ один раз в день;
- До 24 часов после удаления скобок нельзя заниматься водными видами спорта (например, плаванием).
2. Каждый день меняйте повязки, за исключением дней контрольного визита.
3. Порекомендуйте пациенту поддерживать сухость и чистоту раны.
- Помойте водой с мылом,
- Местно наложите мазь с антибиотиком,
- Наложите сухую, стерильную повязку.
4. Проводите мониторинг относительно ухудшения симптоматики или ухудшения состояния.
5. Периодически проверяйте сенсорные, моторные функции и состояние сосудов.
6. При необходимости лейкопластырь можно усилить клеем для ран.
7. При необходимости клей для ран можно обновить.
Лечение осложнений
1. При развитии инфекции следует раскрыть раны для дренирования, удалив некоторые или все швы, полоски лейкопластыря, клей или «волосяные швы».
2. Назначьте антибиотики Аугментин (Augmentin) в дозировке 875/125 мг дважды в день в течение 7 дней.
3. В/м введите противостолбнячную сыворотку.
Тромбоз глубоких вен (флеботромбоз)
В вене может появиться тромб и вызвать окклюзию. Тромб может смещаться
и попадать через систему кровообращения в другие участки тела, чаще всего – в легкие.
Чаще всего тромбы возникают в нижних конечностях, хотя могут появиться
в любой глубокой вене. Тромб часто вызывает эмболию легочной артерии (ТЭЛА);
Его можно спутать с гиподермитом или кистой Бейкера (безболезненная
при прикосновении, доброкачественная киста, которая вызывает отек ткани
за коленом).
Факторы риска:
1. Недавний авиаперелет (из-за продолжительного сидения в ограниченном пространстве и дегидратации);
2. Недавняя травма или оперативное вмешательство на нижней конечности;
3. Прием оральных контрацептивов;
4. Продолжительное отсутствие физической активности в анамнезе или лежачее положение;
5. Ожирение, пожилой возраст;
6. Хроническая сердечная недостаточность, недавно перенесенный инфаркт миокарда, рак;
7. Эпизоды тромбоза глубоких вен в анамнезе;
8. Дегидратация;
9. Курение.
Симптоматика
- Отек,
- Боль в икрах ног, болезненность при пальпации,
- Покраснение кожи (эритема),
- Пальпируется вена (вены),
- Быть настороженным относительно возможности развития ТЭЛА.
Лечение
1. По возможности – пульсоксиметрия. Внезапное снижения уровня сатурации кислорода (SpO2) указывает на ТЭЛА;
2. Фиксировать пораженную конечность;
3. Назначить аспирин в дозировке 325‑650 мг перорально;
4. При необходимости – оксигенотерапия;
5. Начать инфузию в/в или в/к 0,9% физраствора или лактат-Рингера для поддержания венозного доступа или промыть венозный катетер физраствором;
6. Снять ЭКГ в 12 отведениях, проводить мониторинг сердечного ритма и лечить аритмию согласно Рекомендаций Американской кардиологической ассоциации ( American Heart Assosiation ( AHA) ACLS guidelines);
7. Исключить, при необходимости – лечить симптоматическую ТЭЛА.
Эвакуация
1. При тромбозе глубоких вен с респираторным дистресс-синдромом – ургентная эвакуация.
2. При тромбозе глубоких вен без респираторного дистресс-синдрома – приоритетная эвакуация.
Медицинская помощь в расширенном объеме
1. Симптоматическая терапия.
2. Постоянный мониторинг сердечного ритма и пульсоксиметрия;
3. Если эвакуация отсрочена – назначить низкомолекулярные гепарины (например, эноксапарин/Клексан, Фленокс, Фраксипарин и т.п.) в дозировке 1 мг/кг подкожно каждые 12 часов;
4. НЕ вводите эноксапарин в/в, в/м или в/к;
5. После назначения эноксипарина старайтесь отменить аспирин и НСПВП;
6. Мониторинг развития кровотечения;
7. Эноксапарин следует хранить при комнатной температуре;
8. Эноксапарин противопоказан у пациентов с аллергией на гепарин и/или продукты свиного происхождения и у больных с активным кровотечением.
Другое / особые примечания
Без лабораторного обследования (например, АЧТВ, МНО (англ. PTT, INR)) дальнейшее специализированное лечение в полевых условиях невозможно.
Посттравматическая легочная эмболия
Легочная эмболия возникает тогда, когда сгусток крови (часто вследствие тромбоза глубоких вен) попадает в кровоток и, соответственно, в сосуды легких. Вследствие этого кровь не может нормально взаимодействовать с легочной тканью для абсорбции кислорода. Одновременно у больного может быть (а может и не быть) тромбоз глубоких вен. Легочная эмболия часто сопровождается острым развитием одышки. Эта патология представляет опасность для жизни и требует ургентной эвакуации.
Факторы риска
Травма, повреждение конечности в анамнезе, дегидратация, курение, длительный период низкой физической активности (постельный режим, эвакуация на носилках, длительный авиаперелет или путешествие на автомобиле), наличие центральных венозных катетеров, недавно перенесенные операции, наличие коагулопатии, прием оральных контрацептивов.
Симптоматика
- Внезапное появление одышки (затрудненное дыхание) неизвестной этиологии
без других серьезных симптомов;
- Боль в груди с затруднением дыхания, тревогой, тахипонэ (частым дыханием), крепитацией (влажными хрипами), кровохарканьем при исключении другой причины этой симптоматики.
Лечение
а. Профилактические меры.
б. Оксигенотерапия для поддержки оксигенации (SpO2) на уровне выше 92%.
в. Аспирин 325 мг перорально или эноксипарин (Клексан) в дозе 1 мл/кг п/к каждые 12 часов.
г. Транспортировка в больницу.
Примечание: Массивная ТЭЛА приводит к острой сердечно-легочной недостаточности. Ургентно эвакуируйте всей пациентов с подозрением на тромбоэмболию.
За подробной информацией о низкомолекулярных гепаринах обратитесь к разделу о медикаментах.

Механизм легочной эмболии
Диссеминированное свертывание крови (ДВС-синдром)
ДВС-синдром – это острый или хронический процесс, который характеризуется широкой активацией системы свертывания крови, вследствие чего в мелких сосудах
по всему организму итоге концов, к полиорганной недостаточности. Кроме того, процесс свертывания крови потребляет факторы свертывания крови и тромбоциты,
в результате чего нарушается процесс нормального свертывания крови и может возникнуть тяжелое кровотечение в разных областях организма. ДВС‑синдром
не возникает сам по себе, а является осложнением другой патологии, обычно связанной
с критическим состоянием организма. Совокупность обширной ишемии тканей и одновременного кровотечения повышает риск наступления смерти в дополнение к риску, обусловленному основным заболеванием. Лечение в основном зависит от первичной патологии.
Факторы риска
Острая форма ДВС‑синдрома связана с сепсисом, травмой, реакцией на переливание препаратов крови, ожогами, гипертермией, рабдомиолизом и острыми акушерскими осложнениями, а хроническая – со злокачественными опухолями, заболеваниями печени, сосудов, коллагенозами или акушерской патологий (например, синдромом мертвого плода).
Лечение
Лечите первичную патологию. При кровотечении нужно переливать эритромассу, тромбоцитарную массу, факторы свертывания крови (свежезамороженную плазму), инфузийные растворы. При ДВС‑синдроме ингибиторы фибринолиза (такие, как транексамовая кислота) обычно противопоказаны, поскольку тромболитические осложнения более всего связаны со смертностью.
Примечания
У пациента с ДВС‑синдромом прогноз неблагоприятный. Развитие ДВС‑синдрома усложняет течение тяжелого заболевания или травмы и значительного повреждения тканей. У стационарных больных с травмой смертность повышается с 14% у пациентов без ДВС‑синдрома до 59% у больных с этим осложнением.
Прогноз зависит от первичного заболевания и распространенности внутрисосудистого тромбоза (свертывания крови). Прогноз у пациентов с ДВС‑синдромом, независимо от его этологии, часто неблагоприятный. 10-50% пациентов умирают.

ДВС-синдром
Эвакуация
Вступление
При уходе за пациентом фаза эвакуации чрезвычайно важна для состояния пациента. Способность оказать раненому помощь, правильно рассортировать раненых для эвакуации , передать командиру запрос на эвакуацию, сделать запрос на эвакуацию «9 пунктов» (или аналогичный), продолжать уход за пациентом, правильно зафиксировать раненого, чтобы защитить его самого и его раны от влияния внешней среды, поддерживать связь с эвакуационной командой и перемещаться – сложный и многогранный процесс. Ни один войсковой медик не будет успешен, если не будет тренироваться с командой в неблагоприятном и враждебном окружении со вспомогательным оборудованием. Необходимо постоянно отрабатывать полное оказание помощи раненому и эвакуацию.
Независимо от того, это эвакуация с поля боя на носилках или с использованием стандартного вертолетного транспорта НАТО – стандартизированный подход, форма связи и основные принципы предыдущего планирования, планирование и фиксация универсальны. Украина сталкивается с большим количеством проблем при эвакуации
и тактической военно-полевой помощи, не хватает многих ресурсов. Однако базовые принципы действуют независимо от того, какое снаряжение у вас в наличии. Поскольку Украина начинает совместные стандартные тренировки НАТО и операционную совместимость НАТО, нужно знать эти стандарты, чтобы суметь спасти жизнь и конечности раненых. Этот раздел детально описывает процесс, который военный медик должен знать и регулярно отрабатывать в своих подразделениях.
Цели предварительного планирования
Предварительный контрольный список:
- Карта местности с обозначенными важными местами
- Больницы и их возможности (травматология, барокамера, ожоговый центр, ветеринария и т.д.)
- GPS-координаты
- Ориентиры
- Источники еды/воды
- Источники снаряжения (больницы, клиники, аптеки)
Проверка снаряжения:
- Медицинский рюкзак (столь же важен, как и патроны)
- Дополнительное снаряжение для индивидуальной аптечки ваших бойцов
- Индивидуальная аптечка IFAK
Транспортировка пациента
Необходимо часто проверять связь, чтобы знать, что она будет доступна при надобности. Можно использовать мобильные телефоны, рации,. Спутниковые телефоны, Интернет
или социальные сети – в зависимости от текущего источника связи, которым пользуется Министерство обороны. Перед выездом убедитесь, что вы знаете и проверили все постоянные и запасные частоты и средства связи. Никогда не езжайте на задание с только одним типом связи. Если есть отдельная частота, канал или номер телефона, которые используются именно для эвакуации, медик должен записать их и проверить на случай надобности. Форма связи
с наземной эвакуацией может отличаться от способа связи с воздушной эвакуацией, поэтому следует записать обе. По прибытии на место дислокации необходимо немедленно выйти
на связь, поскольку может понадобиться определенное время для того, чтобы установить связь с эвакуационным подразделениями в АТО или за границами АТО.
Типы связи (в зависимости от местонахождения)
- Базовая станция – обычно находится на операционной базе.
- Переносная – может быть переносной или установленной на эвакуационном транспорте (наземном или воздушном).
- Личная – мобильный телефон, Айпад, ноутбук.
Безусловно, запрос на эвакуацию входит в тренировки каждой армии. Каждый солдат должен знать его наизусть – просто на всякий случай. Это наиважнейший запрос, который может понадобиться в полевых условиях. Перед вызовом медицинской эвакуации следует собрать некоторые важные данные – данные, которые вам нужно будет предоставить спасателям, чтобы они могли выполнить свое задание.
Медицинская эвакуация – необходимая информация
Запишите свою частоту, позывные, координаты места сбора раненых (или закодированное название места). Проведите первичный осмотр раненого, определяя, какое дополнительное оборудование может понадобиться. Помните, что чем лучше вы подготовились
к запросу, тем быстрее его примут и тем быстрее к вам выйдет спасательная команда.
При полной готовности команды медицинской эвакуации готовы отправиться на вызов через несколько минут после того, как им его передадут. Их работа в значительной мере зависит
от точности вашей информации. Помните, что для того, чтобы начать процесс эвакуации,
вам не обязательно сообщить все «9 пунктов» НАТО (см. детали в этом разделе). Достаточно предоставить первые пять пунктов, остальные четыре можно сообщить позднее во время связи. Также старайтесь не говорить дольше 25‑30 секунд. Делайте паузы между пунктами – так вы дадите человеку на другой стороне время записать и передать информацию.
9 пунктов НАТО ( NATO 9 Line) – это стандартная система запроса о медицинской эвакуации больных/раненых. Она создана для упрощения работы в тех боевых зонах, где задействованы разные страны/языки.
Пункт 1. Местонахождение точки сбора раненых
Пункт 2. Частота, позывной
Пункт 3. Количество пациентов по срочности эвакуации
A –Срочные (не хирургические) – эвакуировать в течение 2 часов
B – Срочные хирургические (все травмы) – требуют срочной хирургической помощи
C – Важные – эвакуируются в течение 4 часов.
D – Отложенные – эвакуация в течение 24 часов
E – Незначительные – эвакуация по возможности
Пункт 4. Необходимое дополнительное оборудование
A – Не требуется
B – Подъемник
C – Аппарат для вентиляции легких
D – Средства для эвакуации
Пункт 5. Количество пациентов
A – Лежачих
B – Амбулаторных
Пункт 6. Безопасность места сбора раненых
N – Отсутствуют вражеские войска
P – Возможны вражеские войска
E – Присутствуют вражеские войска
X – Присутствуют вражеские войска (необходимо вооруженное сопровождение) или при боевых действиях
Пункт 7. Способ обозначения места сбора раненых
A – Цветом
B – Сигнальные ракеты
C – Никакого
D – Другой
E – Другой
Пункт 8. Гражданство и статус пациента:
A – Украинский военный
B – Украинский гражданский
C – Неукраинский военный
D – Неукраинский гражданский
E – Вражеский военнопленный
F – Очень ценная мишень (необходимо вооруженное сопровождение)
Пункт 9. Военное время: заражение (в мирное время – описание рельефа
на месте сбора раненых)
N – Радиационное
B – Биологическое
C – Химическое
ОБРАЗЕЦ ЗАПРОСА О МЕДИЦИНСКОЙ ЭВАКУАЦИИ | |
| Вы говорите: | Они понимают: |
| Пункт 1. 48.004936, 37.823147 | Я нахожусь: Донецкий областной клинический госпиталь |
| Пункт 2. 151.57250 FM, КОЙОТ 01 | Частота передачи и ваш позывной |
| Пункт 3 A – 1; D – 2 | 1 – срочный, 2 – отложенные |
| Пункт 4. Альфа | Не требуется дополнительное оборудование |
| Пункт 5. A – 1; B – 2 | 1 лежачий и 2 амбулаторных (ходячих) пациента |
| Пункт 6. Папа | Возможны вражеские войска |
| Пункт 7. Чарли, зеленый | Используете дымовой сигнал зеленого цвета |
| Пункт 8. Чарли – 2; Эхо – 1 | Есть 2 не украинских военных и 1 вражеский военнопленный |
| Пункт 9. Нет | Нет радиационного / биологического / химического заражения |
Длительный уход за ранеными
Меры предосторожности
а. Максимально быстро остановите кровотечение.
б. Защитите пациента от погодных условий.
в. Оставьте одежду и снаряжение на пациенте, если это возможно.
- Снимайте одежду и защитное снаряжение пациента только при необходимости (значительные повреждения) и на минимальное время.
- Как можно быстрее замените мокрую одежду сухой.
г. Пациент должен быть в тепле.
- Часто вытирайте и высушивайте пациента от всех жидкостей (например, крови, раствора из капельниц, пота, дождя).
- Заверните пациента в термоодеяло (при наличии).
- Наденьте на голову пациента шапку, чтобы избежать переохлаждения.
- Для инфузионной терапии используйте средства для согревания жидкости или уже нагретую жидкость, если имеется в наличии.
- Если температура тела опускается ниже нормальной температуры тела пациента, примите меры для того, чтобы снова согреть его.
- Заверните пациента в большое количество одеял, положите согревающие предметы около шеи, под мышками, между ногами и возле ладоней.
Всегда кладите между кожей и согревающим предметом ткань, какой-нибудь материал, потому что переохлажденную кожу можно легко обжечь
при низкой температуре.
Фиксация пациента перед эвакуацией очень сложна, чтобы не причинить ему
еще больших повреждений. Так же важно закрепить любое медицинское снаряжение, которое будут везти вместе с пациентом. Капельницы (пакеты и системы) легко выдергиваются из тела пациента во время перевозки. Другое снаряжение, например, баллон с кислородом, может стать опасным, если его не закрепить. Это особенно важно
при погрузке в «горячей зоне» или когда эвакуацию проводят под обстрелом.
Носилки Talon

| 
| 
|
| Разложенные с вытянутым ручками – 228 см | Полностью сложенные – 52 см | Вес – 7,4 кг |
Эргономичные ручки, автоматические задвижки на шарниры. Изготовлены из материала, который препятствует выскальзыванию пациента и дальнейшему разрыванию
и повреждению ткани. Испытаны и одобрены федеральными и частными лабораториями. Шесть мест крепления капельницы. Два ремня для закрепления пациента.

Размеры с вытянутыми ручками: длина 228 см, ширина 57 см, высота 15,2 см.
Вес: 7,4 кг. Допустимая нагрузка: 554,3 кг.
Инструкция по работе с носилками Talon II 90C

Закрепление капельниц и другого оборудования
Большинство систем капельниц можно закрепить так, чтобы обеспечить надлежащее поступление жидкости, когда пациента погрузят в транспорт для воздушной/ наземной эвакуации. Есть разные способы закрепить пакет капельницы во время ожидания эвакуации. На носилках Talon есть шесть мест для установки стойки капельницы. Кроме того, пакет можно положить под голову/шею пациента.
Баллоны с кислородом (O2) обычно помещают между ногами пациента перед закреплением его на носилках. Если пациент имеет повреждение ноги, которое требует наложения шины, рекомендуется класть баллон с кислородом возле неповрежденной ноги.
Упаковка – подготовка к эвакуации
Фиксация пациента чрезвычайно важна для того, чтобы уменьшить дальнейшее количество заболеваний и смертность среди раненых – особенно в суровых погодных условиях и горячих зонах конфликта.
Шейный воротник. Позвоночник состоит из 33 отдельных косточек, которые называются позвонками, которые проходят от основания черепа до копчика. Каждый позвонок вмещает и защищает спинной мозг (нервную ткань). Переломы или вывихи позвонков могут привести к повреждениям спинного мозга. Прямые механические повреждения от травматического влияния могут сдавить или разорвать нервную ткань.
За этим идет вторичное повреждение, вызванное вытеканием крови в спинной мозг и продолжительным отеком в месте повреждения и вокруг него. При работе
с травматическими ранениями нужно рассматривать возможность повреждений позвоночника. Риск прогрессирования повреждений позвоночника в догоспитальный период наверняка ниже, чем считалось ранее, однако для того, чтобы снизить объемы вторичных повреждений, раненых с подозрением на повреждение нужно перемещать
с осторожностью.
Повреждение позвоночника могут происходить в таких отделах позвоночника:
- Шея (шейный отдел) C-1 до C-7
- Грудной участок (грудной отдел) Th-1 до Th-12
- Поясница (поясничный отдел) L-1 до L-5
Обратите внимание: Крестец и копчик считаются частью позвоночника, однако они обычно не повреждены, если нет значительного повреждения таза.
Шейный отдел легче всего травмируется, поэтому его повреждение нужно подозревать у любого раненого с повреждениями выше плеч. Более половины всех повреждений позвоночника приходится на шейный отдел. При подозрении на повреждение шейного отдела позвоночника, особенно если раненый без сознания, спасатель попадает в сложное положение, поскольку правильные принципы открытия дыхательных путей требуют определенного движения шейного отдела позвоночника.
Выявление
Чаще всего причиной повреждения спинного мозга являются:
- Авария с участием БТР, мотоцикла для водителя, пассажира или пешехода;
- Промышленная авария (на рабочем месте);
- Падение с высоты больше своего роста (лестница, крыша);
- Сильные удары в голову;
- Тяжелые проникающие раны (например, огнестрельные раны).
Симптомы и признаки повреждения позвоночника зависят от двух факторов: во‑первых, от места повреждения, во-вторых, от размера повреждения – повреждение это самой кости или сопутствующее повреждение спинного мозга, и повреждение спинного мозга частичное или полное. Тяжело также установить симптомы и признаки
у раненых с измененным состоянием сознания.
Симптомы
- Боль в поврежденном участке;
- Покалывание, онемение в конечностях и места ниже повреждения;
- Слабость и неспособность двигать конечностями (паралич);
- Тошнота;
- Боль головы, головокружение;
- Измененные или отсутствующие тактильные ощущения.
Признаки
- Голова или шея в неестественном положении;
- Признаки сопутствующего повреждения головы;
- Измененное состояние сознания;
- Затруднение дыхания;
- Шок;
- Изменение тонуса мышц, они расслаблены или затвердевшие;
- Утеря функций конечностей;
- Утеря контроля над мочевым пузырем или кишечником;
- Приапизм (эрекция у мужчин).
Работа с повреждениями позвоночника
Принципы работы с раненым с подозрением на повреждение позвоночника:
- Вызвать медицинскую эвакуацию;
- Обеспечить адекватную проходимость дыхательных путей, дыхание, циркуляции;
- Работа с позвоночником.
Информация о возможном повреждении позвоночника и осторожное обращение
с раненым, вместе с выпрямлением позвоночника, позволяют снизить риск дальнейших осложнений.
Техника и средства иммобилизации позвоночника
Клиническая важность догоспитальной иммобилизации при травмах позвоночника до сих пор не подтверждена. Не проводились контрольные исследования со случайной выборкой для изучения техники или средств иммобилизации раненых с подозрением
на повреждение спинного мозга. Все существующие исследования или ретроспективны, или проводились на здоровых волонтерах, манекенах или трупах.
Догоспитальная иммобилизация позвоночника никогда не влияет на прогноз больного, а оценки в литературе процента неврологического нарушения из-за недостаточной иммобилизации могут быть преувеличены. Иммобилизация позвоночника может вызвать риски, связанные с определенным средствами, а время, необходимое
для их использования, затягивает время до эвакуации. Однако на практике используют ряд способов иммобилизации.
Ручная фиксация позвоночника
Первый ассистент может зафиксировать голову вручную, встав за стоящим раненым / опустившись на колени возле лежащего раненого. Он должен держать голову раненого, зафиксировав свои руки, сомкнув вместе локти или уперев их на землю.
Суть в том, чтобы держать голову раненого в нейтральном положении, на прямой линии с телом, тем самым не позволяя голове двигаться в стороны. У здоровых взрослых для оптимизации нейтрального положения можно подложить под голову ткань, чтобы поднять ее на 2 см над уровнем тела.
Шейные воротники
Этими средствами должен пользоваться только специально обученный персонал, поскольку их нужно накладывать точно и в соответствии с размером. Чаще всего используются воротники из твердого пластика с мягкой подкладкой из пеноматериала,
их накладывают на шею раненого для поддержания шейного отдела позвоночника
в нейтральном положении и иммобилизации головы. Одновременно с шейным воротником должна применяться ручная фиксация позвоночника.
Шейный воротник является предохранительным средством, его может снимать обученный персонал, который может клинически оценить и выявить, есть ли повреждения позвоночника.
Раненый в сознании
Скажите раненому не двигаться, однако физически не ограничивайте его движения, если он не слушается. У пациентов с  сильной болью в позвоночнике преимущественно наблюдаются мышечные спазмы, которыми организм пытается иммобилизировать место повреждения. До прибытия помощи положите пациента в удобное положение. Если необходимо переместить пациента (например, из воды или
сильной болью в позвоночнике преимущественно наблюдаются мышечные спазмы, которыми организм пытается иммобилизировать место повреждения. До прибытия помощи положите пациента в удобное положение. Если необходимо переместить пациента (например, из воды или
с проезжей части), нужно поддерживать поврежденный участок и как можно меньше двигать позвоночник в любом направлении. В идеале пациента должны перемещать только люди, которые оказывают первую помощь или медицинский персонал, обученный работать с повреждениями позвоночника, с использованием специального оборудования.
Раненый без сознания
Открытие дыхательных путей важно при любом подозрении на повреждение позвоночника. Допустимо легко подвигать голову. Чтобы положить ее в нейтральное положение и открыть дыхательные пути. Если раненый дышит, но остается без сознания, лучше положить его в безопасное положение. Его следует переворачивать легко,
не скручивая тело. Нужно поддерживать голову и шею на одной линии с телом, во время переворачивания пациента и после него. Если пациенту необходимо открыть дыхательные пути, используйте способы, которые с наименьшей вероятностью будут двигать шейный отдел позвоночника. Желательно использовать способ запрокидывания головы / поднимания подбородка.
Противопоказания
Шейный воротник является предохранительным средством, его может снимать обученный персонал, который может клинически оценить состояние и выявить, есть ли повреждения позвоночника. Шейный воротник потенциально может нанести вред раненому, риск растет при длительном применении воротника. Возможные побочные явления:
- Боль и дискомфорт;
- Ограниченная возможность открыть рот и трудности с глотанием;
- Угроза для дыхательных путей, если пациента тошнит;
- Давление на вены шеи, которое увеличивает внутричерепное давление
(вредно для пациентов с повреждениями головы);
- Скрытые возможные состояния, угрожающие жизни;
 Защита шейного отдела позвоночника и использование шейного воротника:
Защита шейного отдела позвоночника и использование шейного воротника:
«Если есть повреждения мягких тканей головы, лица или шеи из-за резкого торможения… то нужно допустить повреждение шейного отдела позвоночника. Повреждения тупыми предметами, присутствующие выше ключиц, также могут повредить шейный отдел» (Неотложная помощь, 5‑е издание, Bradly, 1990).
«Единственным способом исключить возможность повреждения шейного отдела позвоночника является рентгенологическое обследование».
Наложение шейного воротника
Общие принципы
Полная иммобилизация позвоночника поддерживает позвоночник в выпрямленном положении до клинического осмотра и/или рентгенологического обследования. Важнее всего помнить, что медики должны проверять всех травматологических пациентов
на наличие повреждений позвоночника.
Отсутствие повреждений позвоночника подтверждается по таким критериям:
- Нормальный уровень сознания (отсутствуют наркотики/алкоголь);
- Отсутствуют болезненные отвлекающие ранения;
- Отсутствует болезненность при пальпации средней части шейного отдела позвоночника.;
- Отсутствие локальных неврологических расстройств;
- Отсутствие значительного механизма повреждения;
- Если предыдущие критерии не выполнены, пациенту необходимо рентгенологическое обследование.
Всех пациентов с предохранительными мерами нужно перемещать при полном выпрямлении позвоночника. Это выполняется при помощи техники «перекатывание колоды». При этом способе пациент перекатывается как одно целое; шея, плечи и торс зафиксированы.
Если до сих пор подозревается повреждение шейного, грудного или поясничного отделов позвоночника, можно поднять изголовье постели (обратное положение Тренделенбурга). В отношении всех пациентов принимают предохранительные меры, пока медик не выявит, что позвоночник не поврежден и не запишет это в карту пациента. Если было проведено рентгенологическое исследование, заключительный вывод должен делать рентгенолог.
Даже правильно закрепленный и наложенный шейный воротник не гарантирует 100% фиксации. Это может создавать проблемы, если пациент встревожен или
не слушается медиков. Таких пациентов следует зафиксировать при догоспитальной перевозке, закрепив голову и торс, или, в больнице, применив успокоительные средства или химический паралич.
Выбор правильно размера воротника
Наложение шейного воротника.
Когда есть такая возможность, то есть пациент адекватный, при полном сознании
и может выполнять команды, проведите неврологический осмотр до и после наложения шейного воротника. Пациент лежит на спине, один человек фиксирует его голову, держа руками шею пациента с обоих сторон. Большие пальцы каждой ладони опираются сверху на плечи пациента, остальные пальцы заведены за плечи. Шея фиксируется ладонями,
а руки находятся возле шеи и головы.
Второй человек продвигает воротник под шею пациента, не перемещая
ее. Воротник правильно наложен, если шея находится на середине воротника, а верхний край воротника находится под затылком. Нижний край воротника находится под трапециевидной мышцей.
Когда это выполнено, второй человек накладывает переднюю часть воротника.
Она правильно расположена, если подбородок надежно зафиксирован в изгибе
для подбородка. Шея в нейтральном положении, то есть не вытянута и не согнута.
Низ передней части воротника опирается на грудину. Передняя и задняя части воротника застегиваются липучкой так, чтобы воротник плотно прилегал к шее, но не передавливал сосуды или трахею.
Уход после наложения воротника
Поддерживайте позвоночник в выпрямленном положении, пока не будет выявлено, что его повреждение отсутствует. Иногда известно, что пояснично-грудной отдел
не имеет повреждений, однако еще не известно состояние шейного отдела. Иммобилизация шейного отдела продолжается с использованием шейного воротника, пока не будет проведен дальнейший осмотр. Шея должна быть в нейтральном положении, то есть не согнута, не растянута и не повернута в стороны. На этом этапе можно поднимать изголовье постели. БУДЬТЕ ОСТОРОЖНЫ. Убедитесь, что вы знаете, есть ли у пациента подозрение на повреждение всего позвоночника или только
шейного отдела.
Ежедневно проводите неврологический осмотр, записывая движения всех конечностей (в ответ на голосовые/болевые раздражители / отсутствуют). Проверяйте
и записывайте чувствительность всех четырех конечностей. Кожу под воротником следует проверять по меньшей мере раз в смену, особенно у заторможенных пациентов, для выявления пролежней, особенно вокруг затылка.
Спинные доски и положение пациента
Жесткая спинная доска может использоваться людьми, которые оказывают первую помощь, как средство для перемещения раненого. Раненым обычно накладывают шейный воротник и соответствующе иммобилизируют перед перемещением. Плюсы любого метода фиксации с точки зрения иммобилизации шейного отдела позвоночника обычно довольно ограничены, если одновременно не контролируют движение туловища.
Если позволяют ресурсы, нужно использовать ручную фиксацию (описанную выше) для фиксации головы и шеи пациента при перемещении раненого на спинной доске.
Раненых не следует оставлять на жестких спинных досках. У здоровых людей, которые оставались на спинных досках, развивалась боль в шее, затылке, лопатках
и пояснице. Также в этих местах есть риск развития некроза (пролежни) вследствие длительного давления. Раненые в сознании могут пробовать двигаться, чтобы занять более удобное положение, что потенциально может ухудшить их повреждения.
У парализованных или находящихся без сознания раненых выше риск развития некроза (пролежней) вследствие длительного сдавливания , поскольку они не чувствуют боли. Было выявлено, что ремни, которыми закреплены раненые, затрудняют дыхание, поэтому их нужно ослабить, если они мешают раненому. Возможно, раненому будет удобнее на спинной доске с мягкой подкладкой, надувном матрасе или вакуумном матрасе.
Дата добавления: 2019-09-08; просмотров: 109; Мы поможем в написании вашей работы! |

Мы поможем в написании ваших работ!