Н.И . Бабича , 1983).Микрофото. Ув . 9 x 10.
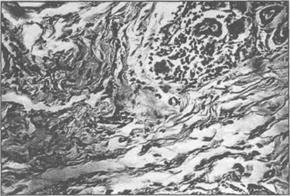
Рис.2.6.5 . Разрастание междольковой соединительной ткани на 30-е сутки после введения в слюнную железу собаки 30%йодолипола(эксперимент
Н.И . Бабича , 1983). Микрофото .
Ув . 20 x 10.
Рис . 2.6.4 . Дистрофические изменения эпителия железы с разрастанием волокнистой соединительной ткани на 14-е сутки после введения в слюнную железу собаки 30% йодолипола (эксперимент Н.И. Бабича, 1983).
 Рис . 2.6.6 . Морфологическая структур а железы не изменена на 3-й сутки после введения в слюнную железу собаки водо- растворимого рентгеноконтрастного вещества(уротраста).Эксперимент
Рис . 2.6.6 . Морфологическая структур а железы не изменена на 3-й сутки после введения в слюнную железу собаки водо- растворимого рентгеноконтрастного вещества(уротраста).Эксперимент
Н.И . Бабича , 1983. Микрофото . Ув . 9 x 10.
Другие считают, что масляная основа рентгеноконтрастного вещества длительное время задерживается в железе и поддерживает в ней воспалительный процесс. В клинике неоднократно наблюдаются осложнения после попадания масляных рентгеноконтрастных веществ в окружающие железу ткани при непреднамеренной перфорации стенки выводного протока. В данном случае эти вещества длительное время остаются в тканях, вызывая хроническое воспаление. В случаях резкого нарушения секреторной функции железы введение масляных рентгеноконтрастных веществ нередко вызывает в последующем более неблагоприятное течение воспалительного процесса. При этом на повторных рентгенограммах масляное рентгеноконтрастное вещество может обнаруживаться через месяцы и даже годы после его введения.
|
|
|
Экспериментальным исследованием на собаках, установлено, что при паренхиматозном заполнении слюнной железы, масляное рентгеноконтрастное вещество инфильтрирует альвеолярный эпителий и задерживается в нем и в выводных протоках. При этом в железе вначале развивается острое воспаление, переходящее затем в хроническое продуктивное воспаление, сопровождающееся дистрофией эпителиального компонента железы (Бабич Н.И., 1973). Данные автора представлены на рис. 2.6.1-2.6.5.
В эксперименте установлено, что введение водорастворимых рентгеноконтрастных препаратов по методике, описанной ниже, не вызывает патологических изменений в железе (рис. 2.6.6-2.6.7).
62
 2.6. Сиалография
2.6. Сиалография
Рис. 2.6.7 . Морфологическа я картина железы без изменений на 7-е сутки после введения в слюнную железу собаки водорастворимого рентгеноконтрастного вещества (уротраста). Эксперимент
Н.И . Бабича , 1983. Микрофото . Ув . 9 x 10.
В последнее время при сиалографии находят применение водные растворы трийоди- рованных органических соединений: трийотраст, визотраст, уротраст, верографин, урографин (70-76%) и др. Они малотоксичны, достаточно рентгеноконтрастны, обладают высокой резорб- ционной способностью, в силу чего не задерживаются в железе даже при значительном нар- ушении ее функции. Однако водорастворимые рентгеноконтрастные вещества очень быстро выводятся из железы, что затрудняет получение качественных сиалограмм с использованием обычной методики сиалографии. При введении водорастворимых рентгеноконтрастных веществ шприцом из-за малой вязкости существует опасность развития избыточного, вредного для железы давления, а в случае применения металлических канюль водорастворимая рентгено- контрастная масса вытекает из протока в полости рта (Александрова Э.А. и соавт., 1972).
|
|
|
 Сущность метода сиалографии заключаетс я во введени и в железу анатомически обусловленного количества рентгеноконтрастного вещества под контролируемым дав- лением с одновременным проведением рентгенографии. Давление под которым рентгено- контрастное вещество вводится в железу должно составлять 180-200 мм рт.ст., так как известно, что железа способна к активной секреции против этого давления и, следовательно, оно безвредно для ее ткани. Аппарат для сиалографии, расширитель и катетеры представлены на рис. 2.6.8-2.6.11.
Сущность метода сиалографии заключаетс я во введени и в железу анатомически обусловленного количества рентгеноконтрастного вещества под контролируемым дав- лением с одновременным проведением рентгенографии. Давление под которым рентгено- контрастное вещество вводится в железу должно составлять 180-200 мм рт.ст., так как известно, что железа способна к активной секреции против этого давления и, следовательно, оно безвредно для ее ткани. Аппарат для сиалографии, расширитель и катетеры представлены на рис. 2.6.8-2.6.11.
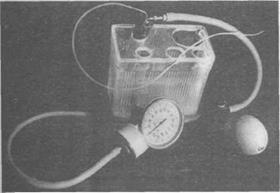
 Рис . 2.6.8 . Общий вид устройства для сиалографии (авторы - A . M . Солнцев , В.С.Колесов , Н.И . Бабич , 1978).
Рис . 2.6.8 . Общий вид устройства для сиалографии (авторы - A . M . Солнцев , В.С.Колесов , Н.И . Бабич , 1978).
|
|
|
Рис. 2.6.9 . Схема устройства для сиалографии:
1-манометр; 2-емкость для воды; 3- градуиро- ваная пробирка для рентгеноконтрастной массы; 4-термометр; 5-короткая игла; 6- длинная игла;
7-катетер; 8-кран для спуска воды;
9-металлический переходник с калиброванным отверстием с внутренним диаметром 0,25 мм, длиной 2 см; 10- горловина для залива воды; 11-воздушный кран; 12-резино-вый баллон;
13-эластичная трубка; 14- воздухопроводная трубка; 15-герметическая пробка.
Рис . 2.6.11. Набор катетеров разного диаметра с мандренами.
63
2. ОБСЛЕДОВАНИЕ ЧЕЛЮСТНО-ЛИЦЕВОГО БОЛЬНОГО
 Рис. 2.6.10 . Расширител ь устья выводног о протока железы:
Рис. 2.6.10 . Расширител ь устья выводног о протока железы:
1 - наружный диаметр катетера 1 мм; 2 - наружный диаметр катетера 2 мм; 3 - наружный диаметр катетера 3 мм.
Для проведения сиалографии необходимо иметь конический расширитель устья вывод- ного протока; можно использовать набор бужей для расширения слезных каналов и полиэтиле- новые катетеры различного диаметра.
Можно использовать набор катетеров, изготавливаемых из полиэтиленовых трубочек с наружным диаметром в пределах 1-3 мм. Конец катетера заостряют путем вытягивания его над пламенем спиртовой горелки. Длина катетера 10 см. Мягкий катетер легко повторяет изгибы выводного протока слюнной железы, что предотвращает перфорацию его стенки, плотно прилегает к внутренней стенке протока, чем достигается хорошая герметизация. Для придания необходимой жесткости катетерам внутрь их помещают проволочный мандрен. Для проведения сиалографии больного усаживают в зубоврачебное кресло, отыскивают устье главного выводного протока подлежащей исследованию слюнной железы. В устье выводного протока вводят расширитель на 2-3 минуты (рис. 2.6.12-2.6.15).
|
|
|
Пальцами левой руки оттягивают щеку кпереди. При этом происходит выпрямление имеющегося изгиба щечного отдела выводного протока околоушной слюнной железы. Извле- кают расширитель и вращательными движениями вводят катетер с проволочным мандреном в проток. По мере введения катетера в проток, мандрен вытягивают таким образом, чтобы его медиальный конец находился на уровне устья протока, что отчетливо видно через прозрачный полиэтиленовый катетер. По длине, выдвинутой из катетера части мандрена можно судить о глубине введения катетера в выводной проток слюнной железы. Выведение мандрена по мере продвижения катетера в проток придает мягкость и эластичность катетеру, что предупреждает повреждение протока. После введения катетера в проток на глубину 1,5-2 см мандрен извлекают, а катетер больной удерживает губами. При функционирующей слюнной железе из катетера выделяется слюна. В тех случаях, когда выделение слюны из-за поражения железы отсутствует, с помощью шприца катетер заполняют физиологическим раствором. Это дает возможность предотвратить попадание воздуха в железу и избежать ошибочной трактовки сиалограмм. В выводной проток поднижнечелюстной железы полиэтиленовый катетер вводят аналогичным образом (Солнцев A.M. и соавт., 1978, Бабич Н.И., 1983).
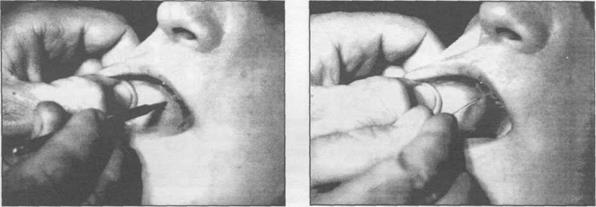
Рис . 2.6.12 . Расширител ь введе н в устье выводного протока околоушной железы.
Рис . 2.6.13. Введение катетера. Щека вытянута вперед.
В ряде случаев, по описанной выше методике, ввести полиэтиленовый катетер в выводной проток слюнной железы сложно. Так у больных с узким устьем выводного протока вначале вводят в проток конский волос или нейлоновую нить, которые служат проводником для катетера. Затем на проводник надевают полиэтиленовый катетер и, скользя по нему, вводят его в проток. После введения катетера по проводнику на глубину 2-3 мм последний извлекают и заменяют проволочным мандреном. В тех случаях, когда ввести в выводной проток слюнной железы катетер не представляется возможным из-за неблагоприятных ана- томических возможностей (множественные устья выводного протока, рубцовые сужения его и др.), можно применить хирургический способ. В данном случае следует выделить главный выводной проток слюнной железы и рассечь его продольно дистальнее препятствия. Подобное направление разреза предотвращает развитие Рубцовых структур. Катетер вводят через 64
2.6. Сиалография
разрез и фиксируют лигатурой, проведенной вокруг протока. После проведения манипуляции лигатуру снимают.

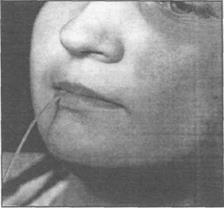
Рис . 2.6.14. Катетер находитс я в протоке околоушной железы. Глубина введения катетера определяется с помощью мандрена.

Рис . 2.6.16. Укладка больной для получе- ния сиалограммы околоушной железы
В боковой проекции.
Рис. 2.6.15 . Катетер, введенны й в выводной проток околоушной железы, фиксирован губами.

Рис. 2.6.17. Укладка больной для полу- чения сиалограммы околоушной железы в прямой передней проекции.
Рис. 2.6.18 . Укладка больной для получе- ния сиалограммы поднижнечелюстнои железы в боковой проекции.
 После введения катетера в выводной проток слюнной железы и подготовки аппарата для сиалографии к работе, больного усаживают для производства рентгеновских снимков (рис. 2.6.16-2.6.18). После соответствующей укладки больного устройство для сиалографии подключают к катетеру, введенному ранее в выводной проток слюнной железы и создают давление в пределах 180-200 мм рт.ст. (Солнцев A.M. и соавт., 1978).
После введения катетера в выводной проток слюнной железы и подготовки аппарата для сиалографии к работе, больного усаживают для производства рентгеновских снимков (рис. 2.6.16-2.6.18). После соответствующей укладки больного устройство для сиалографии подключают к катетеру, введенному ранее в выводной проток слюнной железы и создают давление в пределах 180-200 мм рт.ст. (Солнцев A.M. и соавт., 1978).
Через 15 секунд с момента подачи рентгеноконтрастного вещества в железу производят первый рентгеновский снимок (фаза заполнения протоков железы). На этом снимке определяется заполнение только системы протоков железы.
Меняют кассету и второй рентгеновский снимок производят через минуту с момента подачи рентгеноконтрастного вещества в железу или через 45 секунд после первого снимка
65
2. ОБСЛЕДОВАНИЕ ЧЕЛЮСТНО-ЛИЦЕВОГО БОЛЬНОГО
(фаза заполнени я паренхим ы железы). После второго рентгеновского снимка определяется заполнение паренхимы железы, разумеется если она не была разрушена тем или иным патологическим процессом.
Кассету меняют вновь и через две минуты после удаления катетера из протока производят третий рентгеновский снимок (фаза резорбции и опорожнения). Этот рентгенов- ский снимок позволяет судить о функциональной способности исследуемой железы, ибо в норме в данный промежуток времени водорастворимое рентгеноконтрастное вещество резорбируется и выводится из железы. Если же функция железы нарушена, то в этом случае оно на рентгенограммах не определяется через 15-20 минут.
Абсолютных противопоказаний для проведения сиалографии водорастворимыми рентгеноконтрастными веществами нет. Относительным противопоказанием является повы- шенная чувствительность к йоду и тяжелое поражение печени и почек.
Сиалографическа я картина в целом аналогична получаемой при применении масляных рентгеноконтрастных веществ, однако она имеет и ряд особенностей. Так, при развитии крупных полостей в паренхиме железы масляные рентгеноконтрастные вещества образуют шарообразные скопления вследствие большого поверхностного натяжения масляной основы препарата. Водорастворимые рентгеноконтрастные вещества растворяются в слюне, это позволяет получить более точное представление о характере деструктивных процессов в паренхиме железы. Заполнение паренхимы дает возможность легче дифференцировать патологические процессы самой железы от разви- вающихся по соседству с нею (лимфадениты, опухоли, кисты и др.).
Сиалография по предлагаемой методике позволяет получить достоверные сведения не только об анатомической структуре больших слюнных желез, но и о их функциональной способ- ности. Ретенция водорастворимого рентгеноконтрастного вещества в железе свыше двух минут свидетельствует о нарушении ее функции. В отличие от масляных рентгеноконтрастных веществ водорастворимые рентгеноконтрастные вещества выводятся из железы с нарушенной функцией в течение 15-20 минут. Используемый в устройстве мягкий катетер практически исключает прободе- ние стенки протока, хотя следует отметить, что попадание водорастворимых рентгеноконтраст- ных веществ в мягкие ткани, вследствие их быстрой резорбции также не представляет опасности (Бабич Н.И., 1976).
Таким образом, методика сиалографии водорастворимыми рентгеноконтрастными вещест- вами позволяет ввести в железу необходимое количество рентгеноконтрастного вещества при оптимальной температуре под контролируемым давлением, без опасности вредного влияния его на железу. Сиалография дает возможность судить не только о состоянии протоков и паренхимы железы, но и о ее функциональной способности. Быстрое выведение водо- растворимых рентгеноконтрастных веществ из железы позволяет применять их при патологических процессах, приводящих к резкому нарушению функции слюноотделения.
По моему мнению, описание сиалограммы лучше проводить по схеме, предложенной И.Ф. Ро- мачевой и соавт. (1987).
При исследовании паренхим ы желез ы устанавливают :
1. Как выявляется изображение (хорошо, неравномерно или не выявляется);
2. Наличие дефекта заполнения;
нечетко равномерно или нечетко и
3. Наличие полостей точечных (от 0,1 до 0,5 см) и диаметром более 0,5 см; 4.
4. Четкость контуров полостей (четкие, нечеткие)
При исследовании протоко в желез ы авторы рекомендуют определять:
1. Сужение протоков I-V порядков (равномерное, неравномерное);
2. Расширение протоков Г-V порядков ( равномерное, неравномерное);
3. Расширение главного выводного протока (равномерное, неравномерное);
4. Смещение протоков;
5. Прерывистость протоков;
6. Четкость контуров протоков (четкие, нечеткие).
Показател и сиалограмм слюнных желез здоровых людей (п о данны м Л. Сазама , 1971): Околоушная железа - ширина главного выводного протока составляет около 1 мм,
протяженность - 5-7 см; недалеко от устья он огибает жевательную мышцу (на сиалограмме он виден в виде винтообразной спирали), на остальном протяжении проток прямой или слегка изогнутый; контуры протока ровные, гладкие. Внутридольковые протоки отходят магистрально или веерообразно. В норме протоки I порядка разветвляются на более мелкие, образуя взаимосоединяющее сплетение. Автор указывает, что нет необходимости различать в картине нормальной железы группировки подобных ответвлений и разделять их на классы, т.к. для
66
2.6. Сиалография
диагностики это не имеет значения. У пожилых людей главный выводной проток несколько шире, чем у детей.
Поднижнечелюстна я железа - главный выводной проток более широкий и составляет до 2-х мм. Он впадает в железу после дугообразного изгиба по направлению сверху вниз. Внутридолевые протоки отходят перпендикулярно, а иногда под тупым углом. Протоки впоследствии разветвляются на тонкие, непрерывные, нерасширенные и несмещенные междольковые и межуточные протоки. Контуры желез овальные, их продольная ось проходит вертикально или косо, в некоторых случаях наподобие почки, в зависимости от расположения железы вокруг заднего края m.mylohyoideus.
 В норме на первом рентгеновском снимке околоушной и поднижнечелюстной слюнных желез (рис. 2.6.19-2.6.21) четко прослеживается система протоков, начиная от выводного и вплоть до мельчайших внутридольковых протоков. На втором рентгеновском снимке выявляется заполнение ацинусов в виде диффузной нежной тени. Нечеткость контуров протоков четвертого порядка, а местами их исчезновение, объясняется наложением тени ацинусов. На третьем рентгеновском снимке, при нормальной функции слюнной железы, рентгеноконтрастное вещество не обнаруживается ни в протоках, ни в ацинусах железы.
В норме на первом рентгеновском снимке околоушной и поднижнечелюстной слюнных желез (рис. 2.6.19-2.6.21) четко прослеживается система протоков, начиная от выводного и вплоть до мельчайших внутридольковых протоков. На втором рентгеновском снимке выявляется заполнение ацинусов в виде диффузной нежной тени. Нечеткость контуров протоков четвертого порядка, а местами их исчезновение, объясняется наложением тени ацинусов. На третьем рентгеновском снимке, при нормальной функции слюнной железы, рентгеноконтрастное вещество не обнаруживается ни в протоках, ни в ацинусах железы.
Б )
Рис . 2.6.19. Сиалограмм а здоровой околоушной железы. Боковая проекция. а) фаза заполнения протоков - снимок сделан через 15 сек. после начала заполнения рентгеноконтрастным
Веществом; б ) фаза заполнени я паренхим ы (ацинусов) - снимок сделан через 45 сек. после начала заполнения рентгеноконтрастным веществом; в) фаза резорбции и опорожнения (через 2 мин.).
Результаты клинико-экспериментальных исследований, которые проведены в нашей клинике Н.И. Бабичем показывают, что применение водорастворимых рентгеноконтрастных ве- ществ для сиалографии обеспечивает высокое качество сиалограмм, позволяющих диагностировать самые разнообразные заболевания слюнных желез и дифференцировать их с поражением окружающих тканей (рис. 2.6.22-2.6.32). Автор отмечает, что характерным симптомом острых лимфаденитов околоушной и поднижнечелюстной областей является отсутствие заполнения паренхимы железы на участке воспаленного лимфатического узла без оттеснения протоков, типичного для доброкачественной опухоли железы. Это связано с вовлечением в патологический процесс ткани железы, окружающей лимфатический узел, и развитием периаденита. После ликвидации явлений острого лимфаденита, если процесс не привел к развитию лимфогенного паротита или субмаксиллита, рентгенологическая картина железы нормализуется.
67
2. ОБСЛЕДОВАНИЕ ЧЕЛЮСТНО-ЛИЦЕВОГО БОЛЬНОГО

а) б)
 Рис . 2.6.20 . Сиалограмма здорово й околоушно й железы. Прямая проекция, а) фаза заполнения протоков; 6) фаза заполнения паренхимы.
Рис . 2.6.20 . Сиалограмма здорово й околоушно й железы. Прямая проекция, а) фаза заполнения протоков; 6) фаза заполнения паренхимы.
Рис . 2.6.21. Сиалограмма здоровой поднижнечелюстной железы.
Боковая проекция.
Дата добавления: 2018-11-24; просмотров: 235; Мы поможем в написании вашей работы! |

Мы поможем в написании ваших работ!
