Больной, 42 года. Правосторонняя торакопластика по поводу фиброзно-кавернозного туберкулёза лёгких. Слева — множественные очаги различной величины и плотности (результат
Nbsp;
Лучевая диагностика заболеваний легких.
(методические рекомендации для студентов лечебного, педиатрического, медико-профилактического, стоматологического факультетов)
Г. Владикавказ
Составители:
Доцент кафедры общей хирургии с лучевой диагностикой и лучевой терапией ГОУ ВПО СОГМА Росздрава к.м.н. Е.Т. Олисаева
Ассистент кафедры общей хирургии с лучевой диагностикой и лучевой терапией ГОУ ВПО СОГМА Росздрава З.А. Карацева
Ассистент кафедры общей хирургии с лучевой диагностикой и лучевой терапией ГОУ ВПО СОГМА Росздрава к.м.н. И.Х. Кораева
Ассистент кафедры общей хирургии с лучевой диагностикой и лучевой терапией ГОУ ВПО СОГМА Росздрава З.Р.Созаонти
Тема: Лучевая диагностика заболеваний легких.
Цель занятия:________________________________________________
Изучить лучевую анатомию легких. Методы исследования органов грудной клетки. Заболевания легких и плевры,
Конкретные цели занятия:
Уметь:_______________________________________________________
1. Распознать метод лучевого исследования органов грудной клетки
2. Определить анатомию легких при различных методах лучевой диагностики.
3. Определить общие симптомы патологии легких в рентгеновском изображении.
4. Определить различные виды пневмоний.
5. Распознать рентгенологические признаки пороков развития органов дыхания.
|
|
|
6. Распознать рентгенологическую картину различных форм туберкулеза легких.
7. Определить рентгенологические признаки опухолей легких и средостения.
Знать:_______________________________________________________
1. Лучевую анатомию легких.
2. Возрастные особенности лучевой анатомии легких.
3. Сиптомокомплекс заболеваний легких .
4. Рентгенологические признаки видов пневмноний.
5. Рентгенологические признаки инородных тел дыхательных путей.
6. Классификация туберкулеза.
7. Рентгенологические признаки различных форм тубеокулеза.
8. Рентгенологические признаки опухолей легких и средостения.
База проведения и материальное оснащение:____________________
1. Учебная комната.
2. Учебный комплект рентгенограмм, бронхограмм, компьютерных томограмм, с нормой и патологией органов грудной клетки.
3. Таблицы, схемы.
4. Истории болезней больных РОД.
Литература:_________________________________________________
1. Линденбратен Л.Д., Королюк И.П., «Медицинская радиология и рентгенология», М. «Медицина», 2000
2. Зиц В.Р., Зиц С.В. «Клинико- рентгенологическая диагностика болезней органов дыхания». 2009
3. Труфанов Г.Е «Лучевая диагностика и лучевая терапия», СПб, 2005.
4. Матиас Хофер «Рентгенологическое исследование грудной клетки», 2009.
|
|
|
5. Трофимова Т.Н. «Лучевая анатомия человека», СПб «СПбМАПО», 2005.
6. Линденбратен Л.Д., Наумов Л.Б., «Медицинская рентгенология», М., «Медицина», 1984.
7. Розеншраух Л.С., Виннер М.Г. « Дифференциальная рентгенодиагностика заболеваний органов дыхания и средостения», «Медицина» 1991г
Блок информации:_________________________________________________
Анатомия легких
Нормальная рентгенограмма органов грудной клетки
При изучении рентгенограммы необходимо оценить полноту охвата объекта, положение исследуемого больного, чёткость, контрастность и жёсткость снимка, наличие артефактов.
На рентгенограмме должна быть отражена вся грудная клетка от верхушек до рёберно-диафрагмальных синусов и полностью — боковые отделы. Признаком чёткости снимка считаются резкие контуры теней рёбер, особенно их передних отрезков. На правильно экспонированных рентгенограммах органов грудной клетки определяются все оттенки чёрно-белого изображения и отчётливо видны первые 3-4 грудных позвонка, расположенных над срединной тенью, что указывает на нормальную жёсткость снимка. При оптимальной контрастности срединная тень и печень дают белое, рёбра — серое, а лёгочные поля — чёрное изображения Для правильной расшифровки теневой картины необходимо знание топографической анатомии органов грудной клетки, включая сегментарное строение лёгких, умение правильно оценить качество рентгенограммы и выявить на снимке артефакты.
|
|
|
В соответствии с анатомическим строением бронхиального дерева и согласно Международной классификации выделяют три доли правого лёгкого (верхнюю, среднюю и нижнюю), которые содержат 10 сегментов, и две доли левого лёгкого (верхнюю и нижнюю), содержащих 8 сегментов (рис. 1). Иногда язычковые сегменты левого лёгкого (S4 и S5) относят к его средней доле. Следует помнить, что в левом лёгком верхушечный (S,) и задний (S2) сегменты объединяются в один верхушечно-задний (S1 + S2) вследствие общей бронхиальной ветви, а медиально-базальный (S7) сегмент отсутствует.

правая сторона левая сторона
Схема сегментов лёгкого [46].
Правое лёгкое: верхняя доля — апикальный (1), задний (2), передний (3); средняя доля — наружный (4) и внутренний (5); нижняя доля — верхушечный (6), медиально-базальный (сердечный) (7), передне-базальный (8), наружно-базальный (9) и задне-базальный (10).
Левое лёгкое: верхняя доля — верхушечно-задний (1-2); передний (3), верхнеязычковый (4), нижнеязычковый (5); нижняя доля — верхушечный (6), передне-базальный (8), наружно-базальный (9) и задне-базальный (10).
|
|
|

Пациентка,
19 лет. Нормальная рентгенограмма органов грудной клетки.
ПНЕВМОНИЯ
Пневмония — острое инфекционное воспаление лёгочной паренхимы, диагностируемое на основании характерных клинических и рентгенографических признаков. Серьёзные затруднения вызывает дифференциальная диагностика пневмонии с туберкулёзом лёгких, первичным раком, эндобронхиальными метастазами, лимфомой, эози-нофильным инфильтратом, застойной сердечной недостаточностью (ЗСН), аспирацией инородного тела, саркоидозом лёгких, округлым ателектазом, респираторным дистресс-синдромом и другими заболеваниями. В рамках Европейского Общества пульмонологов и Американского Торакального общества в последние годы рекомендована следующая международная клиническая классификация пневмонии.
1. По форме:
а) внебольничная (первичная, домашняя);
б) госпитальная (вторичная, нозокомиальная), в том числе аспирационная;
в) атипичная (вызванная микоплазмой, хламидиями, легионеллой);
г) у больных с иммунодефицитными состояниями.
2. По распространённости и характеру поражения лёгочной ткани:
а) очаговая (бронхопневмония);
б) долевая (крупозная пневмония, плевропневмония) — чаще пневмококковая;
в) сегментарная, полисегментарная;
г) интерстициальная.
3. По осложнениям:
а) неосложнённая;
б) осложнённая:
- деструкция лёгких;
- выпотной плеврит;
- эмпиема плевры;
- инфекционно-токсический шок;
- другие.
4. По течению:
а) остротекущая;
б) затяжная.
Рентгенография грудной клетки у больного пневмонией всегда предполагает обнаружение очагово-инфильтративных изменений в лёгочной паренхиме. Распространённость инфильтрации, наличие или отсутствие плеврального выпота, полости деструкции часто соответствуют степени тяжести заболевания. При абсцедирующей пневмонии на рентгенограммах преимущественно определяется двусторонняя инфильтрация очагово-сливного характера средней интенсивности с наличием кольцевидных, округлых теней за счёт полостей распада. Течение абсцедирующей пневмонии часто осложняется экссудативным плевритом.
Рентгенография позволяет уточнить характер и степень поражения лёгочной ткани, диагностировать многие осложнения, оценить динамику патологического процесса и полноту выздоровления.
Рентгенологическая картина в известной мере обусловлена характером возбудителя. При пневмококковой очаговой пневмонии наблюдается затенение па ренхимы лёгкого в виде фокусов различных размеров — от мелкой диссемина-ции до 3-4 см, средней интенсивности, без чётких контуров. Симптом воздушной бронхографии отсутствует. Стафилококковая пневмония характеризуется наличием инфильтратов и полостей деструкции. К. pneumonia часто приводит к поражению всей доли лёгкого, которая сильно увеличивается в размерах. Через 2 суток после начала заболевания могут появиться полости распада, которые иногда осложняются пиопневмотораксом. В последнем случае всё, что происходит в паренхиме лёгкого, будет закрыто плевральным выпотом. Небольшие очаговоподобные тени на фоне усиленного лёгочного рисунка часто наблюдают у больных микоплазменной пневмонией.
Таким образом, рентгенография органов грудной клетки (ОГК) позволяет объективно оценить характер и распространённость пневмонии. Однако следует помнить, что абсолютной чувствительностью в визуализации очагово-инфиль-тративных изменений в лёгких рентгенография не обладает. В трудных случаях диагностики показана компьютерная томография (КТ) органов грудной клетки. КТ следует выполнять при поражении верхних долей лёгких, лимфатических узлов средостения, при уменьшении объёма доли, подозрении на абсцедирование, онкопатологию, туберкулёз, а также при неэффективности «адекватной» антибактериальной терапии. КТ также целесообразна, если: а) у больного с очевидной клинической симптоматикой пневмонии изменения на рентгенограмме отсутствуют; б) при рентгенологическом исследовании больного с предполагаемой пневмонией выявлены нетипичные для данного заболевания изменения (обтурационный ателектаз, признаки инфаркта лёгкого); в) при рецидивирующей пневмонии в той же доле (сегменте), что и в предыдущем эпизоде заболевания, или при затяжной пневмонии длительность существования инфильтрата превышает 4 недели.
 |
Больной, 10 лет. Двусторонняя нижнедолевая деструктивная пневмония
Больной, 10 лет. Двусторонняя нижнедолевая деструктивная пневмония стафилококковой этиологии. На рентгенограмме лёгких с обеих сторон в нижних долях определяются инфильтративные тени с нечёткими наружными контурами и отдельными очаговыми просветлениями различной величины и формы. Справа — полость деструкции размером 4x5 см. В процесс вовлечена костальная плевра

Больной, 65 лет. Внебольничная правосторонняя тотальная пневмония, осложнённая парапневмоническим плевритом. На рентгенограмме справа от II ребра вниз до диафрагмы — инфильтративная негомогенная интенсивная тень с нечёткими контурами. Над диафрагмой справа костодиафрагмальный синус не определяется, что указывает на наличие
плеврального выпота. Слева — викарная эмфизема.

Больной, возраст 3 месяца. Стафилококковая деструктивная пневмония. Справа в верхней доле — полость деструкции размером 3x4 см с ровными внутренними контурами. Слева в верхней доле — инфильтративный воспалительный процесс. Диагноз подтверждён на секции.
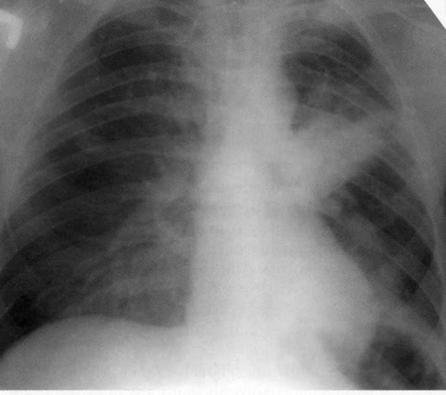
Больной, 29 лет. На рентгенограмме в S3 — интенсивное гомогенное затенение, связанное с корнем и относительно чёткими наружными границами. С учётом локализации и характера тени потребовалось проведение дифференциальной диагностики с бластоматозным процессом. Однако после комплексного неспецифического антибактериального лечения в стационаре в течение 3 недель наступило выздоровление. Клинический диагноз «левосторонняя верхнедолевая пневмония».
АБСЦЕСС ЛЁГКОГО
Абсцесс, гангрену лёгкого и бронхоэктатическую болезнь как отдельные нозологические формы выделил Лаэннек ещё в 1819 г.
Абсцесс лёгкого представляет собой первичный или вторичный инфекционно-деструктивный процесс нетуберкулёзной этиологии с гнойным расплавлением лёгочной ткани и образованием одной или нескольких полостей, окружённых перифокальной воспалительной инфильтрацией. В подавляющем большинстве случаев наблюдают одиночные абсцессы лёгких. В отличие от абсцесса массивный инфекционный некроз с ихорозным (гнилостным) распадом и отторжением ткани, но без чёткой демаркации от жизнеспособной паренхимы, представляет собой более тяжёлое состояние, которое расценивают как гангрену лёгкого. Иногда при энергичном лечении происходит трансформация гангрены лёгкого в гангренозный абсцесс. В таких случаях формируется полость с расплавляющимися секвестрами. Абсцесс, гангренозный абсцесс и гангрену лёгкого объединяют термином «деструктивный пневмонит», или «острая инфекционная деструкция лёгких».
В зависимости от механизма и пути возникновения различают аспирационные, обтурационные, метапневмони-ческие, гематогенно-эмболические, лимфогенные, травматические абсцессы лёгкого. Риск развития абсцесса высок у пациентов с хроническими заболеваниями лёгких, при бронхиальной обструкции, обусловленной раком, при аспи-рационной пневмонии на фоне хронического алкоголизма, психических заболеваний, структурных изменений глотки и пищевода, нервно-мышечных нарушений, наркоза, местной анестезии слизистой оболочки бронхов при бронхоскопии, а также при снижении антимикробной реактивности организма у больных хроническим алкоголизмом, сахарным диабетом, первичным или вторичным иммунодефицитом. Склонность к деструкции лёгочной ткани с образованием гнойника отмечается при пневмонии, обусловленной грамотрицательной микробной флорой, а также вызванной стрептококком и палочкой Фридлендера.
У больных с острым абсцессом на рентгенограммах видна большая (размером 3-10 см, а иногда занимающая практически всю долю лёгкого) гомогенная тень правильной формы с ровными контурами. Возникший на почве пневмонии абсцесс лёгкого дает округлую тень, когда он еще заполнен некротическими массами и гноем и не дренируется бронхом (закрытый абсцесс). После прорыва гнойника в бронх образуется полость неправильной формы с неоднородным содержимым и неравномерными по толщине стенками. По мере отторжения некротических масс толщина стенки капсулы становится более равномерной, а наружный и внутренний контуры полости — чёткими. Полость приобретает овальную или почти округлую форму. Появляется горизонтальный уровень жидкости. Перифокально могут определяться инфильтративные изменения, а на стороне поражения тень корня лёгкого, как правило, расширена и бесструктурна.
Хронический абсцесс и ложная киста обычно имеют неправильную форму и иногда бывают многокамерными. Секвестрация, неровный внутренний контур полости, неравномерность толщины стенки абсцесса обусловлены наличием не-отторгнувшихся некротических масс. Горизонтальный уровень жидкости свойствен острому абсцессу лёгкого, а при хроническом абсцессе горизонтальный уровень расценивают как следствие недостаточности дренажной функции бронха. При длительно текущем хроническом абсцессе или ложной кисте на рентге-нотомограммах в ряде случаев обнаруживают кальцинированные трахеобронхи-альные лимфатические узлы.
Дифференциальную диагностику острого и особенно хронического абсцессов проводят с периферическим раком лёгкого в фазе деструкции, ограниченным туберкулёзом (туберкулёмой, кавернозным процессом), эхинококкозом, ретен-ционной кистой. Следует обратить внимание, что у больных с абсцессом лёгкого тяжесть клинической картины в целом соответствует изменениям, выявленным при рентгенографии, в то время как туберкулёма, эхинококкоз, рак лёгких длительное время протекают с незначительной симптоматикой. Ретенционная киста обычно является случайной находкой. Наряду с клинико-рентгенологическими данными важно учитывать результаты бронхоскопии, цитогистологических исследований, поиска микобактерий туберкулеза (МВТ), а также эффективность комплексной неспецифической антибактериальной терапии. Иногда для окончательной постановки диагноза необходима компьютерная томография или ядерно-магнитно-резонансная томография (ЯМР).
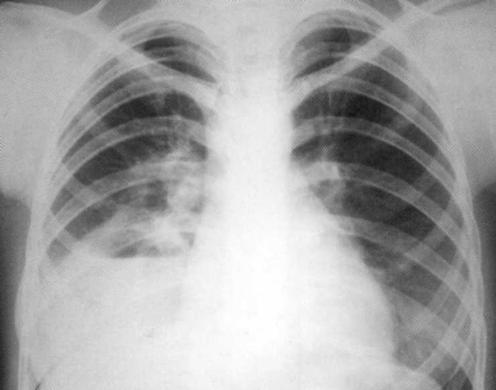
Больная, 1 3 лет. Длительно лечилась амбулаторно от бронхитов и пневмонии. На рентгенограмме — большой острый абсцесс нижней доли правого лёгкого с горизонтальным уровнем жидкости и воспалительной инфильтрацией вокруг. В нижней доле левого лёгкого —свежие очаговые тени.

Больной, 28 лет. Лечился амбулаторно от бронхита, пневмонии, миозита. В стационаре обнаружен острый абсцесс нижней доли правого лёгкого с чёткими наружными контурами и горизонтальным уровнем жидкости на фоне блокады дренирующего бронха. Оперирован: удалены два сегмента нижней доли.
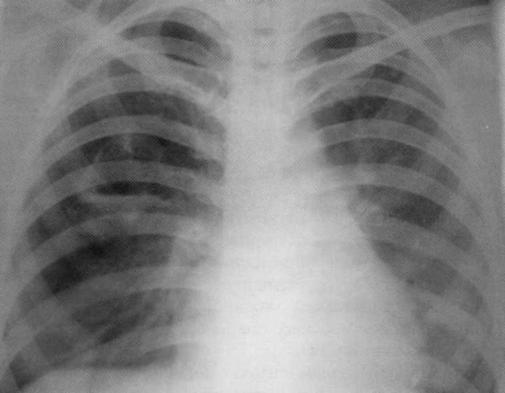
Больная, 21 год. Диагноз «острый бронхит». Лечилась амбулаторно. Поводом для госпитализации явилось кровохарканье.
В стационаре диагностирован хронический абсцесс верхней доли правого лёгкого. Полость абсцесса деформирована, имеются мелкие единичные секвестры, незначительны горизонтальный уровень.
В верхней доле левого лёгкого — очаговые тени.
БРОНХОЭКТАТИЧЕСКАЯ БОЛЕЗНЬ
Один из основоположников современного учения о брон-хоэктатической болезни (БЭБ) Цигельник А.Я. (1968) рассматривал её как инфицированную бронхоэктазию.
Разграничение БЭБ (нозологической формы) от бронхо-эктазии (патологического состояния) принципиально, поскольку последняя в течение длительного времени может не проявляться клинически. Инфицирование бронхоэк-тазов с развитием хронического нагноительного процесса приводит к БЭБ, которую всегда необходимо расценивать как приобретённое заболевание.
Бронхоэктазы, как правило, появляются в раннем детстве на фоне постнатального нарушения дифференцировки бронхиального дерева после перенесённых пневмоний, кори, коклюша, скарлатины, инфекционного паротита, аденовирусной инфекции и лишь в 6% случаев бывают врождёнными. Также бронхоэктазия может возникать на фоне воспаления при бронхиальной обструкции и ателектазе (инородные тела в бронхах, опухоли), аспирационной пневмонии (у лиц, страдающих хроническим алкоголизмом и наркоманией), наследственных аномалий (муковис-цидоз, врождённая цилиарная дискинезия, внутрилёгочная секвестрация), воздействия на бронхолёгочную систему химических соединений (пары аммиака, боевые отравляющие вещества).
По форме бронхоэктазы могут быть цилиндрическими, мешотчатыми, кистевидными и смешанными. Как правило, бронхоэктазы локализуются в базальных сегментах нижних долей, редко — в средних и верхних отделах лёгких. В 70-80% случаев бронхоэктазы бывают односторонними. Лёгочная ткань в зоне поражения резко уменьшается в объёме, становится плотной, безвоздушной, местами эмфизематозной. При неосложнённой БЭБ инфекционно-воспалительный процесс протекает в пределах бронхиального дерева без явной инфильтрации паренхимы лёгких.
На рентгенограммах у больных БЭБ обнаруживают уменьшение объёма изменённой части лёгкого, дольковое, сегментарное или долевое уплотнение, участки фиброза и эмфиземы, полости, заполненные воздухом, а также утолщение и уплотнение бронхов, в редких случаях — смещение средостения в сторону поражения.
Бронхоэктазию окончательно можно верифицировать с помощью бронхографии. Метод позволяет обнаружить различной формы и протяжённости изменения бронхиального дерева.
В последние годы бронхографию практически не применяют в связи с широким внедрением КТ и ЯМР лёгких. Однако бронхография, отличаясь невысокой ценой и простотой выполнения, при БЭБ в большинстве случаев может превосходить по информативности как КТ, так и ЯМР. Дифференциальную диагностику БЭБ проводят с хроническим гнойным бронхитом, абсцессом лёгкого, туберкулёзом, раком лёгких. При обнаружении бронхоэктазии методами бронхографии, КТ или ЯМР и соответствующей симптоматике диагноз становится достоверным. Поводом для таких исследований должны быть молодой возраст больного, длительный анамнез заболевания, частые обострения, кашель с гнойной мокротой, кровохарканье, интоксикационный синдром, субфебрильная температура, преимущественно асимметричные односторонние изменения в базальных отделах лёгкого при отсутствии полости или инфильтрата, отрицательные исследования на МБТ.

Больная, 23 года. Клинико-рентгенологически диагностированы множественные бронхоэктазы в нижней доле правого лёгкого, в некоторых из них — горизонтальный уровень жидкости
 |
Больная, 1 2 лет. Длительно лечилась от «хронической пневмонии» и бронхитов. Бронхография: различные формы бронхоэктазов в верхней доле правого лёгкого.

Больная, 20 лет. Страдает рецидивирующим бронхитом. Для исключения бронхоэктазов выполнена бронхография справа. Диагноз бронхоэктатической болезни исключён: нормальная бронхограмма, чётко видна структура верхне-, средне-и нижнедолевых бронхов.
ТУБЕРКУЛЕЗ ЛЁГКИХ
Туберкулёз лёгких является самым распространённым антропозоонозом. Заболевание вызывается специфическим возбудителем — микобактериями туберкулёза. Высоковирулентные МВТ у чувствительных к ним животных и людей быстро размножаются в организме, не разрушаются фагоцитами и вызывают прогрессирующее образование туберкулёзных очагов.
Заражение туберкулёзом происходит аэрогенным, реже — алиментарным или контактным путём. Различают -несколько видов микобактерий, патогенных для человека: человеческий, бычий и птичий. Основной источник заражения — больной человек, выделяющий МВТ. Определённую опасность для человека представляет больной туберкулёзом крупный рогатый скот и, в меньшей мере, другие домашние и дикие животные. В этих случаях наступает заражение МВТ бычьего вида. Источником инфицирования птичьим видом МВТ иногда бывают больные домашние птицы.
Первичное заражение (инфицирование) микобактериями наступает в детском и подростковом периодах. Рецидивы заболевания в последующем бывают обусловлены эндогенной реактивацией туберкулёзной инфекции или экзогенной суперинфекцией. В связи с этим выделяют первичные и вторичные формы туберкулёза лёгких.
Первичный туберкулёзный комплекс
Первичный туберкулёзный комплекс встречается в основном у детей и подростков при первичном заражении МБТ. Заболевание характеризуется поражением лёгочной ткани (первичный аффект), специфическим лимфангитом и вовлечением регионарных лимфатических узлов корня лёгкого.
Признаком инфицирования, а возможно, и заболевания считается «вираж» туберкулиновых проб, когда впервые в жизни у пациента проба Манту с 2 туберкулиновыми единицами (ТЕ) становится положительной [16, 33, 64, 65].
Клиническая картина первичного туберкулёзного комплекса во многом зависит от фазы туберкулёзного процесса (бронхогенного обсеменения, инфильтрации, деструкции), распространённости туберкулёзных изменений и наличия осложнений. Для верификации диагноза проводят рентгено-томографическое обследование, повторную пробу Манту, исследование промывных вод бронхов на МБТ (микроскопию и посев на питательные среды).
При неосложнённом первичном туберкулёзном комплексе заболевание протекает малосимптомно. Рентгенологически в лёгких обнаруживают ограниченные очагово-инфильтративные тени, незначительное увеличение внутригрудных лимфатических узлов и слабовыраженный лимфангит.
Осложнённое течение первичного туберкулёзного комплекса чаще встречается у детей в возрасте до 3 лет и может проявляться интоксикацией, малопродуктивным кашлем и одышкой. Характерны очаги отсева, развитие плеврита, специфического эндобронхита. Иногда наблюдают прогрессирующее течение туберкулёзного комплекса с образованием первичной каверны и казеозно-некротической реакцией в лёгком и внутригрудных лимфатических узлах.
При современном лечении первичного туберкулёзного комплекса, как правило, происходит его рассасывание. Иногда наступает выздоровление с формированием очага Гона и петрификацией лимфатических узлов корня лёгкого.

Больная, 5 лет. Первичный туберкулёзный комплекс справа в фазе инфильтрации. На рентгенограмме в нижней доле правого лёгкого — интенсивная гомогенная тень с чёткими наружными контурами, тесно связанная с поражёнными трахеобронхиальными и бронхопульмональными лимфатическими узлами корня лёгкого.
Проба Манту 1 8 мм

Больная, 1 год и 6 месяцев. Первичный туберкулёзный комплекс в фазе инфильтрации в верхней доле левого лёгкого. Определяется интенсивное гомогенное затенение всей верхней доли с поражением бронхопульмональных лимфатических узлов. Проба Манту 1 7 мм.

Больная, 15 лет. Двусторонний первичный туберкулёзный комплекс, осложнённый спонтанным пневмотораксом справа. Проба Манту 1 8 мм
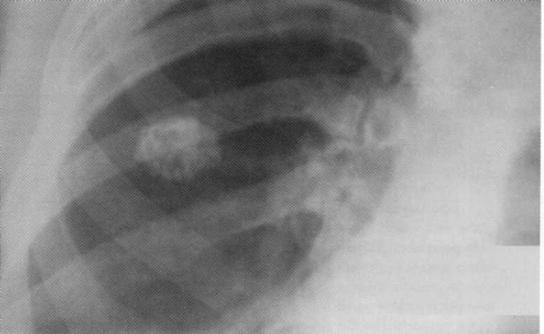
Больной, 17 лет. Очаг Гона в верхней доле правого лёгкого (один из вариантов остаточных изменений после излечения первичного туберкулёзного комплекса).
Очаговый туберкулёз лёгких
Очаговый туберкулёз лёгких — это наиболее распространённая форма вторичного туберкулёза, характеризующаяся преимущественно продуктивным воспалением в лёгочной паренхиме. Он может развиться в результате гематогенной диссеминации или по лимфогенному пути реактивации из остаточных изменений постпервичной туберкулёзной инфекции в лёгочной ткани и лимфатических узлах средостения либо вследствие экзогенной суперинфекции. В то же время при квалифицированном лечении возможен исход любой более выраженной формы туберкулёза в ограниченные фиброзно-очаговые процессы.
В большинстве случаев очаговый туберкулёз протекает доброкачественно со стертой клинической картиной, обусловленной в основном сопутствующими явлениями хронического эндо- или панбронхита. В период обострения туберкулёзного процесса в фазе инфильтрации и деструкции больные жалуются на малопродуктивный кашель, субфебрильную температуру, потливость, общую слабость. Может появиться кровохарканье. Физикальные данные мало выражены. При аускультации иногда выслушиваются жёсткое дыхание, сухие хрипы. В периферической крови определяются небольшой лейкоцитоз, сдвиг лейкоцитарной формулы влево и увеличение СОЭ.
Ведущим в диагностике очагового туберкулёза лёгких является рентгено-то-мографический метод. С помощью томографии можно выявить как «мягко-очаговый», так и фиброзно-очаговый туберкулёз. Томография достаточно точно позволяет определить локализацию очагов, их число, плотность и характер наружных контуров. Обычно на рентгенограммах и томограммах обнаруживают единичные или множественные очаги различной давности величиной от 0,5 до 1,0 см с казеозом в центре, которые располагаются в верхних кортикальных отделах одного или обоих лёгких (рис. 73).
Определённое значение в диагностике очагового туберкулёза придается микроскопическому и бактериологическому исследованиям мокроты на выявление МБТ. Однако, как показывает опыт, обнаружить микобактерии у больных очаговым туберкулёзом лёгких удаётся сравнительно редко.
Инфилътративный туберкулёз лёгких
Туберкулёзный инфильтрат в лёгком представляет собой бронхопневмониче-ский воспалительный фокус с казеозом в центре. В отличие от очаговых форм с преимущественно продуктивным воспалением инфильтративный туберкулёз характеризуется преобладанием экссудативного компонента, склонностью к деукции, бронхогенному обсеменению, а также положительной динамикой на неадекватной химиотерапии [16, 33, 64, 65].
Выделяют два основных варианта течения инфильтративного туберкулёза: прогрессирующее (с быстрым образованием деструкции и яркой симптоматикой) и инволютивное (с невыраженной симптоматикой).
Клиническая картина инфильтративного туберкулёза лёгких во многом напоминает пневмонию. Больные жалуются на субфебрильную или умеренную лихорадку, кашель с выделением мокроты, потливость, общую слабость, иногда кровохарканье. Физикальные данные значительно беднее, чем при неспецифических воспалительных заболеваниях, и зависят от распространённости и фазы процесса, наличия деструктивных изменений в лёгком. В крови определяют, как правило, умеренный лейкоцитоз со сдвигом формулы влево, увеличение СОЭ. Исследование мокроты с помощью микроскопии или посева на питательные среды, часто позволяет обнаружить МБТ.
По характеру клинико-рентгенологической картины выделяют несколько основных вариантов инфильтративных изменений в лёгких [27, 46, 65].
1. Облаковидный инфильтрат, определяющийся в виде нежной слабоинтенсивной гомогенной тени с нечёткими размытыми контурами.
2. Округлый инфильтрат, представляющий собой гомогенную тень слабой интенсивности (к этому типу относят и ранний подключичный инфильтрат Ас-смана).
3. Лобит — обширный негомогенный инфильтрат, захватывающий целую долю лёгкого и представленный сливными крупными и мелкими очагами, в центре которых часто выявляют деструкцию.
4. Перициссурит — обширная инфильтративная тень с наличием чёткого края с одной стороны и размытого — с другой. Такая тень указывает на поражение 1-2 сегментов, располагающихся вдоль междолевой щели.
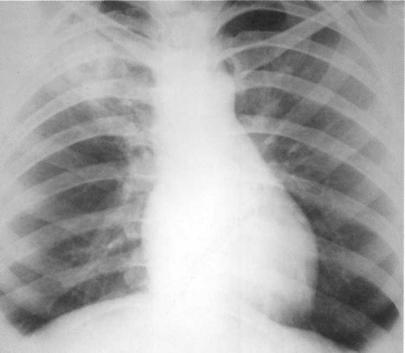
Больная, 14 лет. Инфильтративный туберкулёз в фазе деструкции верхней доли правого лёгкого. На рентгенограмме в проекции верхней доли — инфильтративная тень с нечёткими наружными контурами и просветлением в центре. МБТ (+). Проба Манту 15 мм.

Больной, 38 лет. Томограмма. Инфильтративный туберкулёз правого лёгкого в фазе деструкции, осложнённый плевритом. МБТ (+). Многократно лечился от бронхита и пневмонии.
Казеозная пневмония
Казеозная пневмония является формой прогрессирующей специфической пневмонии, при которой казеификация превалирует над перифокальной экссудативной инфильтрацией. Казеозная пневмония развивается в результате массивного поступления в организм высоковирулентных МБТ или как осложнение диссеминированных и фиброзно-кавернозных туберкулёзных процессов на фоне резкого первичного или вторичного иммунодефицита. По пораженности казеозом анатомических структур выделяют одностороннюю или двустороннюю ацинозную, лобулярную и лобарную казеозную пневмонии. Есть основания полагать, что лобарная казеозная пневмония в большей мере, чем ацинозная и лобулярная, представляет собой самостоятельную форму туберкулёза. На рентгенограммах определяется массивное затенение доли лёгкого, одного или обоих лёгких. Тени образованы множественными очагами с нечёткими наружными контурами и сливными фокусами с многочисленными просветлениями в центре и по периферии. Характерны крупные очаги отсева в другие отделы лёгких. Вследствие расплавления казеозных масс возможно образование гигантских полостей деструкции или множественных мелких каверн.

Больная, 11 лет. Двусторонняя казеозная пневмония в фазе инфильтрации и множественной деструкции. Выявлена впервые. МБТ (+).
Проба Манту 1 2 мм

Больная, 15 лет. Двусторонняя тотальная казеозная пневмония.
Выявлена при флюорографическом обследовании. МБТ (+). Умерла в противотуберкулёзном стационаре от лёгочного кровотечения

Больной, 28 лет. Двусторонняя казеозная пневмония с множественными гигантскими полостями деструкции. МБТ (+). Крайне поздняя диагностика. Диагноз подтверждён на секции.
Диссеминированный туберкулёз лёгких
Диссеминированный туберкулёз лёгких развивается в результате бактериемии. Варианты диссеминированного туберкулёза различают по патогенезу и клинико-рентгенологической картине. У детей, подростков и лиц молодого возраста острый и подострый диссеминированный туберкулёз лёгких может возникать при первичном заражении. Инфекция в таких случаях распространяется гематогенным и лимфогенным путями. Диссеминированный процесс у лиц пожилого возраста, как правило, является следствием эндогенной реактивации старых туберкулёзных очагов. Милиарный туберкулёз представляет собой генерализованный процесс с течением лёгких, печени, селезенки, мозговых оболочек и других органов и систем. Симптоматика заболевания определяется преобладанием поражений тех или иных органов. У больных милиарным туберкулёзом лёгких на рентгенограмме обнаруживают множественные, мелкие (1—2 мм в диаметре), однотипные несливные очажки средней интенсивности, густо и равномерно расположенные по всем лёгочным полям. Из-за большого количества очагов сосудистый рисунок лёгкого не виден. При подостром диссеминированном туберкулёзе появляются как мелкие, так и более крупные сливные очаги. У пациентов с хроническим диссеминированным туберкулёзом лёгких на рентгенограммах наблюдают очаги различной величины и интенсивности, местами образующие конгломераты, иногда — с деструкцией. Нередко развивается экссудативный плеврит.
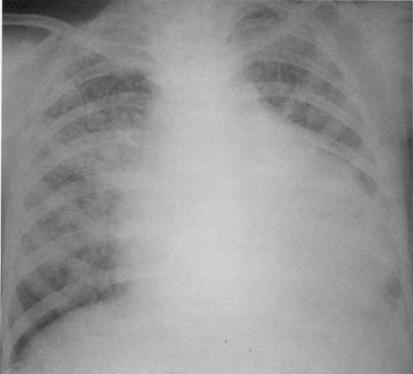
Больная, 24 года. Острый диссеминированный (милиарный)туберкулёз лёгких, осложнённый экссудативным перикардитом. Выявлен впервые при флюорографическом обследовании. Пациентка получала лечение в противотуберкулёзном стационаре около 10 месяцев. Наступило полное рассасывание очаговых изменений.
Кавернозный туберкулёз характеризуется наличием в лёгких сформированной тонкостенной полости без признаков перифокального воспаления, обширной бронхогенной диссеминации и фиброзных изменений в прилежащей лёгочной ткани. Каверны формируются у больных инфильтративным, диссеминированным, очаговым туберкулёзом, при распаде туберкулём либо при позднем выявлении заболевания, когда фаза деструкции завершается формированием каверны. В последнем случае признаки исходной формы туберкулёза практически исчезают.
Кавернозный туберкулёз протекает волнообразно. В период затихания процесса клиническая симптоматика может отсутствовать. Во время обострения появляются синдром интоксикации, кашель, иногда — кровохарканье. Часто обнаруживают МБТ, особенно при отсутствии химиотерапии.
Основные методы диагностики кавернозного туберкулёза — рентгенография и рентгенотомография лёгких и исследования мокроты на МБТ. На рентгенограммах определяется кольцевидная тень с тонкими стенками. Определённое значение у больных кавернозным туберкулёзом лёгких имеет изучение анализов крови в динамике. Сдвиг лейкоцитарной формулы влево, лимфопения и увеличение СОЭ часто указывают на обострение заболевания при относительном клиническом благополучии. Верификацию диагноза необходимо осуществлять в условиях специализированного стационара. Дифференциальную диагностику следует проводить с распадающейся опухолью, хроническим абсцессом, одиночной кистой, бронхоэктазами.
Кавернозный туберкулёз является переходной формой и встречается редко. Чаще наблюдается развитие фиброзно-кавернозного туберкулёза, при котором формируются одна или несколько полостей (каверн) в лёгких на фоне выраженных фиброзных изменений и бронхогенной диссеминации с преобладанием продуктивного воспаления над экссудативным. Стенка фиброзной каверны представляет собой плотную капсулу, состоящую из трёх слоев: слоя казеозного некроза, специфического грануляционного вала и неспецифической гранулятой ткани с наличием фиброзных изменений. Перифокально развиваются пневмосклероз, кисты, бронхоэктазы, эмфизема, уплотнение плевры, наблюдается поражение сосудов в виде варикозных вен и аневризм артерий в стенке бронхов, которое может приводить к кровохарканью и лёгочному кровотечению. Каверна сообщается с бронхиальным деревом и может иметь вид дренирующих бронхов.
Фиброзно-кавернозный туберкулёз лёгких протекает со сменой периодов обострения и затихания. С учётом многообразия симптомов заболевания условно можно выделить три клинических варианта: 1) ограниченный, относительно стабильный розно-кавернозный туберкулёз; 2) прогрессирующий фиброзно-кавернозный туберкулёз; 3) фиброзно-кавернозный туберкулёз с осложнениями и дальнейшим прогрессирующим течением вплоть до развития казеозной пневмонии, больные жалуются на повышение температуры, потливость, снижение аппетита, похудание, общую слабость, кашель с выделением мокроты, кровохарканье. Иногда происходит разрыв стенки каверны, и возникает спонтанный пневмоторакс. Основной метод верификации фиброзно-кавернозного туберкулёза — клинико-рентгенологический в сочетании с частым обнаруженим в мокроте МБТ.
На рентгенограммах больных фиброзно-кавернозным туберкулёзом выявляются одна или несколько каверн неправильной формы с толстыми стенками на фоне полиморфной картины в виде распространённых и, как правило, двусторонних фиброзных изменений, деформации лёгочного рисунка, расширения и смещения и средостения в сторону старых и массивных изменений, плевральные наслоения, бронхогенная диссеминация. Полости могут иметь размер от нескольких сантиметров до гигантских каверн.

Больная, 12 лет. Впервые диагностирован двусторонний фиброзно-кавернозный туберкулёз лёгких. МБТ (+). На рентгенограмме слева в верхней доле — гигантская полость с плотными фиброзными стенками и инфильтрацией, занимающей всё левое лёгкое. Справа — очаги бронхогенной диссеминации полиморфного характера и множественные полости деструкции.

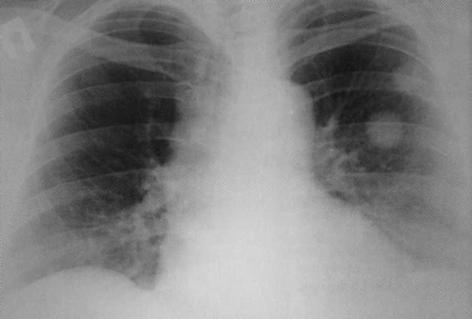
Больной, 42 года. Правосторонняя торакопластика по поводу фиброзно-кавернозного туберкулёза лёгких. Слева — множественные очаги различной величины и плотности (результат
Туберкулёма лёгких.
Туберкулёма лёгких — сравнительно редкая форма туберкулёза, проявляющая-наличием в лёгком инкапсулированного казеозного очага размером от 1 до 3 в диаметре и более. Различают гомогенные, слоистые, солитарные и конгломератные туберкулёмы. Обычно они в течение многих лет не прогрессируют и проявляются. Однако некоторые туберкулёмы (чаще размером более 3-4 см) склонны к прогрессированию. При обострении заболевания могут появляться кашель, кровохарканье, признаки интоксикации.
В диагностике туберкулём важны рентгенотомографические данные и исследование биоптата, полученного при бронхоскопии. Выявить МБТ удается редко. На рентгенограмме обнаруживают тень округлой формы с чёткими наружными контурами. Иногда в округлом фокусе определяется серповидное просветление за счёт деструкции. Также возможны перифокальная инфильтрация и очаги бронхогенного обсеменения.
САРКОИДОЗ ЛЁГКИХ
Саркоидоз лёгких — системное хроническое доброкачественное заболевание неясной этиологии, в основе которого лежат нарушения иммунных механизмов (изменение соотношения субпопуляций Т-лимфоцитов), ведущих к формированию в органах и тканях эпителиально-клеточных гранулём без выраженных казеоза и перифокального воспаления с исходом в рассасывание или фиброз.
В настоящее время как в России, так и за рубежом стали применять международную рентгенологическую классификацию саркоидоза органов грудной клетки, разработанную Комитетом Европейского респираторного общества и Всемирной организацией саркоидоза и других гранулематозных заболеваний (1999), включающую пять стадий:
• стадия 0 — нормальная рентгенограмма (при отсутствии видимых рентгенологических изменений диагноз «саркоидоз» не может быть исключён при наличии у пациента поражений кожи);
• стадия I — двусторонняя лимфаденопатия средостения (ДЛС);
• стадия II — ДЛС в сочетании с инфильтрацией лёгочной паренхимы;
• стадия III — лёгочная инфильтрация без ДЛС;
стадия IV — лёгочный фиброз.

Больная, 38 лет. Саркоидоз I стадии. Выявлен случайно при флюорографическом обследовании. Определяется поражение внутригрудных лимфатических узлов. Жалобы на небольшой кашель, слабость, неприятные ощущения в грудной клетке. Проба Манту отрицательная. Лечилась амбулаторно. Через 3 года наступило полное выздоровление.

Больная, 55 лет. Саркоидоз И стадии. Выявлен при флюорографическом обследовании. Диагноз подтверждён гистологически. Проба Манту 5 мм. На рентгенограмме — двустороннее увеличение внутригрудных лимфатическ их узлов с инфильтрацией вокруг них и вовлечением в процесс паракостальной плевры слева.
Основу рентгенологического симптомокомплекса у больных саркоидозом органов дыхания составляют признаки аденопатии лимфатической системы в подавляющем большинстве случаев двусторонней), диссеминация и интер-лициальные изменения в лёгочной ткани, обусловленные пневмосклерозом и аьвеолитом. Характерны полиморфизм очаговых теней в лёгких, их преимущественно прикорневая локализация.
Дифференциальную диагностику саркоидоза органов дыхания проводят прежде всего с лимфогранулематозом лимфомой, раком лёгкого, туберкулёзом.
Силикоз
Силикоз является наиболее распространённым и тяжело протекающим видом пневмокониоза, который встречается у рабочих горнорудной, машиностроительной, фарфоро-фаянсовой и металлургической промышленности.
Заболевание связывают с продолжительным токсическим действием на бронхолёгочную систему двуокиси кремния (SiO,), содержащейся в пыли кварца в свободном состоянии. Время контакта с пылью, приводящее к болезни, колеблется в широких пределах и составляет от 3 до 10 лет и более.
Характерный морфологический элемент силикоза — гранулёма, представляющая собой узелок округлой или неправильной формы. Количество силикотических узелков различно, местами они сливаются, образуя крупные узлы и конгломераты. Одновременно обнаруживается неравномерное разрастание фиброзной ткани в альвеолярных перегородках, вдоль бронхов и сосудов, приводящее к появлению в одних участках лёгкого дольковых ателектазов, а в других — эмфиземы.
В зависимости от преобладания узелкового процесса или интерстициального фиброза различают три формы силикоза: узелковую (встречается наиболее часто), диффузно-склеротическую (интерстициальную), протекающую сравнительно доброкачественно, и узловую (опухолевидную, туморозную), требующую дифференциальной диагностики с опухолью лёгкого. При туморозной форме силико-тические узелки сливаются в крупные узлы, которые могут занимать большую часть доли или даже всю долю лёгкого. У больных силикотуберкулёзом морфологическая картина во многом определяется преобладанием силикотического или туберкулёзного процесса.
Клинико-рентгенологически выделяют три стадии силикоза [48]. В I стадии на рентгенограммах с обеих сторон определяются расширение и уплотнение корней лёгких, симметричное усиление бронхо-сосудистого рисунка, его перестройка по ячеистому типу, наличие небольшого количества мелких узелковых теней, преимущественно в средних участках лёгочных полей. В начальный период заболевания пациенты жалуются на редкий сухой кашель, неопределённые непостоянные боли в грудной клетке. Иногда выявляют коробочный тон перкуторного звука, жёсткое дыхание, рассеянные сухие хрипы. Показатели функции внешнего дыхания длительное время могут быть в пределах нормы.Во II стадии силикоза нарастают рентгенологические признаки фиброза и эмфиземы лёгких, отмечается увеличение количества узелков, которые образуют очаговые тени размером от 1 до 10 мм с чёткими контурами. В этот период больные жалуются на кашель с небольшим количеством слизисто-гнойной мокроты, одышку при физической нагрузке, а со временем — ив покое. Появляются обструктивно-рестриктивные нарушения функции внешнего дыхания. Клинико-инструментально можно выявить признаки лёгочной гипертензии. При аускультации выявляется акцент II тона во втором межреберье слева у края грудины; на ЭКГ — увеличение зубца Р в отведениях II, III, aVF, отклонение электрической оси сердца вправо, на рентгенограммах — выбухание второй дуги по левому контуру срединной тени, при допплер-эхокардиографии — заметное повышение систолического и среднего давления в лёгочной артерии. В III стадии силикоза (клинико-рентгенологической) узелки могут сливаться в крупные узлы и конгломераты, выявляются деформация бронхиального дерева и кальцификация корней лёгких. III стадия болезни характеризуется нарастанием дыхательной недостаточности, могут возникать приступы удушья. Над лёгочными полями определяется коробочный перкуторный звук, выслушиваются жёсткое, местами ослабленное дыхание, сухие и влажные хрипы, шум трения плевры. Основные параметры функции внешнего дыхания резко нарушены.
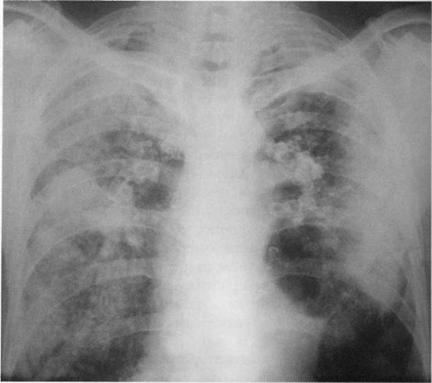
Больной, 59 лет. Шахтёр более чем с 30-летним стажем работы. На рентгенограмме с обеих сторон видны крупные конгломераты, представленные очаговыми и инфильтративными изменениями. Рентгенологическая картина соответствует силикозу III стадии (опухолевидная форма). С учётом клинико-лабораторного обследования установлен силикотуберкулёз. МБТ (+). Дыхательная недостаточность
Степени.
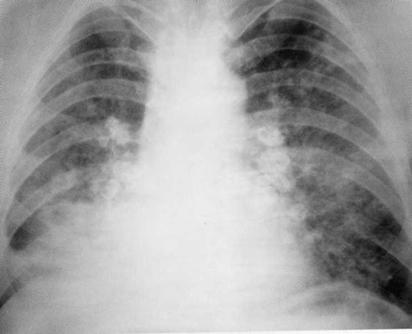
Больной, 60 лет. В прошлом — шахтёр с многолетним стажем. Силикоз III стадии, узелковая форма. На рентгенограмме с обеих сторон — тотальный фиброз с крупными конгломератами и поражением лимфатических узлов. Выраженная эмфизема лёгких. Дыхательная недостаточность 2 степени.
РАК ЛЁГКОГО
Рак лёгкого (бронхиальная карцинома, бронхогенный рак) — злокачественная опухоль, развивающаяся из эпителия слизистой оболочки бронхиального дерева.
Клиническая картина РЛ зависит от локализации опухоли (центральная, периферическая), формы роста (эндофитная, экзофитная), гистологической структуры (мелкоклеточный, немелкоклеточный), вторичных воспалительных
изменений в лёгочной ткани (раковый пневмонит, перифокальная пневмония), стадии заболевания, особенностей неспецифической гиперергической реакции организма на опухоль (паранеопластические синдромы).
Центральный рак лёгкого
Ведущим симптомом в клинической картине центрального (бронхогенного) РЛ является малопродуктивный кашель, не приносящий облегчения больному. Заболевание развивается постепенно, возрастающая интенсивность упорного, не поддающегося лечению кашля у больного хроническим бронхитом позволяет заподозрить новообразование. Характерна необильная слизистая или слизисто-гнойная мокрота, иногда с прожилками крови вследствие изъязвления и поверхностного распада опухоли. Изредка наблюдаются кровохарканье и лёгочное кровотечение.
При эндобронхиальном росте опухоли возникают гиповентиляция и обту-рационная эмфизема сегмента, а затем характерные признаки ателектаза. Появляются одышка разной степени выраженности, неопределённые боли различной интенсивности в грудной клетке. Иногда на стороне поражения можно обнаружить отставание грудной клетки при дыхании, ослабление бронхофонии и голосового дрожания (при пневмонии наблюдается их усиление), тупой перкуторный звук. При аускультации дыхание резко ослабленное или отсутствует. Изредка могут выслушиваться сухие «бронхитические» хрипы или крепитация. Возможно развитие обтурационного пневмонита или параканкрозной пневмонии, проявляющейся усилением кашля с выделением слизисто-гнойной мокроты, высокой лихорадкой, болью в груди на стороне поражения, лейкоцитозом со сдвигом формулы влево, увеличением СОЭ.
Прорастание опухоли в плевру, грудную стенку, перикард или диафрагму (III стадия РЛ) сопровождается упорным болевым синдромом, развитием экс-судативного плеврита с накоплением в плевральной полости серозно-геморрагической жидкости. После эвакуации экссудат быстро (иногда уже через сутки) накапливается вновь, что, несомненно, отличает течение опухолевого плеврита от туберкулёзного, парапневмонического и др. Поздними симптомами болезни являются кахексия и общая слабость.
Диагностика центрального РЛ должна быть комплексной и включать полипозиционную рентгенографию органов грудной клетки, исследование мокроты, бронхоскопию с эндобронхиальной биопсией. Больным с плевральным выпотом выполняют лечебно-диагностическую плевральную пункцию. Центральный РЛ характеризуется сложной динамикой теневой картины, объективно отражающей неуклонное прогрессирование болезни. На рентгенограммах поступательно возникают теневые феномены, обусловленные разными объектами: опухолевым узлом, ателектазом сегмента или всей доли лёгкого, гиперплазированными лимфатическими узлами, плевральным выпотом, метастазами. Нередко появляется инфильтрация лёгочной паренхимы вследствие обтурационного пневмонита или параканкрозной пневмонии. При прорастании опухоли в позвоночник признаки его деструкции хорошо заметны на боковых рентгенограммах.
Рентгенологические изменения зависят от локализации и формы центрального РЛ (эндобронхиальная, перибронхиальная разветвлённая или перибронхиальная узловая). Первичную опухоль диаметром менее 5-6 мм выявить на рентгенограммах невозможно. Узел большего размера определяется в виде ограниченного гомогенного затенения средней интенсивности, связанного с корнем лёгкого или прилежащего к средостению, с выпуклым наружным контуром, иногда — с заметной радиальной лучистостью, направленной кнаружи от тени опухоли.

Больной, 61 год. Многократно лечился амбулаторно от рецидивирующей пневмонии. В стационаре клинико-рентгенологически верифицирован левосторонний центральный рак с гипоателектазом верхней доли (Т2N1 M0 II стадия). Диагноз был подтверждён с помощью КТ.

Больной, 47 лет. Центральный рак верхней доли правого лёгкого
(T2N2MQ, IIIA стадия). Гистологически — плоскоклеточный рак
 |
Больной, 57 лет. Центральный рак верхней доли правого лёгкого с ателектазом в S3 (T2N2M,, IV стадия). Ограниченный паракостальный плеврит слева в результате метастазирования.
Периферический рак лёгкого
Периферический рак лёгкого длительное время (2-5 лет и более) может протекать бессимптомно и выявляться случайно при флюорографическом обследовании. Кашель и кровохарканье наблюдаются значительно реже, чем при центральном раке, и обусловлены вторичным прорастанием крупных бронхов. В далеко зашедших случаях возможно развитие карциноматозного плеврита.
При периферическом раке рентгенологически выявляется тень опухолевого узла с чёткими наружными контурами. Распад опухоли приводит к образованию полости с толстыми стенками и неровными внутренними контурами, иногда с небольшим уровнем жидкости.
Дифференциальную диагностику периферического рака лёгкого необходимо проводить с метастазами рака иных локализаций, доброкачественными опухолями, абсцессами, ретенционной кистой, затяжной пневмонией, туберкулёмами , эхинококкозом.
При подозрении на опухоль лёгкого для верификации диагноза помимо рентгенографии показаны КТ или ЯМР, а также бронхоскопия или трансторакальная пункционная биопсия.

Больной, 52 года. Периферический рак верхней доли правого лёгкого с прорастанием в близлежащие бронхи (T3N2M0, IIIA стадия). На рентгенограмме — интенсивная гомогенная тень овальной формы с чёткими наружными контурами с вовлечением лимфатических узлов корня лёгкого.

Больной, 60 лет. Длительно лечился от туберкулёза. Томограмма: рак правого лёгкого в фазе множественного распада — полостная форма периферического рака (T3N2M0, IIIA стадия). Больной оперирован, диагноз подтверждён гистологически — плоскоклеточный рак.

Больная, 62 года. Периферический рак нижней доли левого лёгкого в фазе распада — полостная форма периферического рака (T2N0M0, I стадия).
Метастатическое поражение лёгких
Метастатическое поражение лёгких возникает при первичном раке желудка, почек, щитовидной железы, простаты, яичника и раке иных локализаций. На рентгенограммах метастазы в лёгких могут определяться в виде множественных очаговых теней различной величины. Клиническая картина при метастатическом раке зависит от степени поражения лёгких, локализации и других особенностей первичной опухоли.
Больная, 50 лет. В анамнезе — радикальная операция по поводу рака левого яичника. Через 3 года выявлены метастазы в верхней доле левого лёгкого: хорошо видны 2 опухолевидных образования диаметром 27 и 23 мм

Больная, 67 лет. Двусторонний тотальный метастатический процесс в лёгких с поражением позвоночника. Первичная локализация рака — в левом яичнике. На рентгенограмме — очаговые тени (больше справа) различной величины и интенсивности местами сливного характера с вовлечением в процесс лимфатических узлов корня лёгкого.
Тестовые задания
1. Наименьшая автономная единица легкого
А. долька
Б. сегмент
В. ацинус
Г. субдолька
2. Корень легкого расширен при
А. пневмонии и коллагенозах
Б. центральном раке
В. коллагенозах
Г. при всех этих заболеваниях
3. При бронхографии кистозного легкого характерны
А. сближение и деформация бронхов
Б. отсутствие изменения бронхиального дерева
В. деформация бронхов и кист
Г. деформация бронхов без контрастирования кист
4. При острой пневмонии лучше применить метод
А. рутинный рентгенологический
Б. рутинный рентгенологический с КТ
В. рутинный рентгенологический и бронхоскопию
Г. КТ и бронхографию
5. Центральный рак легкого чаще возникает в бронхах
А. промежуточных
Б. сегментарных
В. долевых
Г. главных
6. Острая пневмония поражает главным образом
А. плевру
Б. плащевой слой доли
В. ядерный слой доли
Г. ядерный и плащевой слои в одинаковой степени
7. Туберкулезный инфильтрат характеризуется
А. неоднородным треугольным по форме затемнением сегмента или доли легкого
Б. затемнение сегмента с уменьшением объема
В. круглым фокусом с распадом и уровнем жидкости
Г. затемнение с нечетким контуром и очагами отсева
8. Наиболее характерный рентгенологический признак эмфиземы
А. расширение легочных корней
Б. усиление и деформация легочного рисунка
В. повышение прозрачности легочных полей
Г. изменение легочного рисунка и корней легких
9. Сосудистый рисунок можно определить на рентгенограмме грудной клетки
А. с момента рождения
Б. с первого месяца жизни
В. с 1 года
Г. после 3 лет
10. При крупозной пневмонии чаще всего соответствующий корень
А. не расширен
Б. расширен и смещен
В. расширен с бугристыми контурами
Г. расширен и малоструктурен
Дата добавления: 2018-04-05; просмотров: 280; Мы поможем в написании вашей работы! |

Мы поможем в написании ваших работ!
