Одонтогенный периостит челюстных костей 9 страница
Клиническая картина при нагноении полости кисты напоминает острый гнойный периостит. В таких случаях диагноз можно поставить в момент хирургического вскрытия гнойника, когда инструмент проникает в кистозную полость. На верхней челюсти нагноение кисты также может сопровождаться клинико-рентгенологи-ческими симптомами острого периостита, остеомиелита, редко — признаками гайморита.
Рентгенологическое исследование челюстных костей является ведущим диагностическим методом. На рентгенограмме корневая киста представляет собой округлый очаг разрежения кости с четкими контурами. Полость кисты гомогенна за счет экссудата. Кость, окружающая кисту, имеет зону репаративного остеогенеза, особенно выраженного при нагноившейся кисте, что является защитной реакцией. Кортикальный слой кости истончается и деформируется, повторяя контуры очага деструкции. Непрерывность кортикального слоя может нарушаться при большом размере кисты. При корневых кистах, оттесняю-
щих зачаток постоянного зуба, видна линия кортикальной пластины кости, ограничивающей зону роста смешенного зуба; коронка его может быть включена в кистозную полость. При остром воспалении и нагноении кисты участок разрежения кости закрыт плотной тенью, его контуры нечеткие. Наиболее информативным методом исследования кист является ортопантомограмма. При кистах верхней челюсти она должна сочетаться с контактной рентгенограммой челюсти в боковой проекции. Контактные внутриротовые рентгенограммы для диагностики кист неинформативны.
|
|
|
Диагностика. Диагноз корневых кист устанавливают на основании сопоставления данных клинического и рентгенологического обследований. В отдельных случаях производят пункцию кисты и исследуют пунктат. Трудно поставить правильный диагноз при нагноившихся кистах верхней челюсти. Такие кисты приходится дифференцировать от доброкачественных опухолей, остеомиелита и гайморита.
Лечение. Используют общепринятые методы хирургического лечения — цистотомию и цистэктомию. Выбор метода зависит от возраста ребенка, локализации и размера кисты.
При молочном прикусе и в период смены зубов задачей оперативного вмешательства является создание условий для остановки роста кисты и регенерации костной ткани при сохранении развивающихся постоянных зубов. При корневых кистах нижней челюсти, развившихся от молочных зубов, больным проводят цистотомию на верхней челюсти только при кистах небольшого размера (диаметром 1,5 см). Цистотомия показана также детям старшего возраста при развитии кисты от постоянного зуба, если в полость кисты проецируются корни соседних зубов. При кистах от по-
|
|
|
стоянных зубов верхней и нижней челюстей проводят цистэктомию с резекцией верхушки корня после соответствующей подготовки зуба (при диаметре кисты не более 1,5 см), т.е. как у взрослых. Цистотомию обычно осуществляют в амбулаторных условиях под местным или общим обезболиванием.
Цистэктомия показана в любом возрасте при кистах верхней челюсти, оттесняющих верхнечелюстную пазуху. В таких случаях цистэктомию сочетают с радикальной операцией на верхнечелюстной пазухе. Ребенка госпитализируют. Операцию производят под эндотрахеальным наркозом.
Прогноз благоприятный. У большинства больных после цистото-мии наблюдается выполнение послеоперационного дефекта костной тканью. Постоянные зубы, оттесненные кистой или проникшие в полость кисты, продолжают развиваться, прорезываются и занимают нормальное место в зубном ряду. Исправление положения таких зубов происходит под влиянием саморегуляции прикуса или ортодон-тического лечения. Могут наблюдаться структурные изменения твердых тканей зубов в форме местной гипоплазии (зубы Турнера). После цистэктомии с радикальной гаймо-ротомией образуется дефект зубного ряда вследствие удаления зачатков зубов. В этих случаях необходимо протезирование.
|
|
|
Профилактика. Для того чтобы предупредить образование кист, необходимо принимать решение о своевременном удалении неэффективно леченных молочных зубов, осуществлять наблюдение за ребенком в течение 1 года после их лечения по поводу хронического пульпита или периодонтита с кратностью 1 раз в 6 мес с обязательным рентгенологическим контролем. Критический возраст для определе-
261
ния показаний к операции удаления молочного зуба 6—7 лет. Для распознавания кист в период их бессимптомного развития целесообразно у ребенка в возрасте 9—10 лет устанавливать характер прорезывания премоляров (порядок, синхронность). При установлении нарушения сроков прорезывания зубов необходимо провести рентгенологическое исследование, которое позволит выявить воспалительную кисту, когда она будет диаметром не более 1,5 см, выявить также резидуальные кисты (их бывает около 30 %) либо установить другую причину нарушения прорезывания постоянных зубов.
6.10. Схема построения рациональной терапии при воспалительных заболеваниях челюстно-лицевой области
|
|
|
В этой части раздела освещен принципиальный подход к планированию комплексного лечения детей с воспалительными заболеваниями ЧЛО, построенный на основании патогенеза заболевания.
1. Хирургическая помощь в пол ном объеме. Хирургический способ лечения больных с острыми нагно-ительными процессами остается незаменимым и в настоящее время — это вскрытие гнойного очага и всех затеков, эффективное дренирование, создание благоприятных условий для их заживления. Зуб, явившийся причиной воспалительного заболевания, подлежит удалению. Как правило, удаление «причинного» зуба и вскрытие очага скопления гноя проводят в один прием. В случае, если состояние больного тяжелое, отмечается подъем температуры тела до 39 "С, «причинный» зуб разрушен и ожидается травматичное его удаление, зуб уда-
262
ляют после стихания симптомов воспаления (отсроченное удаление «причинного» зуба). Сохранению подлежат постоянный однокорневой сформированный «причинный» зуб при условии немедленного пломбирования корневого канала с последующей операцией резекции верхушки корня после стихания воспаления.
2. Антибактериальная терапия. Рациональный подход к антимикробной терапии основывается на выделении, идентификации и определении чувствительности микроорганизмов к препаратам. Чем выше чувствительность, тем эффективнее лечение. До получения результатов антибиотикограммы назначают препараты широкого спектра действия — пенициллин, линкоми-цин, кефзол, ампициллин, гентами-цин, оксациллин, ампиокс-натрий, эритромицин, нетромицин, цефазо-лин, цефалексин, сульфаниламиды. Принципы классического применения антибиотиков:
1) выбор антибиотика в соответствии с чувствительностью микроорганизмов;
2) высокая концентрация антибиотика в крови и очаге воспаления для достижения бактериостатиче-ского или бактерицидного эффекта.
После определения чувствительности микроорганизмов к антибиотикам проводят окончательную коррекцию антибактериальной терапии. В то же время необходимо подчеркнуть опасность, особенно в детском возрасте, комбинаций антибиотиков, вызывающих ото-, ге-пато- и нефротоксическое действие (стрептомицин, канамицин, антибиотики неомицинового ряда и др.).
Как правило, антибиотики вводят внутримышечно. В специализи-рованнных стационарах практикуют также подведение антибиотиков к зоне воспаления непосредственно в рану с помощью диализа, катетеризации вен и лимфогенно. Лим-
фогенный путь введения антибиотиков особенно эффективен, позволяет снизить дозу препаратов, уменьшить частоту их введения и побочное воздействие на организм, транспортировать антибиотик непосредственно в очаг воспаления. Лимфогенная транспортировка антибиотика способствует также снижению дезактивации их в организме, что неизбежно при традиционном внутримышечном введении этих препаратов.
3. Детоксикационная и симптома
тическая терапия. При лечении
больного с гнойно-воспалительным
процессом проводят детоксикаци-
онную терапию — назначают оби
льное питье, а при тяжелом тече
нии вводят внутривенно гемодез,
изотонический раствор натрия хло
рида, 5 % раствор глюкозы, реопо-
лиглюкин.
В комплекс лечебных мероприятий входит также симптоматическая терапия — борьба с болью, сопутствующими функциональными нарушениями органов и систем.
4. Гипосенсибилизирущая тера пия. Больным назначают препараты, обладающие антигистаминным и антисеротониновым действием, препараты кальция внутрь, а в тяжелых случаях внутримышечно.
5. Воздействие на иммунную сис тему включает в себя иммунозаме-стительную терапию, иммуности-муляцию и устранение ингибирующих иммунологическую реактивность факторов. Иммунотерапия представляет собой пассивное им-мунозаместительное воздействие, т.е. введение в организм ребенка готовых антител, например антитоксической сыворотки, антистафилококковых сывороток, препаратов гамма-глобулинов.
К иммунотерапевтическим воздействиям относят также выведение из организма иммунных комплексов и ингибирующих факторов, которые связывают антитела, введенные с заместительной целью,
или блокируют эффект иммунокор-ригирующих препаратов. С этой целью проводят гемодиализ, гемо-сорбцию, иммуносорбцию, плазма-и лимфаферез.
Фармакологические препараты, влияющие на иммунную систему, подразделяют на иммуностимуляторы, иммунодепрессанты и иммуно-модуляторы. Иммуностимуляторы бывают синтетическими (декарис, диуцефон) и естественными (вакцины, эндотоксины). Эти препараты различно воздействуют на активность Т- и В-звеньев иммунитета и систему фагоцитирующих клеток (например, метилурацил, дела-гил, нуклеинат натрия стимулируют активность Т-хелперов и фагоцитоз, а декарис стимулирует активность Т-супрессоров).
Новое направление в иммунокор-рекции появилось с открытием гормонов и медиаторов, вырабатываемых самой иммунной системой для регуляции и созревания иммунокомпетентных клеток. К ним относятся тимические факторы (тактивин, тималин, тимоп-тин, тимоген), костномозговые факторы (миелопид, стимулятор антителопродуцентов), интерлей-кины (лимфокины, монокины).
Общеукрепляющее лечение.
Повышение защитных сил организма больного ребенка осуществляется посредством регулярного введения плазмы, сывороточного альбумина, антистафилококкового гамма-глобулина. Это одновременно и пластический материал, и полноценное питание, биологический стимулятор и готовые антитела. Все эти препараты оказывают также хорошее детоксикационное действие, ускоряют выздоровление.
Для повышения эффективности антибактериальной терапии, стимуляции защитных сил организма, усиления репаративных процессов используют следующие препараты:
263
| ЗАБОЛЕВАНИЯ СЛИЗИСТОЙ ОБОЛОЧКИ ПОЛОСТИ РТА |
| 7.1. Поражения слизистой * оболочки полости рта - травматического происхождения Слизистая оболочка рта человека устойчива к воздействию химиче- в ских, физических раздражителей, а также к внедрению инфекции. Она в силу особенностей своего строе- 1 ния обладает высокой регенератор- |
галаскороин, пентоксил, метацил, а также бактериальный полисахарид продигиозан, который не оказывает антибактериального действия, но вызывает перестройку ряда систем организма — стимулирует фагоцитарную функцию, активирует факторы гуморального иммунитета, усиливает деятельность гипофизар-но-надпочечниковой системы.
7. Витаминотерапия. Гнойная инфекция вызывает также выраженный гиповитаминоз. Особенно резко проявляется недостаточность витаминов группы В и С. В связи с этим широко практикуют назначение витаминизированных коктейлей внутрь, в тяжелых случаях — парентерально, что положительно влияет на улучшение тканевого дыхания, снижает проницаемость сосудистых стенок, улучшает условия репарации тканей, снижает уровень интоксикации организма.
8. Местное лечение. Для местного лечения гнойных ран в 1-й фазе раневого процесса (травматическое воспаление) рекомендуются средства с выраженным дегидратацион-ным, некролитическим, антибактериальным, обезболивающим действием. Особенно эффективны мази на гидрофильной основе: «Левоме-коль», «Левосин», 10 % мазь мафе-нид-ацетата, 5 % диоксидиновая и йодопириновая мази, азолы на водорастворимой основе в форме пенных аэрозолей — «Диоксизоль», «Сульйодовизоль». Для промывания ран и дренажей используют различные растворы антисептиков (хлоргексидин, хлорофиллипт, эк-терицид, димексид, калия перман-ганат, перекись водорода), протео-литические ферменты (химотрип-син, химопсин, трипсин).
Во 2-й фазе раневого процесса (регенерация или пролиферация) широко используют мазь Вишневского, винилин, облепиховое масло, сок и масло шиповника, колан-хоэ, метилурациловую мазь, желе «Солкосерил» и аэрозоли: «Вини-
золь», «Олазоль», «Левовинизоль», «Сульйодовизоль», «Диоксизоль», «Гипозоль», «Траумель С».
В 3-й фазе раневого процесса (формирование и перестройка рубца) местно, как правило, используют кератопластические средства для ускорения эпителизации и физиотерапевтические процедуры (тепловые прогревания, электрофорез ферментов и др.) для предотвращения образования гипертрофических и келоидных рубцов. Больным с различными гнойными процессами в околочелюстных мягких тканях показаны физиотерапевтические процедуры: токи УВЧ, УФО, электрофорез линкомицина, ГБО, магнито- и лазеротерапия.
Следует отметить, что немедикаментозная терапия служит альтернативой «фармакологической перенасыщенности» детского организма в современных условиях.
Пути улучшения помощи детям с воспалительными процессами ЧЛО следует искать в увеличении объема санации и улучшении ее качества, ранней диагностике и прерывании острой одонтогенной инфекции, оперативной мобилизации всех ресурсов при развивающихся гнойных формах воспаления.
Значительная часть больных с острыми воспалительными процессами без выраженных признаков общей реакции не нуждается в госпитализации и находится на амбулаторном лечении, однако детям с острыми воспалительными процессами и выраженным общим проявлением воспалительной реакции необходимо специализированное комплексное лечение в условиях стационара. Такой же тактики следует придерживаться при лечении всех детей с острыми гнойными воспалительными процессами ЧЛО, а в младшей возрастной группе (до 5 лет) в обязательном порядке.
В период реконвалесценции должна быть предусмотрена преемственность мероприятий, проводи-
мых врачами специализированных стационаров, детских поликлиник и врачей участков.
В реабилитационном периоде необходимы наблюдение детей, у которых после перенесенного заболевания сформировались какие-либо анатомо-физиологические нарушения (дефекты зубного ряда, прикуса, недоразвитие костей и мягких тканей и т.д.) с целью ликвидации этих нарушений. План реабилита-
Раздел 7
Современные методы исследования и экспериментальные модели заболеваний позволили установить, что полость рта имеет тесную анатомо-физиологическую взаимосвязь с разными системами организма. Распознавание и лечение болезней полости рта являются важной задачей как врачей-стоматологов, так и врачей общей практики. Диагностика и лечение болезней слизистой оболочки рта требуют высокого профессионализма, интеграции знаний и методов исследования разных специальностей, так как слизистая оболочка рта нередко бывает местом проявления многих соматических заболеваний (авитаминозы, сифилис, болезни крови, эндокринной системы и др.). Этим объясняется тесная связь при обследовании больного в работе врача-стоматолога с врачами других специальностей, а также выбор комплексной терапии с учетом этиопатогенеза болезни и индивидуальных особенностей каждого пациента.
В клинике детской терапевтической стоматологии МГМСУ в основу классификации заболеваний слизистой оболочки рта у детей положены этиологические и
ЦИОННЫХ мери и^ inn inn дилли.м ~«
ставлять лечащий врач и другие специалисты — ортодонт, ортопед, логопед, педиатр, психолог, физиотерапевт. Эти мероприятия начинают сразу после лечения основного заболевания — промедление чревато быстрым развитием у детей вторичных деформаций, формированием вредных привычек, возникновением различных психологических комплексов.
патогенетические факторы, помогающие врачу при лечении выбрать наиболее рациональное воздействие.
Классификация поражений слизистой оболочки рта, языка и губ у детей
1.Поражения слизистой оболочки рта травматического происхождения.
| 96S |
2. Поражения слизистой оболочки рта при инфекционных заболеваниях.
3. Поражения слизистой оболочки рта, вызванные специфической инфекцией.
4. Поражения слизистой оболочки рта, обусловленные аллергией и приемом лекарственных веществ.
5. Изменения слизистой оболочки рта при заболеваниях различных органов и систем.
6. Заболевания языка.
7. Заболевания губ.
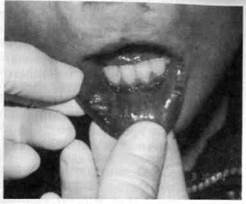
Рис. 7.1. Травматическая эрозия угла рта.
ной способностью. Ответной реакцией слизистой оболочки на воздействие травмирующего фактора является воспаление, которое зависит от силы действия фактора, его продолжительности и защитных свойств организма.
Слизистая оболочка полости рта имеет непосредственный контакт с внешней средой, поэтому при приеме пищи, чистке зубов, зубоврачебных вмешательствах она может подвергаться воздействиям, вызывающим ее поражение.
При острой механической травме (случайное прикусывание, травма разрушенными зубами, зубной щеткой с жесткой щетиной и др.) возможны гиперемия поврежденного участка слизистой оболочки, деск-вамация эпителия, эрозирование или образование язвы, в зависимости от продолжительности травмы, ее интенсивности и ответной реакции организма.
Данные анамнеза при отсутствии острого воспаления весьма скудны. Общее состояние и сон не нарушены, температура тела нормальная. В полости рта на фоне гиперемии слизистой оболочки — эрозии эпителия, чаще неправильной формы, покрытые фибринозным налетом. Прием пищи обычно малоболезненный.
266
При присоединении вторичной инфекции увеличиваются отек и воспалительная реакция не только окружающих тканей полости рта, но и регионарных лимфатических узлов.
Травматические повреждения
встречаются у детей самого раннего возраста. Причиной их могут быть преждевременно прорезавшиеся молочные зубы. Твердые ткани таких зубов неполноценны, и при сосательных движениях их острые края травмируют не только сосок груди матери, но и уздечку и нижнюю поверхность языка, в результате чего образуются эрозии или язвы. При длительном раздражении на месте травмы возможны пролиферация и образование грануляционной ткани. Повреждения слизистой оболочки острыми краями собственных зубов могут наблюдаться в результате приступов кашля при коклюше или бронхите (болезнь Рига—Феде), при прикусывании слизистой оболочки после проведения анестезии. У детей раннего возраста нередко обнаруживаются прилипшие к слизистой оболочке твердого неба инородные тела (чешуйки семечек, сердцевинки яблок, обломки игрушек, монеты).
При повышенной возбудимости нервной системы у детей часто выявляется хроническое прикусывание языка, губ, щек (рис. 7.1). Вследствие этой вредной привычки по линии смыкания зубов, на спинке языка, внутренней поверхности губ возникают очаги, покрытые белыми шероховатыми участками эпителия с поверхностными эрозиями, обрывками эпителия. Пациенты знают о своей вредной привычке, но отвыкают от нее с большим трудом. Причинами хронической травмы слизистой оболочки рта могут быть разрушенные кариозным процессом зубы, неправильно изготовленные ортодонтические аппараты. Таким образом, клинико-морфологические изменения, вызванные внешними
Дата добавления: 2021-12-10; просмотров: 34; Мы поможем в написании вашей работы! |

Мы поможем в написании ваших работ!
