У повторнородящих – 6 – 12 часов.
Физиологическое течение родов.
Теоретический материал
Роды – безусловный рефлекторный акт, направленный на изгнание плодного яйца из полости матки по достижении плодом жизнеспособности, это сложный физиологический, генетически запрограмированный процесс, безусловный рефлекторный акт, регуляцию которого обеспечивают практически все органы и системы женщины.
Самопроизвольные роды (своевременные) нормальные (неосложненные) роды - физиологический процесс рождения плода (также элементов плодного яйца: плацента, околоплодные воды, плодные оболочки) в затылочном предлежании, в случае одноплодной беременности, через естественные родовые пути, при доношенном сроке, спонтанном начале, а также наличии неосложненного течения, как со стороны матери, так и плода.
Характеристика нормальных (неосложненных) самопроизвольных родов:
- одноплодная беременность;
- головное предлежание, затылочное вставление плода;
- соразмерность головки плода и таза матери;
- доношенная беременность – срок беременности с 37 1/7 нед. до 41 6/7 нед.;
-спонтанное начало родовой деятельности;
- продолжительность родов: у первородящих – более 6 часов, у повторнородящих – более 4 часов, но не более 18 часов;
|
|
|
- координированная родовая деятельность, не требующая коррекции;
- своевременное излитие околоплодных вод (более 7 см раскрытия маточного зева);
- отсутствие осложнений в родах;
- отсутствие у ребенка гипоксических, травматических или инфекционных осложнений;
- общая допустимая кровопотеря в последовом и раннем послеродовом периодах не более 0, 5 % массы тела роженицы (не более 500 мл), не более 10 % ОЦК.
-
В настоящее время жизнеспособным считают плод, начиная с 22-недельного срока беременности, когда масса его тела достигает 500 г, а длина - 25 см.
Своевременными, срочными, нормальными, физиологическими считают роды при сроке беременности от 37 до 41 нед. и 6 дней, когда рождается доношенный и зрелый плод, быстро и легко адаптирующийся к внешним условиям.
Преждевременными считают роды на сроке 22 – 36 нед. и 6 дней,
Запоздалыми – на сроке беременности 42 нед. и более.
Женщину, у которой роды происходят впервые, называют первородящей, при повторных родах - повторнородящей. Во время родов рожающую женщину принято называть роженицей.
Причины наступления родов и регуляция родовой деятельности до сих пор недостаточно изучены.
В настоящее время основной причиной наступления своевременных родов считают генетическую программу, предусматривающую завершение беременности после достижения плодом зрелости. Важная роль в начале родов принадлежит гуморальной системе беременной женщины и плода.
|
|
|
Начало родов – генетический сигнал, в результате которого начинается каскад реакций, вызывающий выброс утеротонических веществ перед родами и обеспечивающий пульсирующий их синтез во время родов, от которого зависит регулярный характер сократительной деятельности матки.
Активная роль в инициации родов и развитии родовой деятельности принадлежит фетоплацентарному комплексу.
Перед родами в организме формируется родовая доминанта – очаг возбуждения в коре головного мозга, который обеспечивает развитие родовой деятельности.
Инициатором всех процессов выступает плод.
Увеличивается синтез утеротонических средств - простагландинов, окситоцина; обеспечивающих родовые схватки, чувствительность матки к окситоцину повышается в последние недели беременности и достигает максимума в активной фазе первого периода, во втором и третьем периодах родов. Повышая тонус матки, окситоцин стимулирует частоту и амплитуду схваток.
Готовность организма к родам выражают определенные признаки.
|
|
|
Предвестники родов – комплекс признаков, появление которых за 1 месяц или 2 недели до родов указывает на готовность организма беременной к родам и скорое их начало.
Субъективные предвестники родов:
формирование водителя ритма сокращений матки (скопление тел нервных клеток, в одном из маточных углов, чаще в правом, в котором будут возникать нервные импульсы и волны сокращения будут распространяться по матке, вызывая последовательные сокращения дна, тела, нижнего сегмента матки – тройной нисходящий градиент, вызывая изменение направления (смещение) волокон миометрия;
«гордая поступь беременной» - в результате перемещения центра тяжести тела беременной кпереди, в связи с чем плечи и голова отводятся назад;
выпячивание пупка;
уменьшение объема околоплодных вод – матка более плотно обхватывает плод;
уменьшение массы тела, учащенное мочеиспускание;
снижение двигательной активности плода (тесно);
опущение дна матки, расправление ранее поджатого купола диафрагмы, облегчение дыхания;
повышение возбудимости мускулатуры матки – предвестниковые схватки, эти безболезненные сокращения матки приводят к еще большему растяжению нижнего сегмента матки, способствуют опущению и вставлению предлежащей части плода во вход в малый таз;
|
|
|
отхождение слизистой пробки из канала шейки матки;
шейка матки перед родами под влиянием эстрогенов становится «зрелой», т.е. мягкой, легко растяжимой, влагалищная ее часть укорачивается до 2 см и менее, канал шейки матки выпрямляется и становится проходим на всем протяжении, внутренний зев размягчается, сглаживается, шейка матки располагается по проводной оси таза.
Предвестниковый период переходит в прелиминарный период (продолжительностью в норме не более 6 – 8 - 12 часов, соответствует времени формирования родовой доминанты в коре головного мозга и сопровождается биологическим «дозреванием» шейки матки), прелиминарный период переходит в первый период родов.
Признаки начала родов:
- Появление регулярных схваток через 10 минут и менее
- Раскрытие шейки матки на 2-3 см,
- Укорочение и сглаживание шейки матки более 80% от исходной длины
Мед. помощь женщинам во время родов и послеродовом периоде оказывают в рамках специализированной мед. помощи.
При поступлении роженицы в акушерский стационар – акушерка приемного отделения незамедлительно вызывает дежурного врача акушер-гинеколога на осмотр пациентки.
Производит регистрацию пациентки в журнале поступивших и электронной базе мед.учреждения, оформляет титульные листы (паспортную) часть истории родов; на основании обменно-уведомительной карты беременной.
Производит:
- общую термометрию тела пациентки;
- антропометрию (измерение массы тела и роста пациентки);
- исследование пульса и АД на обеих руках;
- аускультацию сердечного ритма плода и помощью акушерского стетоскопа или по КТГ;
- контролирует и проводит первичную гигиеническую санитарную обработку пациетки.
Дежурный врач акушер-гинеколог:
- производит общий физикальный осмотр;
- оценивает общее состояние пациентки;
(кожные покровы, видимые слизистые, телосложение, аускультация тонов сердца, аускультация легких);
- осмотр и пальпация молочных желез;
- пальпация живота,
- с-м Пастернацкого (поколачивание по косто-вертебральной – поясничной области).
Производит наружное акушерское исследование (аускультация сердечного ритма – СР плода с помощью акушерского стетоскопа или КТГ);
- ВДМ и ОЖ;
- определение предполагаемой массы плода – по Рудакову, Жорданиа (ПМП = ОЖ х ВДМ);
- наружная пельвиометрия;
- приемы Леопольда – Левицкого ( положение, позиция, вид, предлежание, отношение головки к плоскостям таза);
- осмотр наружных половых органов и промежности.
Производит внутреннее акушерское исследование:
- осмотр в зеркалах;
- оценка слизистых влагалища и шейки матки;
- оценка характера выделений из половых путей, в том числе околоплодных вод;
- забор отделяемого из уретры, цервикального канала и влагалища на бактериоскопическое исследование (микробиоценоз).
Влагалищное исследование:
- оценка структурных изменений шейки матки (степень сглаживания шейки матки, раскрытие маточного зева);
- целостность плодного пузыря;
- определение высоты стояния предлежащей части, характера вставления, анатомические особенности плоскостей малого таза);
- определение диагональной коньюгаты (при достижении крестцового мыса) с целью определения истинной акушерской коньюгаты.
Акушер – гинеколог заполняет историю родов. Формулирует клинический диагноз. Составляет план ведения родов. Проводит оценку факторов риска.
При поступлении роженицы в акушерский стационар бритье кожи наружных половых органов и постановку очистительной клизмы проводят при наличии врачебного назначения и по желанию женщины.
Душ назначают всем пациенткам, выдают индивидуальный комплект белья (рубашка, полотенце, подкладная пеленка, халат). Разрешают использовать свою обувь и чистое белье.
После осмотра и оформления документации акушерка приемного отделения лично проводит роженицу и сопровождающего ее в родовой блок до палаты, в которой она будет находиться до и во время родов.
Во время родов весь организм роженицы осуществляет серьезную физическую работу, что особенно сказывается на сердечно-сосудистой, дыхательной системе и метаболизме.
Во время родов отмечаются тахикардия, особенно во втором периоде (100-110 в минуту), и повышение артериального давления на 5-15 мм рт. ст.
Одновременно изменяется частота дыхания: во время схваток экскурсия легких уменьшается и восстанавливается в паузах между схватками. При потугах дыхание задерживается, а затем учащается на 8-10 дыхательных движений в минуту.
ПЕРИОДЫ РОДОВ
Родовой акт принято делить на три периода:
• первый - период раскрытия маточного зева- от начала схваток до полного (10 – 11 см) раскрытия маточного зева;
• второй - период изгнания плода- от полного раскрытия маточного зева до изгнания плода;
• третий - последовый период (отделение плаценты, рождение последа) - от рождения плода до рождения плаценты. Роды заканчиваются рождением последа.
Роды начинаются со схваток, которые, в отличие от простых спорадических сокращений матки, ведут к структурным изменениям шейки матки - укорочению и сглаживанию.
Началом родов принято считать тот момент, когда схватки достигли частоты не реже, чем одна в 10 мин.
Первый период родов начинается с появления регулярных схваток и заканчивается полным раскрытием маточного зева (10 см).
Первый период родов длится от начала регулярной родовой деятельности – регулярных схваток (не менее 1 за 10 мин) до полного раскрытия шейки матки.
Средняя продолжительность родов у первородящих: 8 – 14 часов;
у повторнородящих – 6 – 12 часов.
Первый период родов характеризуется схватками.
Схватки - это непроизвольные_ритмичные сокращения мышц матки с частотой не реже одной через 10 мин.
После каждого сокращения матки наступает ее полное расслабление (пауза между схватками).
Схватки оценивают по четырем показателям: частота, продолжительность, сила и болезненность.
В начале родов схватки редкие, короткие и малоболезненные: через каждые 10 мин, продолжительностью по 10-15-20 с. В дальнейшем паузы постепенно сокращаются до 1-2 мин (в конце первого периода). Продолжительность схваток в середине родов - 30-40 с, а в конце родов - 50-60 с. Болезненность схваток зависит от их силы, состояния ЦНС, от положения роженицы, ее мотивации, психологического состояния, а также от качества психопрофилактической подготовки беременной к родам.
Нижний сегмент матки плотно охватывает предлежащую часть – пояс прилегания, который разделяет околоплодные воды на передние (находящиеся ниже головки – плодный пузырь) и задние. Во время схваток повышается внутриматочное давление, предлежащая часть плода и плодный пузырь раздражают окончания нервных рецепторов в стенках нижнего сегмента матки и шейке матки), способствуя усилению схваток.
Тонус и силу сокращения матки определяют пальпацией: руку кладут на дно матки и по секундомеру определяют время от начала одного до начала другого сокращения матки. Инструментальные методы регистрации родовой деятельности (гистерография с помощью кардиотокографа) дают возможность получить более точную информацию об интенсивности сокращений матки.
Раскрытию шейки матки способствуют: а) своеобразные, характерные только для матки сокращения мышц.
б) давление на шейку изнутри плодным пузырем, а после излития околоплодных вод - предлежащей частью плода из-за повышения внутриматочного давления.
Особенности сокращения матки определяются ее строением и расположением мышечных волокон.
Существует несколько механизмов раскрытия шейки матки, один из них, связан с образованием плодного пузыря, так как во время схваток в результате равномерного давления стенок матки околоплодные воды устремляются к внутреннему зеву в сторону наименьшего давления, где нет сопротивления стенок матки. Под напором околоплодных вод нижний полюс плодного яйца отслаивается от стенок матки и внедряется во внутренний зев канала шейки. Эта часть околоплодных вод оболочки нижнего полюса яйца называется плодным пузырем, расширяет шейку матки изнутри.
Силу и продолжительность схваток можно определять рукой, расположенной в области дна матки, а степень ее расслабления определяют пальпацией. Матка после схватки должна хорошо расслабиться.
Сглаживание шейки матки и раскрытие маточного зева у перво- и повторнородящих женщин происходит по-разному.
•У первородящих раскрытие обычно начинается с внутреннего зева, шеечный канал и шейка матки несколько укорачиваются, затем канал шейки матки все более растягивается, шейка соответственно укорачивается и сглаживается. Шейка как бы втягивается в нижний сегмент матки. Затем начинает раскрываться наружный зев.
•У повторнородящих типичным следует считать одновременное раскрытие канала и сглаживание шейки матки.
Раскрытие шейки матки считается полным, когда зев раскрывается до 10-12 см. Одновременно с раскрытием шейки матки в первом периоде, как правило, начинается продвижение предлежащей части плода по родовому каналу. Головка плода начинает опускаться в полость таза с началом схваток, находясь к моменту полного раскрытия шейки чаще всего большим сегментом во входе в малый таз или в полости малого таза.
К моменту полного раскрытия шейки матки плодный пузырь утрачивает свою физиологическую функцию и должен вскрыться.
Плодный пузырь при физиологических родах разрывается при почти полном открытии маточного зева (на 7 -8 см).
В зависимости от времени излития околоплодных вод различают:
- преждевременное излитие околоплодных вод – излитие ОВ до начала родовой деятельности или с началом родовой деятельности. раннее излитие - излитие вод после начала родовой деятельности, но до полного раскрытия шейки матки;
- запоздалое излитие околоплодных вод, когда из-за чрезмерной плотности оболочек пузырь разрывается позже полного раскрытия шейки матки (если при запоздалом разрыве плодного пузыря не произвести амниотомию - вскрытие оболочек плодного пузыря, то плод может родиться в амниотической оболочке - "сорочке");
В первом периоде родов врач наблюдает за общим состоянием роженицы и сердцебиением плода, динамикой и болезненностью схваток, состоянием шейки матки, маточного зева. Особое внимание обращают на состояние сердечно-сосудистой системы роженицы (окраска кожного покрова, пульс, регулярное измерение АД на обеих руках), справляются о самочувствии роженицы (усталость, головная боль, головокружение, расстройство зрения, боли в эпигастральной области).
В настоящее время широкое распространение получили фетальные мониторы, которые одновременно регистрируют сокращения гладкой мускулатуры матки и основные параметры сердечной деятельности плода (ЧСС).
Наружное акушерское исследование в периоде раскрытия проводят систематически, не реже 1 раза в час (каждые 2 часа).
Записи в медицинских документах производят не реже чем каждые 3 ч.
Выслушивание сердцебиения плода (норма - 120-160 в минуту) проводят в первый период родов каждые 15-30 мин в течение одной полной минуты после окончания схватки; во время потуг - после каждой потуги.
Оценка мочевыделительной функции – каждые 2 – 3 часа ( при необходимости мочу выводят катетером).
Для наблюдения за динамикой родовой деятельности применяют наружное акушерское и влагалищное исследования.
При активном поведении женщины в первом периоде родов (она ходит, принимает душ, отдыхает сидя) роды укорачиваются почти на 2 ч по сравнению с теми роженицами, которые пассивно находятся в кровати (особенно неблагоприятно положение на спине). В первом периоде родов необходимо следить за функцией мочевого пузыря и кишечника, так как их переполнение препятствует нормальному течению родов. Переполнение мочевого пузыря может возникнуть в связи с его атонией или в результате прижатия уретры к симфизу головкой плода. Роженице предлагают мочиться через каждые 2-3 ч, при отсутствии самостоятельного мочеиспускания прибегают к катетеризации.
Поведение женщины в первом периоде родов должно быть активным. Роженица должна использовать приемы немедикаментозного обезболивания, которым ее обучили на занятиях по психопрофилактической подготовке к родам (семейно-ориентированные роды). Понятие <<Партнерские роды>> предполагает присутствие на родах мужа или других родственников. Постельный режим рекомендуют только при целом плодном пузыре в случаях многоводия, преждевременных родах, тазовом предлежании плода.
Партограмма. С целью оценки динамики родов используют линейное графическое изображение укорочения шейки матки и открытия маточного зева в зависимости от продолжительности родовой деятельности. На этом же графике отражают продвижение головки плода относительно плоскостей малого таза матери.
Скорость раскрытия маточного зева – не менее 1, 2 см/ч у первородящих и 1, 5 см/ч у повторнородящих.
Внутренне акушерское исследование проводят при поступлении пациентки в родильное отделение;
- при излитии околоплодных вод;
- в 1 периоде родов – не реже 1 раз в 6 часов, по показаниям – чаще, для определения акушерской ситуации; перед выполнением акушерских манипуляций.
Во 2 периоде родов – по клинической необходимости

Второй период родов.
Полным раскрытием шейки заканчивается первый период родов и начинается второй период изгнания плода. Период изгнания плода с момента полного раскрытия маточного зева до рождения ребенка. В среднем второй период родов у первородящей длится 1, 1 ч (70 минут) – максимум 2 час, у повторнородящих – 0, 4 часа (25 минут), максимально – 1. 1 часа.
С момента полного раскрытия маточного зева (10-11 см) начинается второй период родов - период изгнания, который заканчивается рождением плода. Конец первого периода родов (кроме схваток) характеризуется появлением потуг.
Родовыми изгоняющими силами являются – потуги (синхронные со схватками сокращения мышц матки, диафрагмы, мышц брюшного пресса, мышц тазового дна, повышение внутриматочного и внутрибрюшного давления). Потуги являются непроизвольным рефлекторным актом и возникают благодаря давлению предлежащей части плода на нервные тазовые сплетения, нервные окончания шейки матки и мышц промежности. Роженица, задерживая выдох, сокращает диафрагму и мышцы брюшной стенки. В результате потуг значительно повышается внутриматочное и внутрибрюшное давление.
Потуги начинаются в том случае, когда предлежащая часть опускается на тазовое дно. В это время предлежащая часть находится в узкой части полости малого таза.
Потуги повторяются через каждые 2-3 мин и длятся 50-60 с, сила потуг может регулироваться роженицей произвольно.
Механизмом родов является совокупность движений, совершаемых плодом при прохождении через родовой канал. В результате этих движений головка стремится пройти через большие размеры таза наименьшими своими размерами.
Механизм родов начинается тогда, когда головка по мере перемещения встречает препятствие, мешающее ее дальнейшему движению.
Движение плода под влиянием изгоняющих сил совершается по родовому каналу по направлению проводной оси таза, которая представляет собой линию, соединяющую середины всех прямых размеров таза.
Костная основа родового канала имеет неодинаковые размеры в различных плоскостях. Продвижение плода принято относить к следующим плоскостям малого таза:
• входа в таз;
• широкой части полости малого таза;
• узкой части полости малого таза;
• выхода таза.
Для механизма родов важное значение имеют размеры не только таза, но и головки, а также ее способность к изменению формы, т.е. к конфигурации. Конфигурацию головки обеспечивают швы и роднички и определенная пластичность костей черепа. Под влиянием сопротивления мягких тканей и костной основы родового канала кости черепа смещаются относительно друг друга и заходят одна на другую, приспосабливаясь к форме и размерам родового канала.
Предлежащая часть плода, которая первой следует по проводной оси родового канала и первой показывается из половой щели, называется проводной точкой. В области проводной точки формируется родовая опухоль. По конфигурации головки и расположению родовой опухоли после родов можно определить вариант предлежания.
Плод преодолевает препятствия со стороны родового канала благодаря поступательному движению предлежащей части, в сочетании с другими движениями ( сгибательными, вращательными, разгибательными под воздействием родоизгоняющих сил).
Плод, проходя по родовому каналу осуществляет ряд последовательных движений – биомеханизм родов – совокупность всех движений, совершаемых плодом при прохождении через родовые пути матери.
При переднем виде затылочного предлежания плода условно выделяют четыре момента биомеханизма родов:
1 Сгибание головки
2 Внутренний поворот головки
3 Разгибание головки
4 Внутренний поворот плечиков и наружный поворот головки.
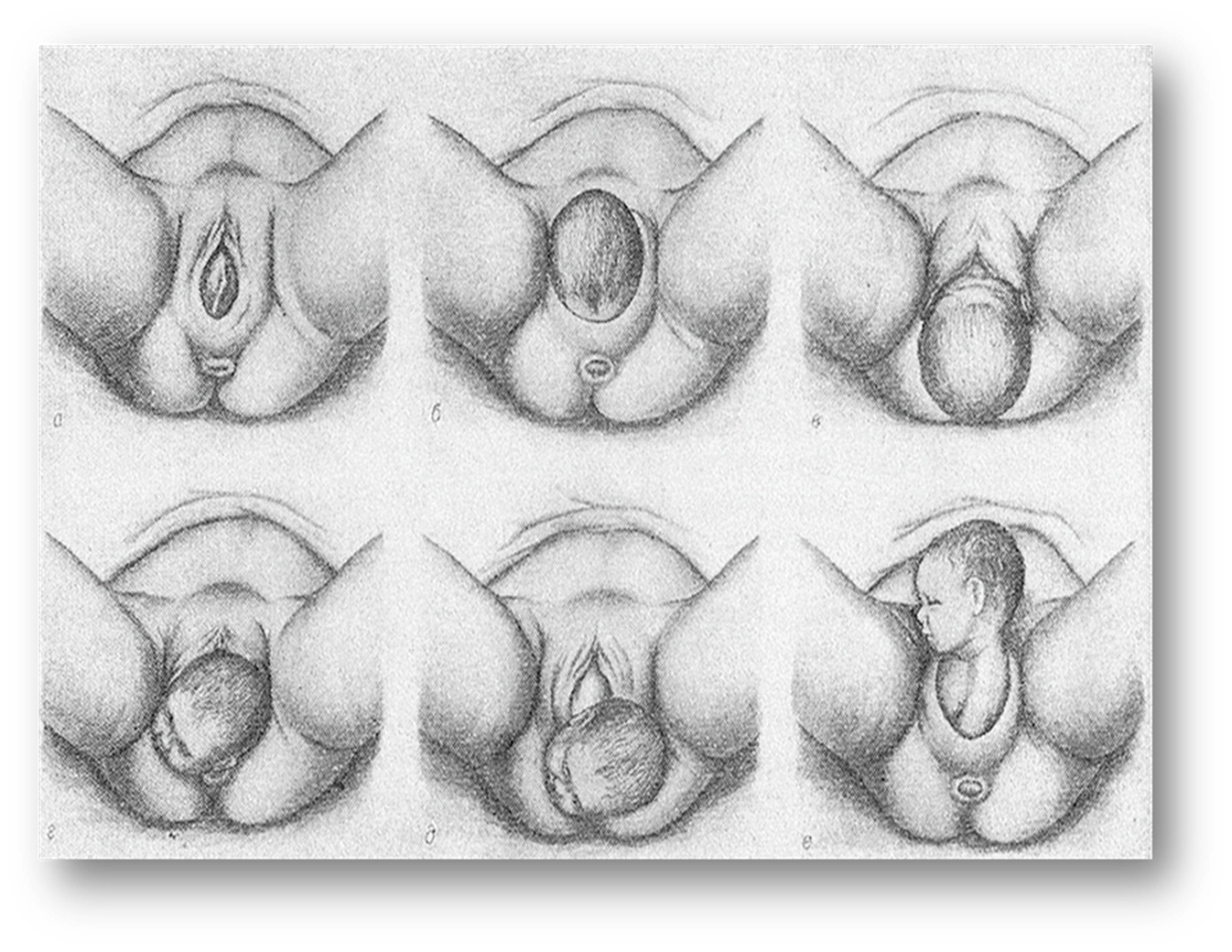

Различают четыре основных момента механизма родов.
Первый момент - сгибание головки.
Второй момент - внутренний поворот головки.
Третий момент - разгибание головки начинается после того, как головка, располагаясь большим сегментом в полости выхода, упирается подзатылочной ямкой в нижний край лонного сочленения, образуя точку фиксации. Головка, вращаясь вокруг точки фиксации, разгибается и рождается. В результате потуг из половой щели появляются теменная область, лоб, личико и подбородок.
Четвертый момент - внутренний поворот туловища и наружный поворот головки.
Все перечисленные моменты механизма родов туловища и головки совершаются синхронно и связаны с поступательным движением плода.
Во втором периоде родов врач особенно тщательно наблюдает за:
•состоянием роженицы;
•характером родовой деятельности;
•сердцебиением плода: сердцебиение должно выслушиваться после каждой потуги; необходимо также обращать внимание на ритм и звучность тонов сердца плода;
•продвижением предлежащей части;
•характером выделений из родовых путей.
В процессе рождения головки выделяют врезывание и прорезывание. Врезывание головки - часть родового акта, когда под действием изгоняющих сил головка плода появляется из половой щели, а с окончанием потуги скрывается в родовых путях.
Прорезывание головки - часть родового акта, когда головка плода после окончания потуги не скрывается в родовом канале.
Нормальные самопроизвольные роды в головном предлежании не подразумевают использование утеротонических средств и рассечение промежности (перинео-, эпизиотомию).
В настоящий момент существует два конкурирующих подхода к ведению конца периода изгнания.
•Первый - условно классический с оказанием акушерского пособия в родах при головном предлежании.
•Второй - отсутствие любых манипуляций с головкой плода и промежностью, но не исключающих вербального контроля за дыханием и потугами. При таком ведении родов женщина может находиться в положении на коленях, на корточках или стоя, и тогда роды называют вертикальными.
Свободное положение в родах.
Вертикальные роды.
Термин «Вертикальные роды» довольно узок. Чаще всего под ним понимают вертикальную позицию роженицы только во втором периоде родов. Свободное поведение (положение) в родах касается как первого, так и второго периода и подразумевает полную свободу положений и движений роженицы.
В первом периоде родов роженица может сидеть, стоять, ходить, лежать (положение на спине удлиняет время родов, поэтому наиболее неблагоприятно), принимать теплый душ или даже ванну - все это способствует уменьшению болей во время схваток, укорочению родов, уменьшению использования утеротоников, а также имеет неоспоримые психологические преимущества.
Вертикальное положение в первом периоде обеспечивает большее давление плодного пузыря или головки на область нижнего сегмента и маточного зева, раздражая рецепторы этой области, что делает схватки более продуктивными и укорачивает период раскрытия на 2-3 ч. Кроме того, при вертикальной позиции матка не сдавливает крупные сосуды брюшной полости.
Что сохраняет хорошее маточно-плацентарное кровообращение, не вызывая гипоксии плода во время схваток, особенно во втором периоде.
Во втором периоде может быть использована любая вертикальная позиция: полусидя на корточках, стоя на коленях, просто стоя; стоя или сидя в специальном кресле-трансформере.
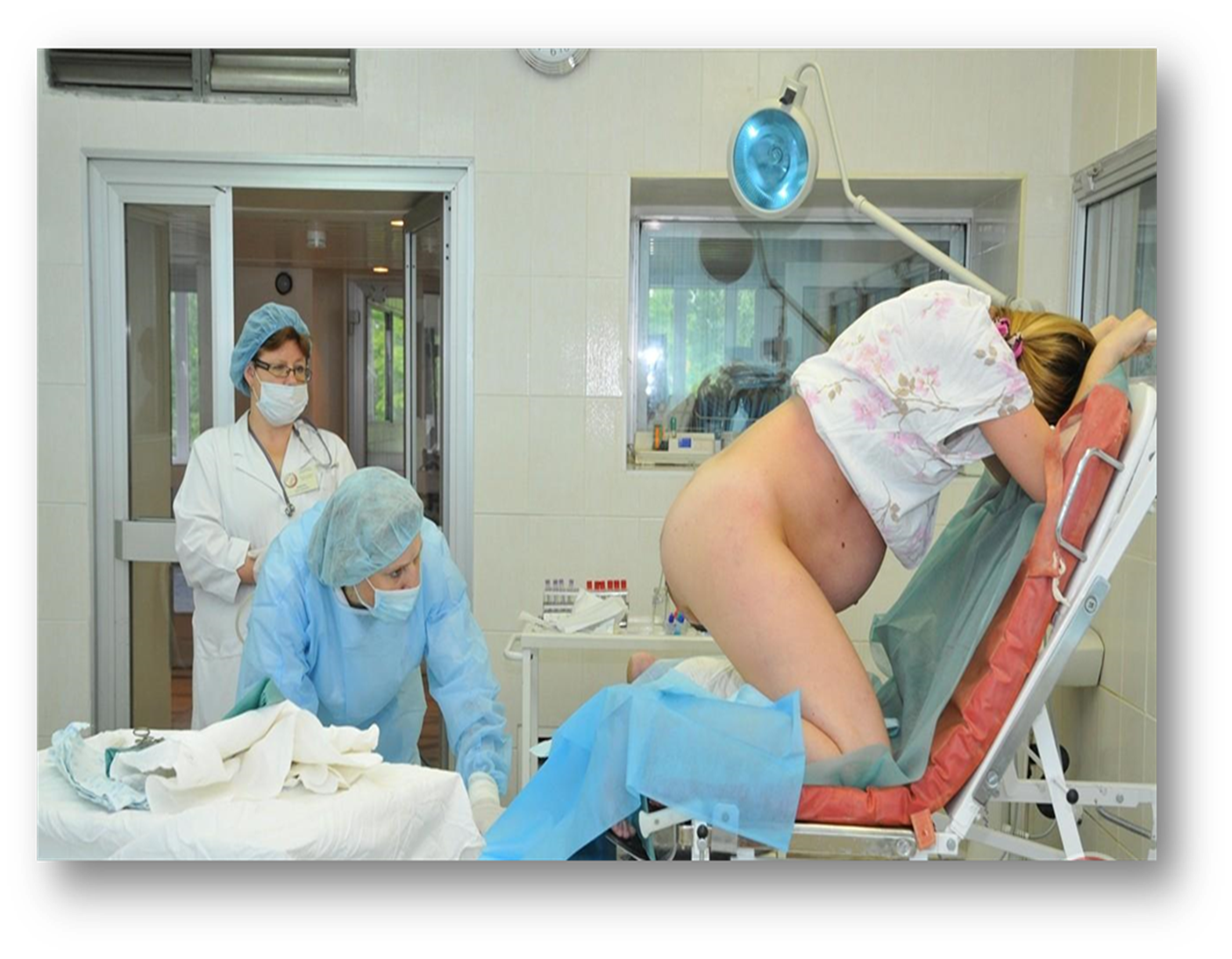
Положение - лежа на спине (литотомическая позиция) - самое выгодное для акушерки, но не для матери и плода.
В третьем периоде роженица может сохранять вертикальное положение, располагаясь полусидя, приложив ребенка к груди. Такое положение способствует быстрому отделению плаценты и уменьшению кровопотери.
В каком бы положении не произошли роды, это не должно исключать немедленного выкладывания новорожденного на грудь матери.
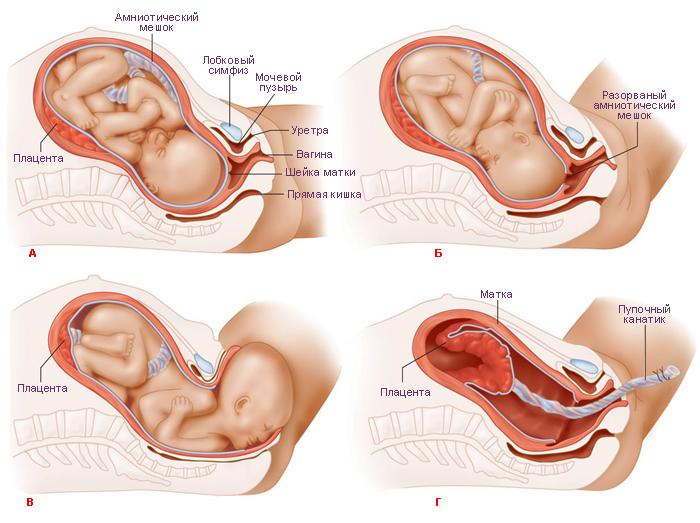
Акушерским пособием называют совокупность последовательных манипуляций в конце второго периода родов, направленных на содействие физиологическому механизму родов и предупреждение родового травматизма матери. Традиционно роженица лежит на спине (на функциональной кровати), головной конец приподнят, ноги согнуты и разведены и упираются в кровать. Акушерское пособие можно также оказывать в положении роженицы на боку с разведенными бедрами, вертикально, на корточках, как это делают в некоторых родовспомогательных учреждениях.
К оказанию акушерского пособия при традиционном родоразрешении (роженица лежит на спине) приступают с момента начала прорезывания головки.

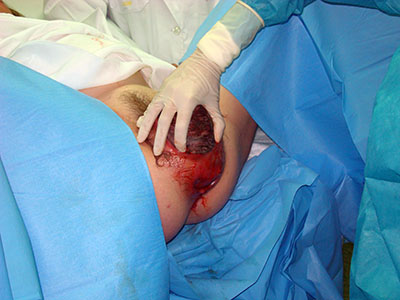
Приемы акушерского пособия в родах: уменьшение напряжения тканей промежности (заем тканей уменьшение напряжения тканей промежности, растяжение вульварного кольца, бережное выведение головки из половой щели вне потуг, освобождение плечевого пояса и рождение туловища плода).
Опускаясь на тазовое дно, предлежащая часть растягивает половую щель и рождается, за ней рождается все туловище.
Вместе с рождением плода изливаются задние околоплодные воды. Рождением ребенка заканчивается второй период родов.
После рождения плода проводится профилактика послеродового кровотечения.
Активная тактика (рекомендации ВОЗ по профилактике и лечению послеродового кровотечения):
- введение окситоцина в течение 1-й минуты после рождения плода – 10 МЕ в/м (верхняя часть бедра) или 5 МЕ в\в медленно! Пережатие пуповины в конце 1- 3 й минуты после рождения плода или после прекращения ее пульсации (но не позднее 10 минуты после рождения ребенка).
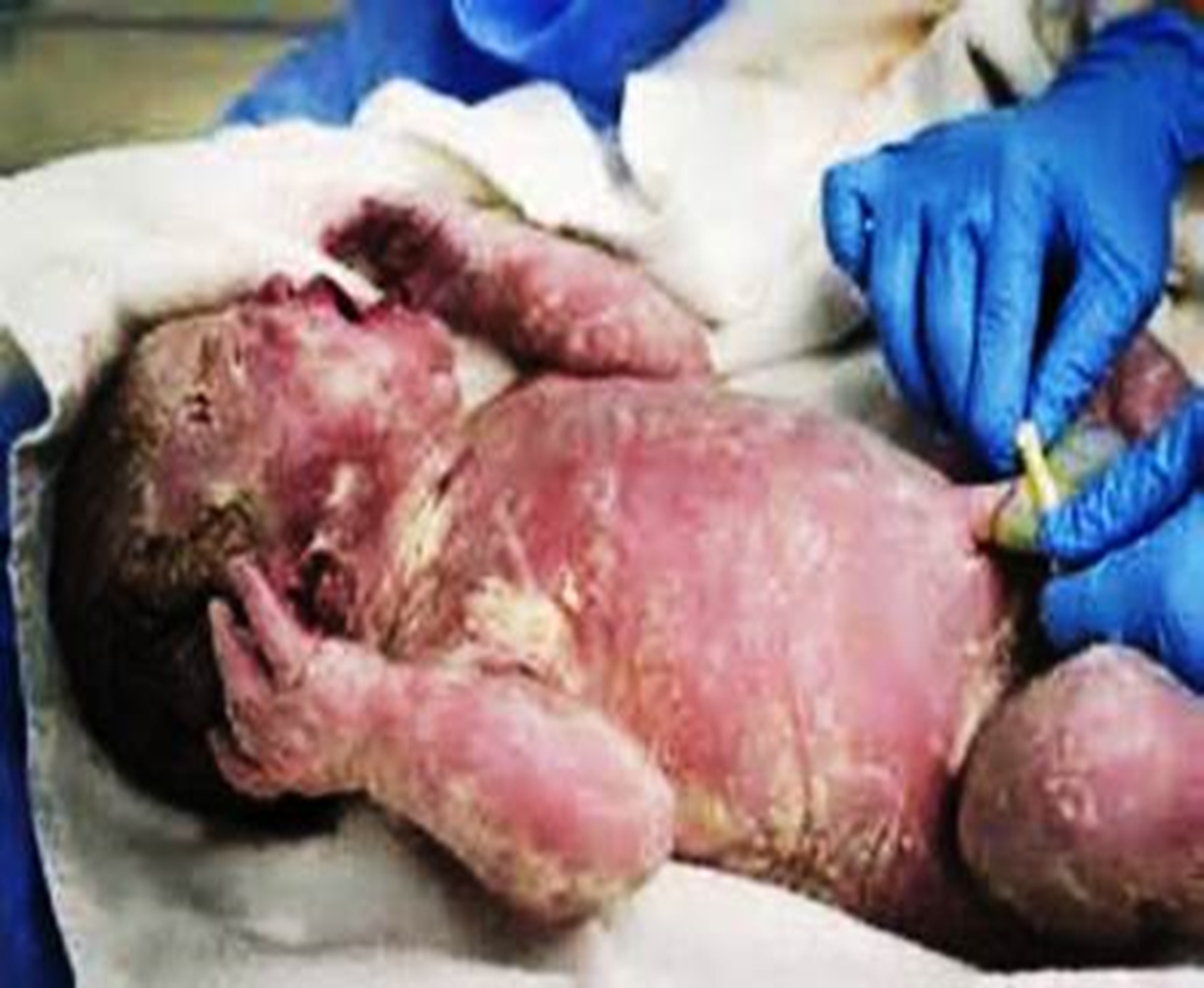
Ребенка, при условии удовлетворительного состояния, кладут на голый живот матери и укрывают теплой пеленкой.

Обработку пуповины выполняют в два этапа. Первичная обработка пуповины: после прекращения пульсации сосудов или через 1-3 мин, не позднее 10 мин после рождения ребенка, пуповину между двумя зажимами пересекают стерильным инструментом, обработав ее кожными антисептиками. Вторичную обработку пуповины акушерка выполняет после обработки и дезинфекции рук, переодев стерильный халат, на детском подогреваемом столике. Наложение на пуповину пластикового зажима проводят в асептических условиях, при этом оптимальное расстояние от кожи живота до зажима составляет I см. При этом пуповину протирают стерильной марлевой салфеткой с антисептиком. Марлевую салфетку на пупочный остаток не накладывают.
Третий период родов
Последовый третий период родов наступает после изгнания плода. После большого эмоционального и физического напряжения во время потуг роженица успокаивается. Восстанавливаются частота дыхания и пульс. Из-за накопления в тканях недоокисленных продуктов обмена во время потуг в последовом периоде появляется непродолжительный озноб.
После изгнания плода матка располагается на уровне пупка. Появляются слабые последовые схватки.
Последовый период продолжается в среднем 10-15 мин и не должен затягиваться более чем на 30 мин.
Существуют три различных понятия, которые не следует путать:
• механизмы отделения плаценты, их два;
• признаки отделения плаценты, их несколько;
• способы выделения последа (несколько ручных приемов).
Отделению плаценты способствуют:
• значительное уменьшение полости матки после изгнания плода;
• схваткообразные сокращения матки, называемые последовыми;
• расположение плаценты в функциональном слое слизистой оболочки матки, который легко отделяется от базального слоя;
• отсутствие у плаценты способности к сокращению.
Признаки отделения плаценты
В отдельных случаях может произойти задержка отделившейся плаценты. Именно поэтому необходимо знать признаки, указывающие на то, что плацента отделилась от матки и находится в нижнем ее сегменте, в шейке или во влагалище
•Признак Чукалова-Кюстнера - при надавливании ребром ладони на матку над лонным сочленением пуповина не втягивается в родовые пути
•Признак Альфельда - отделившаяся плацента опускается в нижний сегмент матки или влагалище. В связи с этим лигатура или инструмент, наложенные на пуповину при ее перевязке, опускаются.
•Признак Шредера - изменение формы и высоты стояния дна матки. Сразу после рождения плода матка принимает округлую форму и располагается по средней линии. Дно матки находится на уровне пупка. После отделения плаценты матка вытягивается, отклоняется вправо, а дно ее поднимается к правому подреберью.
В связи с повсеместным введением утеротонических средств в конце второго - начале третьего периода родов признак Шредера фиксировать не представляется возможным.
Были предложены и другие признаки отделения плаценты, не нашедшие широкого применения в практике.
Способы выделения последа
При отделении плаценты по всем признакам сразу же приступают к ее выделению - предлагают роженице потужиться.
Под действием брюшного пресса отделившаяся плацента обычно легко рождается. Если этот способ оказывается безуспешным, прибегают к выделению последа наружными приемами.

Последовый период не должен длиться более 30 мин.
Наружные приемы (способы) выделения последа:
Абуладзе – после бережного массажа матки – переднюю брюшную стенку двумя руками берут в продольную складку и предлагают роженице потужиться.
Креде – Лазаревича – приводят дно матки в срединное положение, легким массажем стараются вызвать сокращение матки, становятся слева от роженицы (лицом к ее ногам), дно матки обхватывают правой рукой таким образом, чтобы 1 палец находился на передней стенке матки, ладонь – на дне матки, а 4 пальца – на задней поверхности матки, сжимают матку в переднезаднем размере и одновременно надавливают на ее дно по направлению вниз и вперед вдоль оси таза.
.
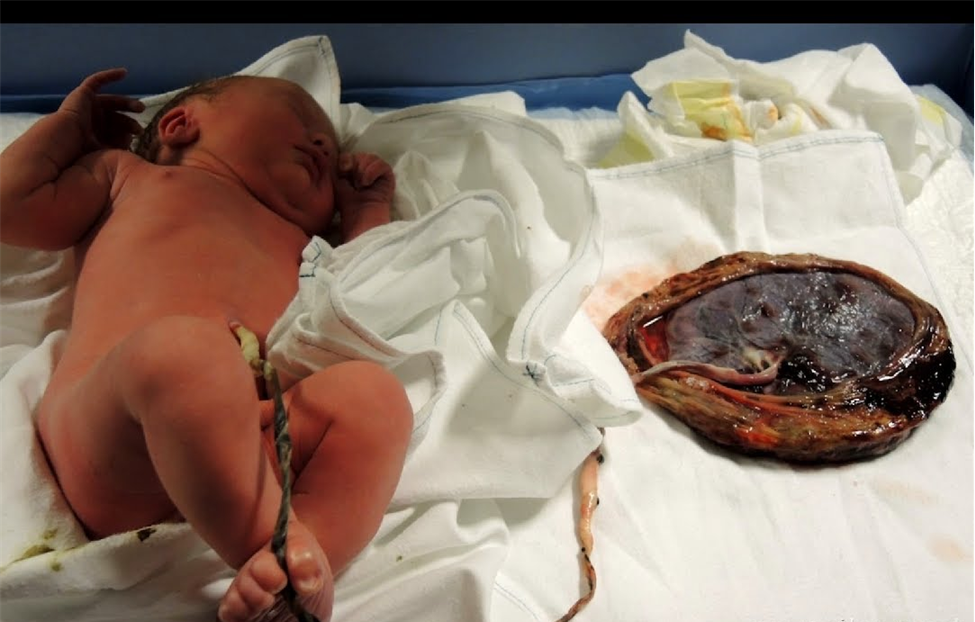
После рождения последа, произвести наружный массаж матки, убедиться в отсутствии кровотечения и внимательно осмотреть плаценту и оболочки, чтобы удостовериться в их целостности. Плаценту направляют на гистологическое исследование.
Если пуповина оборвалась или в течение 30 мин не удалось выделить послед, выполняют ручное выделение последа – выполняют операцию ручного отделения плаценты и выделения последа (требуется анестезиологическое пособие).
При опускании послед начинает давить на нервные крестцовые сплетения, вызывая последовые потуги, после одной из которых он рождается. После рождения последа немедленно оценивают тонус матки через переднюю брюшную стенку. Врач проводит осмотр родовых путей, по показаниям восстанавливает их целостность.
Максимальный объем физиологической кровопотери – 0, 5 % массы тела родильницы или 5 мл/кг.
Остановка кровотечения в последовом периоде обусловлена сокращением мышц матки, особенностями структуры маточных сосудов (спиральное строение); повышенным локальным гемостазом.
После рождения последа мышцы матки, интенсивно сокращаясь, приводят к деформации, скручиванию, перегибам и смещению сосудов матки, что является важным фактором остановки кровотечения.
Тромбообразование совместно с механическим пережатием сосудов приводит к остановке кровотечения.
Оценивать тонус матки нужно каждые 15 мин в течение первых 2 ч послеродового периода (ранний послеродовой период). Акушерка или врач, выполняющие оценку тонуса матки, обязаны убедиться в том, что матка хорошо сократилась и не расслабляется (становится мягкой).
Неонатолог осматривает новорожденного ребенка, делает необходимые назначения.
Проводится туалет новорожденного.
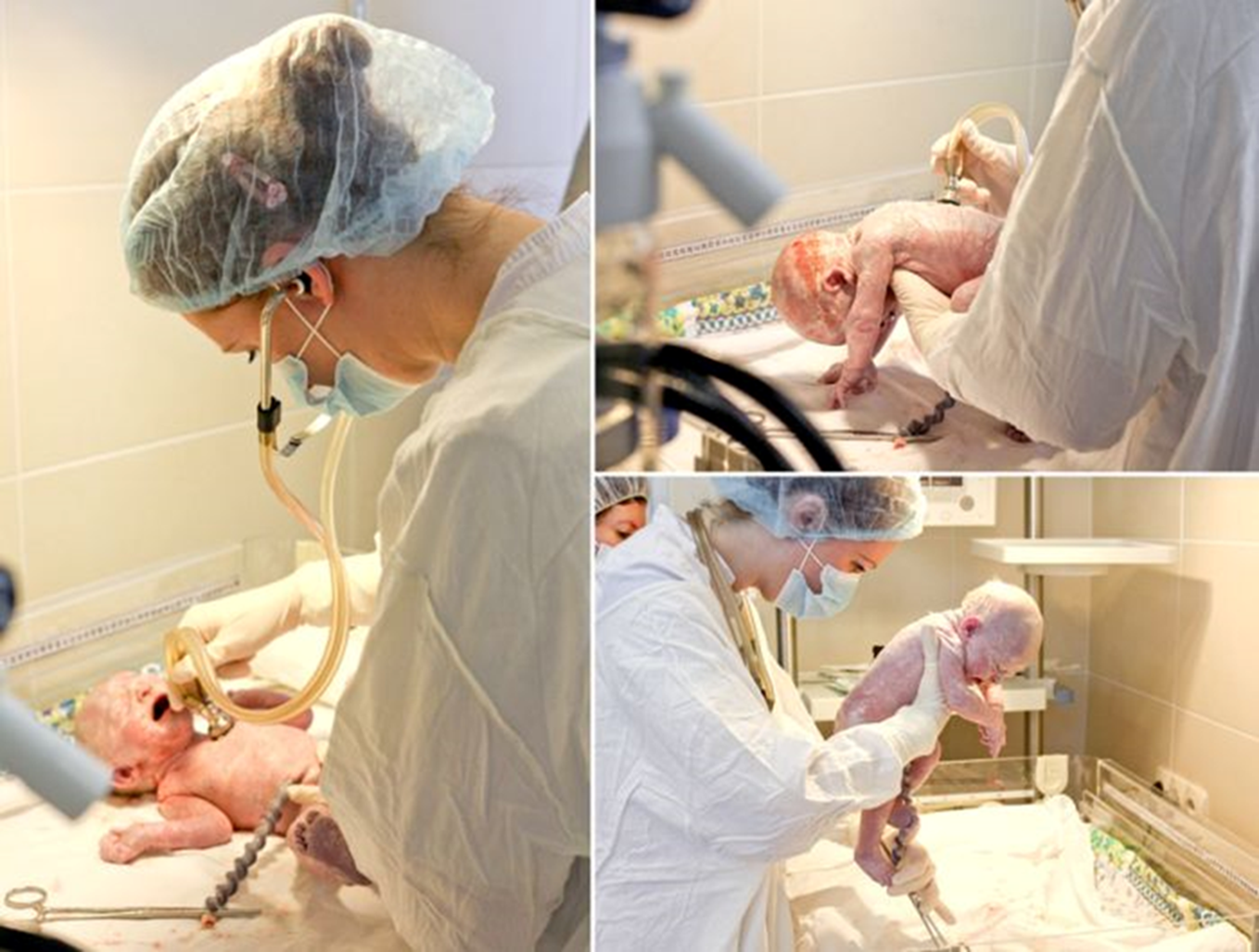

Рекомендуется раннее прикладывание ребенка к груди в родильном зале.
Через 2 часа, после осмотра, родильницу переводят в послеродовое отделение.

1.Задание
Перечислите моменты биомеханизма родов.
_________________________________________________________________________________________________________________________________________________________
Проверьте себя (повторите: определение нормальных родов, периоды родов, биомеханизм родов).
Тема.
Послеродовый период.
Физиология послеродового периода. Физиологические изменения в организме родильницы.
Выявление проблем родильницы и их решение.
Задание.
Составьте рекомендации по питанию, гигиене родильницы.
Краткий теоретический материал
Послеродовый период или пуэрперальный период – период времени, начинающийся от рождения последа и продолжающийся в течении 42 дней.
В течение этого периода происходит обратное развитие (инволюция) всех органов и систем организма женщины, которые подверглись изменениям во время беременности и родов, за исключением молочных желез.
Дата добавления: 2021-04-15; просмотров: 67; Мы поможем в написании вашей работы! |

Мы поможем в написании ваших работ!
