ПОДГОТОВКА ОРГАНИЗМА БЕРЕМЕННОЙ К РОДАМ
Начало формы
Роды — сложный многозвеньевой безусловный рефлекторный акт, направленный на изгнание плода из полости матки после дотижения им жизнеспособности. Характеристика нормальных родов включает следующие показатели: • одноплодная беременность; • головное предлежание; • соразмерность головки плода и таза матери; • здоровье плода при нормальном функционировании плаценты; • доношенная беременность (38–40 нед); • координированная родовая деятельность, не требующая коррекции; • нормальный механизм родов, соответствующий костному тазу; • своевременное излитие околоплодных вод ( при раскрытии шейки матки на 6–8 см — активная фаза I периода родов); • отсутствие акушерского травматизма (разрывы родовых путей) и оперативных вмешательств в родах; • продолжительность родов: у первородящих — от 7 до 14 часов, у повторнородящих — от 5 до 12 часов; • отсутствие у ребёнка гипоксических, травматических или инфекционных осложнений, аномалий развития или уродств; • физиологическая кровопотеря в последовом и раннем послеродовом периоде не выше 0,5% массы тела роженицы. С клинической точки зрения роды делят на три периода: раскрытие маточного зева, изгнание плода и последовый период. Наряду с раскрытием маточного зева и рождением последа имеет большое значение механизм родов — комплекс движений, совершаемых плодом во время родов под действием разнонаправленных сил.
МЕХАНИЗМ РОДОВ Знание механизма родов — фундамент, на котором основано искусство родовспоможения. Для начала родов необходимо наличие по крайней мере двух взаимно противодействующих сил. При стоячем положении роженицы взаимодействуют усилия, развиваемые маткой и брюшным прессом (изгоняющая сила, направленная сверху вниз) и сопротивления, оказываемого предлежащей части плода твёрдыми и мягкими тканями родового канала (снизу вверх). Без изгоняющей силы нет поступательного движения плода по родовому каналу. Без противодействия со стороны костного таза и мышц тазового дна не возникают остальные движения плода, определяющие механизм родов. Принято считать, что сила, развиваемая маткой и брюшным прессом, давит на находящиеся в дне матки ягодицы (при головном предлежании плода) и через позвоночник воздействует на головку плода. Однако давление дна матки, действующее на головку плода — не единственный источник силы, вызывающей продвижение плода по родовому каналу. Для развития механизма родов не меньшее значение имеет действие стенок матки, плотно обхватывающих плод со всех сторон. Это способствует выпрямлению позвоночника плода и увеличению его длины. Сопротивление со стороны дна матки вынуждает предлежащую часть продвигаться вперед по родовому каналу. Без участия в этом процессе диафрагмы и брюшной стенки одна лишь мускулатура дна матки не смогла бы развить силу, достаточную для преодоления головкой противодействия со стороны малого таза.
Предваряя изложение основного материала главы, предлагаем исторический экскурс в принципиальную для акушерства проблему физиологических родов. • Даже наиболее выдающиеся представители медицины в древности не оставили сведений о каких-либо познаниях в механизме родов. Так, Гиппократ писал, что во время родов ребёнок двигается и изгибается, руками и ногами он прорывает внутреннюю оболочку. • В 1742 г. Оулд положил начало изучению механизма родов, обнаружив, что головка плода при входе в таз вставлена в поперечном размере, а рождается в прямом. • В 1742 г.и 1769 г. знаменитые профессора-акушеры из Страсбурга Фрид-отец и Фрид-сын опубликовали свои сочинения, где попытались дать объяснение вращению головки, за счёт разницы в размерах различных отделов таза и приспособления к ним рождающейся головки. • Большой вклад в акушерство внесли Пюзо и Смели, считавшие соотношение размеров таза и головки важнейшим для понимания механизма родов.
• Редерер разделил механизм родов на пять основных моментов. Штейн-старший обратил внимание на наклонные плоскости таза и изобрел первый тазомер — инструмент для измерения головки плода, определения его длины и веса до рождения, а также для определения угла наклонения таза. • В XIX в. Джонсон описал способ определения диагональной коньюгаты. Саксторф показал, что во входе в таз головка располагается в одном из косых размеров. • Российский учёный Н.М. Максимович-Амбодика объяснил механизм родов меняющимся соотношением размеров головки и различных отделов таза. • Исследования строения нормального и патологических тазов, проведённые Ф.К. Негеле вошли в историю акушерской науки. Учёный обнаружил особенность вставления головки, получившую его имя — Негелевское склонение (передний асинклитизм). • Безусловный интерес представляет разработанный А.Я. Крассовским механизм родов, включающий пять моментов: • относительное изменение предлежащей части плода; • опущение предлежащей части в полость малого таза; • приспособление предлежащей части плода к удобнейшему положению в полости таза через замену больших размеров меньшими;
• освобождение предлежащей части или первой половины туловища из наружных половых органов; • изгнание второй половины плода.
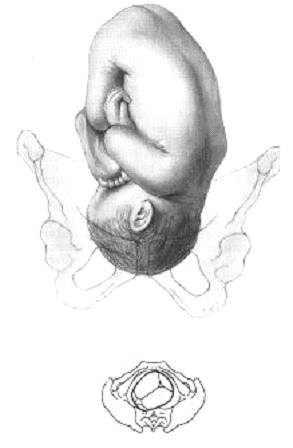
Рис. 1. Изменение в положении родничков обусловлено сгибанием головки. При I позиции малый родничок определён слева–спереди. • 1-й момент — сгибание головки (flexio capitis, рис.1) обусловлен тремя взаимосвязанными факторами. Первый фактор — усиление сокращений матки после излития вод, причиной которого А.Я. Крассовский считал соприкосновение частей плода с внутренней поверхностью матки. Второй фактор — это передача давления на плод через его позвоночник вплоть до подвижного соединения шейной части с головкой плода. Третий фактор — особенности соединения головки с позвоночником, находящегося не в центре головки, а значительно ближе к затылку. Образовавшийся разноплечный рычаг испытывает большое давление в короткой своей части, обращённой к затылку. • 2-й момент — внедрение головки плода в полость малого таза (descensio). По мере приближения головки к груди затылок опускается в полость малого таза. Ближе к выходу таза теменные бугры располагаются на одном уровне, головка ещё больше конфигурируется и достигает дна таза. • 3-й момент — внутренний поворот головки и туловища (rotatio capitis interna et totius trunci). По мере приближения к выходу таза, головка поворачивается затылком кпереди. Стреловидный шов в конце поворота соответствует прямому размеру выхода таза. Одновременно с поворотом головки происходит поворот плечиков, в результате они располагаются в поперечном размере входа таза. А.Я. Крассовский считал это явление следствием достаточно сильных сокращений матки, увлажнения родового канала, упругости головки, соразмерности её величины и размеров таза, а также надлежащего сопротивления со стороны наклонных плоскостей таза, промежности, копчика и наружных половых органов. • 4-й момент — прорезывание головки (extensio capitis). Под влиянием потуг головка плода продвигается по родовым путям, растягивает мягкие части родового канала и постепенно рождается. При этом вначале из родовых путей видны затылок и часть темени. Затылок упирается в нижний край симфиза и происходит разгибание головки. Механизм прорезывания головки состоит в том, что затылок головки плода встречает незначительное препятствие, изгоняющая сила матки сосредоточивается на нём и вынуждает первым показаться из-под симфиза. Затем сила маточных сокращений сосредотачивается последовательно на подзатылочно-теменном, подзатылочно-лобном и подзатылочно-подбородочном размерах головки. Подзатылочная область головки упирается в нижний край симфиза, в результате чего происходит разгибание головки. • 5-й момент — внутренний поворот туловища и наружный поворот головки (rotatio interna trunci et rotation externa capitis). После рождения головки поперечный размер плечиков соответствует поперечному размеру полости и затем выхода таза. • По мере дальнейшего продвижения плечики переходят в косой, а затем в прямой размер родового канала. Родившаяся головка совершает поворот и одновременно обращается затылком влево или вправо, в зависимости от позиции, которую занимал плод до рождения.
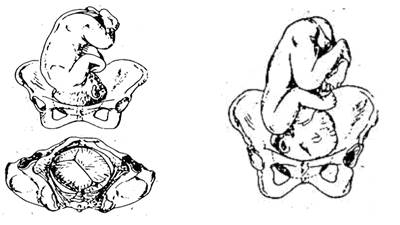
Рис. 2. Поворот головки. Заканчивая описание механизма родов при затылочном вставлении, А.Я. Крассовский подчёркивал, что в действительности все описанные моменты не всегда совершаются с такой правильной последовательностью и раздельностью. Первый и второй моменты нередко совершаются одновременно, третий иногда начинается раньше первых двух. Взгляды на механизм родов могут быть разделены на 2 группы: • причины механического порядка, вытекающие из анатомических особенностей родового канала и плода; • причины биологические (тонус тела плода, активная роль мускулатуры матки, таза и др.). Причины совершаемых плодом движений: • действующий на плод суммарный эффект схваток и потуг (сокращения матки, брюшной стенки, диафрагмы, мышц тазового дна); • противодействующие силы родовых путей и неравномерное распределение препятствий в разных плоскостях таза. Наряду с обозначенными причинами существуют и другие, дополнительные факторы, влияющие на механизм родов. К ним относят угол наклонения таза, состояние родничков и швов на головке плода, состояние сочленений таза роженицы. До настоящего времени механизм родов преподают по-разному. Так, в Новосибирске выделяют 6 моментов, в Санкт-Петербурге Э.К. Айламазян продолжает традицию И.И. Яковлева и выделяет в механизме родов 7 моментов, хорошо изложенных в его учебнике «Акушерство». В настоящем издании, предназначенном для врачей акушеров-гинекологов мы рассматриваем механизм родов как совокупность поступательных движений, совершаемых плодом при прохождении через родовые пути матери и выделяем в нём 4 момента: • сгибание головки; • внутренний поворот головки; • разгибание головки; • внутренний поворот туловища, наружный поворот головки. ФИЗИОЛОГИЯ РОДОВ ПОДГОТОВКА ОРГАНИЗМА БЕРЕМЕННОЙ К РОДАМ Завершение генетически запрограммированного внутриутробного развития плода человека происходит на 38–40 неделе беременности. Происходит интенсивная синхронная подготовка организмов матери и плода к процессу родов. Подготовка к родам прежде всего вызывает активацию функции коры надпочечников плода. Надпочечники продуцируют следующие стероиды: дегидроэпиандростерона сульфат (ДГЭАС) и глюкокортикоид — кортизол. При этом дегидроэпиандостерона сульфат (ДГЭАС) продуцирует преимущественно фетальная, а кортизол — дефинитивная (взрослая) зона. дегидроэпиандростерона сульфат (ДГЭАС) —основной предшественник биосинтеза стероидов в плаценте. Благодаря активности сульфатазы плацента способна интенсивно отсекать сульфатную цепь дегидроэпиандростерона сульфат (ДГЭАС)и превращать конъюгированные (связанные) стероиды в свободные. Уровень эстрогенов напрямую зависит от функционального состояния плода (печени, коры надпочечников) и плаценты. Именно плод (по достижении достаточной физиологической зрелости) оказывает решающее воздействие на продукцию и уровень активных эстрогенов в плаценте и крови матери. Кортизол плода активизирует ферментные системы плаценты, обеспечивая продукцию неконъюгированных эстрогенов. Эстрогены насыщают ткани материнского организма (миометрий, шейка матки, влагалище, сочленения костей таза). Основная функция кортизола в подготовительном предродовом периоде — формирование и созревание ферментных систем печени плода, в том числе ферменты гликогенеза. Возрастает содержание тирозина, аспартат аминотрансферазы. Под влиянием кортизола происходит трансформация эпителия желудочно-кишечного тракта (ЖКТ) плода для перехода на иной тип питания. Происходит убыстрение созревания лёгочной ткани и образования сурфактантной системы для обеспечения внешнего дыхания. Недостаток сурфактанта может привести к респираторному дистресс-синдрому у новорождённого. Под влиянием адренокортикотропного гормона (АКТГ) плода и матери происходит увеличение синтеза фетального кортизола и дегидроэпиандростерона сульфат (ДГЭАС). Адренокортикотропный гормон (АКТГ) и кортизол фетального и материнского происхождения усиливают синтез адреналина и норадреналина, воздействуя на мозговой слой надпочечников. Хромаффинные клетки надпочечников продуцируют антистрессовые вещества — опиоидные энкефалины. Последние оказывают антистрессовое и обезболивающее воздействие на плод, необходимое в родовом процессе. Подготовка организма матери к раскрытию маточного зева и запуску механизма автоматической родовой деятельности включает в себя структурные изменения тканей шейки матки, её нижнего сегмента, а также миометрия. Происходят изменения в системе гемостаза за счёт активизации сосудисто-тромбоцитарного и прокоагуляционного звена и относительного усиления коагуляции для ограничения неизбежной кровопотери при отделении гемохориальной плаценты. В подготовке организма беременной к родам имеет значение изменение функционирования нервной системы. Доминанту беременности в центральной нервной системе (ЦНС) сменяет очаг возбуждения, тормозящий по закону индукции менее нужные реакции (пищевые и оборонительные). На первый план выступают рефлексы, обеспечивающие протекание родового процесса. Реакции на стимулы внешней среды становятся более экономичными, неустойчивыми и нестабильным. Клинически это проявляется в повышенной сонливости, снижении аппетита, потере массы тела до 1 кг в течение 7 дней до родов, неустойчивости настроения. Перед родами возрастает интенсивность межполушарных связей, что усиливает координацию соматических, иммунных, гемостатических и нейроэндокринных функций. Таким образом происходит подготовка организма матери к тяжёлому и небезопасному процессу родов. В процессе беременности масса матки возрастает в среднем с 50–75 до 1000 г, также при этом увеличиваются размеры клеток миометрия. Выделяют две особенности гладкомышечной ткани: во-первых каждая клетка гладкомышечной ткани способна генерировать и распространять потенциалы действия подобно тому, как это происходит в скелетных и сердечной мышцах, во-вторых автономная сократительная активность гладкомышечной ткани не подчинена сознательному контролю. Отдельные участки матки могут обладать различной сократительной активностью, что способствует сохранению постоянного тонуса и внутриматочного давления как во время, так и вне беременности. Подготовительные координированные (предвестниковые) сокращения матки безболезненны и разделены большими интервалами между отдельными сокращениями. Подготовительные схватки могут продолжаться несколько часов и даже дней. Тонус матки при этом остаётся нормальным. Поведение женщины не влияет на частоту и интенсивность предродовых схваток. Женщина переносит их легко. Предвестники родов — это симптомы, наступающие за месяц или две недели до родов. Необходимо учитывать, что диагноз «Предвестники родов» не предусмотрен МКБ-10. К предвестникам родов относят: перемещение центра тяжести тела беременной кпереди, отклонение при ходьбе головы и плеч назад («гордая поступь»), прижатие предлежащей части плода к входу в малый таз, вследствие чего происходит опущение дна матки (у первородящих это происходит за месяц до родов) и уменьшение объёма околоплодных вод. Известно, что самое большое количество околоплодных вод (1200 мл) отмечено на 38-й неделе беременности. После этого срока количество вод уменьшается каждую неделю на 200 мл. Предлежащая часть плода плотно фиксируется во входе малого таза за счёт исчезновения надвлагалищной части шейки матки, вовлечённой в развёртывание нижнего сегмента матки. Шейка матки приобретает мягкость, эластичность и растяжимость, что отражает синхронную готовность системы «мать–плацента–плод» к процессу родов. Из влагалища выступают слизисто-сукровичные выделения (секрет желёз шейки матки). Стенки влагалища становятся набухшими, сочными, влажными, цианотичными, что свидетельствует о высокой эстрогенной насыщенности. Происходит усиление возбудимости матки: при пальпации возникает уплотнение миометрия. Начинаются схватки-предвестники («ложные схватки») — отдельные координированные схватки, в результате которых происходит постепенное укорочение шейки матки. Внутренний зев шейки плавно переходит в нижний сегмент матки. Подготовительные схватки возникают чаще всего ночью, в состоянии покоя. Происходит отслойка водных оболочек нижнего полюса плодного пузыря, что вызывает интенсивный синтез простагландинов. В крови матери и плода повышается содержание адренокортикотропного гормона (АКТГ) и кортизола как реакция на предстоящий родовой стресс. В центральной нервной системе (ЦНС) возникает «родовая доминанта» — застойный очаг возбуждения, регулирующий процесс родов и подготовку к нему. Происходит размягчение шейки матки, резко укорачивающейся и занимающей центральное положение по проводной оси таза. В матке происходит формирование водителя ритма. Данную функцию выполняет группа клеток нервных ганглиев, расположенная у правшей чаще всего ближе к правому трубному углу матки. Протекание родовой деятельности в значительной степени зависит от готовности организма к родам. Формирование готовности происходит за 10–15 дней до родов. Готовность организма определяют степенью «зрелости» шейки матки и чувствительности миометрия к утеротоническим средствам. «Зрелость» шейки матки — главный критерий готовности к родам. Доминирующее значение отводят нейроэндокринным факторам, приводящим к задержке подготовки организма к родам и зрелости шейке матки.
Существует множество различных методик оценки «зрелости» шейки матки. Во всех методиках принимают во внимание следующие параметры:
С учётом этих признаков разработаны классификации степени «зрелости» шейки матки Бишопа (см. табл. 1) и Г.Г. Хечинашвили. Таблица 1.Схема оценки зрелости шейки матки по Бишопу
При оценке 0–5 баллов шейку матки считают незрелой, если сумма баллов более 10 — шейка матки зрелая (готова к родам) и можно применять родовозбуждение. Классификация зрелости шейки матки по Г.Г. Хечинашвили:
ФИЗИОЛОГИЧЕСКИЕ РОДЫ ПЕРВЫЙ ПЕРИОД РОДОВ Средняя продолжительность физиологических родов составляет 7–12 (до 18) часов. Роды, продолжающиеся менее 6 часов, называют быстрыми, а 4 часа и менее — стремительными или штурмовыми. Если продолжительность превышает 18 часов, роды считаются затяжными. Быстрые, стремительные и затяжные роды являются патологическими, так как часто сопряжены с риском травмы плода, родовых путей, кровотечения в последовом и раннем послеродовом периодах и другими осложнениями. Выделяют три типа регуляции сократительной деятельности матки (СДМ) —основного органа, определяющегопроцесс родов:
Эндокринная регуляция: нормальная родовая деятельность протекает на фоне оптимального содержания эстрогенов. Эстрогены не относят к непосредственными факторам возникновения схваток, но им присущи важные функции по образованию рецепторов, реагирующих на действие сокращающих веществ. Механизм действия эстрогенов:
Основанное на этих представлениях использование экзогенных эстрогенов («эстрогено–глюкозо–кальциевый фон»), широко использовавшееся в акушерской практике 60–80-х годов ХХ века для ускорения созревания шейки матки и лечения слабости родовой деятельности не нашло подтверждения с позиций доказательной медицины. Более того, использование данных препаратов может нанести вред, так как экзогенные эстрогены снижают экскрецию пролактина, что приводит в дальнейшем к гипогалактии. В регуляции моторной функции матки наряду с гормональными факторами принимают участие серотонин, кинины и ферменты. Гормон задней доли гипофиза (окситоцин) считают основным в развитии родовой деятельности. Накопление окситоцина в плазме крови происходит в течение всей беременности и влияет на подготовку матки к активной родовой деятельности. Фермент окситоциназа, вырабатываемый плацентой, поддерживает динамическое равновесие окситоцина в плазме крови. Наиболее существенные изменения в возникновении, развитии и поддержании автоматизма родовых схваток происходят в тканях фетоплацентарного барьера: клетках водных оболочек плода, мембранах децидуальной оболочки, миометрии. Именно там происходит синтез простагландинов — самых сильных стимуляторов сокращения матки. Простагландины — регуляторы, по большей части действующие локально в месте образования. Оказывают влияние на просвет сосудов, перфузионное давление крови, диурез, систему гемостаза матери и плода. Основное место локального синтеза простагландинов — плодные, хорионические и децидуальные оболочки. В амнионе и хорионе образуются простогландины Е2 (ПГ-Е2) (плода), а в децидуальной оболочке и миометрии происходит синтез как простогландинов Е2 (ПГ-Е2), так и простогландинов F2α (ПГ- F2α) (материнские простагландины). К усилению синтеза простагландинов и возникновению родовой деятельности может привести выброс фетального кортизола, гипоксия плода, инфекция, изменение осмолярности околоплодных вод, разрыв плодных оболочек, механическое раздражение шейки матки, отслойка нижнего полюса плодного пузыря и другие факторы, вызывающие каскадный синтез и выброс простогландинов Е2 (ПГ-Е2) и простогландинов F2α (ПГ- F2α). Субстрат для образования простагландинов — полиненасыщенные жирные кислоты, фосфолипиды мембраны клеток и арахидоновая кислота. Простогландин Е2 (ПГ-Е2) плода и материнские простогландины F2α (ПГ- F2α) обладают сходным действием: с одной стороны они вызывают сокращения матки, с другой — воздействуют на сосуды и систему гемостаза. Действие их различно. Свойства простогландинов Е2 (ПГ-Е2):
Свойства простогландинов F2α (ПГ- F2α):
Простагландины материнского и плодного происхождения воздействуют на матку синхронно: раскрывая кальциевый канал миоцита, повышают её тонус, усиливают сократительную активность и энергетическое обеспечение, обуславливают автоматизм сократительной деятельности. Разнонаправленный характер и сбалансированное соотношение простагландинов обеспечивает микроциркуляцию в миометрии, адекватный маточно-плацентарный и плодово-плацентарный кровоток. Сохранности маточно-плацентарного кровотока способствует прогестерон, но его применение во время беременности и родов не рекомендовано по двум причинам: во-первых, нет свободных гормональных рецепторов, во-вторых, экзогенно вводимые гормоны разрушаются ингибиторами ароматазы. Незадолго до родов начинают действовать факторы активации матки:
Нейрогенная регуляция. Существует чёткая взаимозависимость основных типов регуляции сократительной деятельности матки (СДМ). От физиологического равновесия симпатической и парасимпатической нервной системы и локализации водителя ритма в миометрии зависит координированность сокращений продольных мышечных пучков при активном расслаблении циркулярно и спиралеобразно расположенных мышечных волокон. Локализация водителя ритма в миометрии и равновесие симпатической и парасимпатической системы также влияет на синхронность пиков сократительной волны всех участков матки, усиление сокращения дна и тела матки по сравнению с нижним сегментом. В свою очередь, функция вегетативной нервной системы в опредёленной степени подчинена регуляции со стороны коры головного мозга и структур лимбического комплекса, осуществляющего наиболее тонкую регуляцию родов. Миогенная регуляция. К наступлению родов разные отделы матки имеют неодинаковую функциональную сократительную активность. Условно в матке различают два основных функциональных слоя миометрия:
В процессе родов наружный слой чувствителен к окситоцину, простагландинам и веществам, оказывающим тономоторное действие. Внутренний слой J. Daelz назвал «зоной молчания», подчеркнув его весьма слабую сократительную активность. Особенности сократительной деятельности матки (СДМ) в родах определены функциональным различием её мышечных слоёв. Наружный слой активно сокращается и перемещается кверху, а внутренний — расслабляется, обеспечивая раскрытие шейки матки. В родах возникают однонаправленные перистальтические сокращения дна, тела и нижнего сегмента матки, обеспечивающие изгнание плода и последа. Наиболее сильные и продолжительные сокращения матки происходят в дне матки (доминанта дна). Каждое возбуждение клетки — источник импульсов возбуждения соседних клеток, волна сокращения, распространяющаяся с убывающей силой. [Не все исследования подтверждают наличие нисходящего градиента (А.Д. Подтетенев, 2004).] Попеременное возбуждение симпатической и парасимпатической нервной системы вызывает сокращение продольно расположенных мышечных пучков матки одновременно с активным расслаблением циркулярных и спиралеобразных мышечных пучков, что приводит к постепенному раскрытию маточного зева и продвижению плода по родовому каналу. В материнском организме с началом схваток возрастает интенсивность биологических реакций по энергообеспечению матки, которая на протяжении многих часов родовой деятельности непрерывно сокращается и расслабляется. Родовая схватка отличается от подготовительной частотой (1–2 схватки за 10 мин), а также силой сокращения матки (возрастает амплитуда схватки). Родовые схватки вызывают сглаживание и раскрытие шейки матки. Промежуток от начала одной схватки до начала другой называют маточным циклом. Длительность маточного цикла равна 2–3 мин. Количество маточных циклов во время родов составляет 180–300 и более. Различают 3 фазы развития маточного цикла:
Физиологические параметры сокращений матки установлены при помощи методов наружной и внутренней гистерографии при неосложнённых родах. Сократительная деятельность матки обладает двумя особенностями. Первая особенность заключается в тройном нисходящем градиенте и доминанте дна матки. Вторая особенность сократительной деятельности матки — реципрокность сокращений тела матки и нижних её отделов: сокращение тела матки способствует растяжению нижнего сегмента и раскрытию шейки матки. Тройной нисходящий градиент, доминанту дна матки и реципрокность называют координированностью сокращений по вертикали. В норме сокращения правой и левой половины матки во время схватки происходят синхронно — координированность сокращений по горизонтали. Во время каждой схватки в мышечной стенке матки одновременно происходит сокращение всех мышечных волокон и пластов — контракция, а также их смещение по отношению друг к другу — ретракция. Во время паузы контракция отсутствует полностью, а ретракция — частично. В результате контракции и ретракции миометрия происходит смещение мускулатуры из перешейка в тело матки (дистракция), а также формирование нижнего сегмента матки, сглаживание шейки матки и раскрытие канала шейки. Во время каждой схватки происходит повышение внутриматочного давления до 100 мм рт. ст. Давление воздействует на плодное яйцо; благодаря околоплодным водам оно принимает ту же форму, что и полость рожающей матки. Околоплодные воды оттекают вниз к предлежащей части плодных оболочек, при этом давление раздражает окончания нервных рецепторов в стенках шейки матки, что способствует усилению схваток. Мускулатура тела матки и нижнего сегмента матки при сокращении растягивает стенки канала шейки матки в стороны и вверх. Сокращения мышечных волокон тела матки направлены по касательной к круговым мышцам шейки матки, это позволяет раскрытию шейки матки происходить при отсутствии плодного пузыря и даже предлежащей части. Таким образом при сокращении мышц тела матки (контракция и ретракция) мышечные волокна тела и шейки матки приводят к раскрытию внутреннего зева, сглаживанию шейки и раскрытию наружного зева (дистракция). Во время схваток происходит растяжение прилегающей к перешейку части тела матки и вовлечение в нижний сегмент матки, значительно более тонкий, чем верхний. Граница между сегментами матки носит название контракционного кольца и имеет вид борозды. Контракционное кольцо определяют после излития околоплодных вод, высота стояния кольца над лоном, выраженная в сантиметрах, показывает степень раскрытия зева шейки матки. В то же время нижний сегмент матки плотно охватывает предлежащую головку и составляет внутренний пояс соприкосновения. Околоплодные воды условно делят на передние, расположенные ниже уровня соприкосновения, и задние — выше данного уровня. Прижатие головки плода, охваченной нижним сегментом матки, по всей окружности таза к его стенкам, образует наружный пояс прилегания. Он препятствует вытеканию задних вод при нарушении целостности плодного пузыря и излитии околоплодных вод. Укорочение и сглаживание шейки матки у рожавших и первородящих женщин происходит по-разному. У первородящих перед родами наружный и внутренний зев закрыты. Происходит раскрытие внутреннего зева, укорочение шеечного канала и шейки матки, а затем постепенное растяжение канала шейки матки, укорочение и сглаживание шейки. Закрытый до того наружный («акушерский») зев начинает раскрываться. При полном раскрытии он выглядит как узкая кайма в родовом канале. У повторнородящих в конце беременности канал шейки матки проходим для одного пальца вследствие его растяжения предыдущими родами. Раскрытие и сглаживание шейки матки происходит одновременно. Своевременный разрыв плодного пузыря происходит при полном или почти полном раскрытии маточного зева. Разрыв плодного пузыря до родов называют преждевременным, а при неполном раскрытии шейки матки (до 6 см) — ранним. Иногда вследствие плотности плодных оболочек разрыва плодного пузыря не происходит и при полном раскрытии шейки матки (запоздалое вскрытие). эффективность сократительной деятельности матки оценивают по скорости раскрытия маточного зева и опускания предлежащей части в полость малого таза. В связи с неравномерностью процесса раскрытия шейки матки и продвижения плода по родовому каналу различают несколько фаз I периода родов:
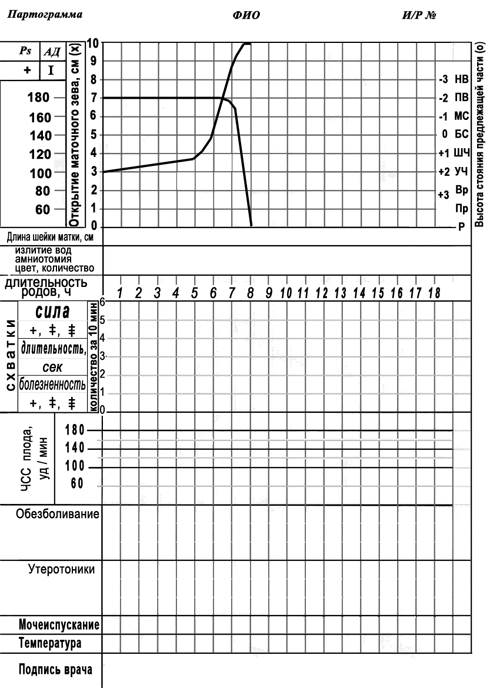
Рис. 3. Партограмма (первородящие).
Рис. 4. Партограмма (повторнородящие). Сохранение плодного пузыря до раскрытия шейки матки более 8 см нецелесообразно. Препятствовать самопроизвольному излитию вод в активной фазе родов может чрезмерная плотность оболочек или недостаточное повышение внутриамниотического давления. Необходимо проведение амниотомии с предварительным введением спазмолитиков. После излития вод, при раскрытии шейки матки на 4–5 см время до полного раскрытия уменьшается на 30%.
ВТОРОЙ ПЕРИОД РОДОВ Второй период родов начинается с полного открытия маточного зева и включает в себя не только механическое изгнание плода, но также его подготовку к внеутробной жизни Продолжительность данного периода у первородящих составляет 30–60 минут, у повторнородящих — 15–20 минут. Обычно для рождения плода достаточно 5–10 потуг. При более длительных потугах происходит уменьшение маточно-плацентарного кровообращения, что может повлиять на шейный отдел позвоночника плода. Во втором периоде происходит изменение формы головы плода — кости черепа плода конфигурируют для прохода через родовой канал. Кроме этого, на головке возникает родовая опухоль — отёк кожи подкожной клетчатки, расположенной ниже внутреннего пояса соприкосновения. В этом месте происходит резкое наполнение сосудов, в окружащую клетчатку поступает жидкость и форменные элементы крови. Возникновение родовой опухоли происходит после излития вод и только у живого плода. При затылочном вставлении родовая опухоль возникает в области малого родничка, на одной из примыкающих к нему теменных костей. Родовая опухоль не имеет чётких контуров и мягкой консистенции, может переходить через швы и роднички, располагается между кожей и надкостницей. Опухоль самостоятельно рассасывается через несколько дней после родов. В связи с этим родовую опухоль надо дифференцировать с кефалогематомой, возникающей при патологических родах и представляющей собой кровоизлияние под надкостницу. Общая продолжительность первого и второго периодов родов в настоящее время у первородящих составляет в среднем 10–12 ч, у повторнородящих — 6–8 ч. Различия в продолжительности родов у первородящих и повторнородящих отмечают, главным образом, в латентной фазе первого периода родов, тогда как в активной фазе существенных различий нет. ТРЕТИЙ ПЕРИОД РОДОВ После рождения плода происходит резкое уменьшение объёма матки. Через 5–7 мин после отделения плода на протяжении 2–3 схваток с амплитудой до 60–80 мм рт. ст. происходит отделение плаценты и изгнание последа. Перед этим дно матки расположено на уровне пупка. Несколько минут матка находится в состоянии покоя, возникающие схватки безболезненны. Кровотечение из матки незначительное или отсутствует. После полного отделения плаценты от плацентарной площадки дно матки поднимается выше пупка и отклоняется вправо. Контуры матки приобретают форму песочных часов, так как в нижнем её отделе находится отделившееся детское место. При появлении потуги происходит рождение последа. Кровопотеря при отделении последа не превышает 150–250 мл (0,5% массы тела роженицы). После рождения последа матка приобретает плотность, становится округлой, располагается симметрично, её дно находится между пупком и лоном.
 Мы поможем в написании ваших работ! | |||||||||||||||||||||||||||||||||||||||