История психиатрии: основные этапы развития. Современный период психиатрии
История психиатрии[править | править код]
История психиатрии ведёт своё начало с древнейших времён. Как и для любой другой науки, отправной точкой для начала существования психиатрии можно считать либо момент возникновения в общественном сознании представления об объекте науки (в данном случае о психических расстройствах), либо момент появления первого научного знания (по крайней мере, дошедшего до нас).
Психиатрия в древности[ править | править код ]
В древности то, что сегодня понимают под психическими заболеваниями, объяснялось исходя из религиозно-мистических представлений. Как правило, помешательство ассоциировалось с проклятиями, вмешательством тёмных сил, одержимостью злыми духами. Поскольку уже в то время душевная деятельность ассоциировалась с головой, обычной практикой, по-видимому, была трепанация черепа с целью «выпустить» духов наружу. Некоторые из душевных расстройств ассоциировались с «божественным расположением», «знаком избранности» — например, таковой задолго до Гиппократа считалась эпилепсия.
Психиатрия в Средневековье и в эпоху Возрождения[ править | править код ]
В Европе Средневековье было временем господства церковных догматов, в отношении к психическим заболеваниям преобладали суеверия и религиозные представления. При этом отсутствовал научный подход к психически больным, психические заболевания медицина не относила к области своей компетенции. По мнению некоторых учёных, в ходе знаменитых процессов ведьм гонениям и расправам, вплоть до сожжения на костре, подвергались в том числе и лица с психическими расстройствами, которых нередко воспринимали как одержимых демонами, считали колдунами и ведьмами.
Вместе с тем, как нередко утверждается, именно в средневековой западной Европе возникли первые психиатрические больницы[35], хотя есть мнение, что они возникли ещё раньше на Ближнем Востоке, в Багдаде в VIII веке[36] и в Византии. В Западной Европе подобные заведения не имели цели излечить больных, а имели целью изолировать их от общества. Условия были сходны с тюремными: широко применялись цепи, наручники, часто не соблюдалась простейшая гигиена. Ярким примером тому служит открытый в конце XV века Бедлам. Тем не менее существовали также пансионы при монастырях и церковные больницы, где условия пребывания были сравнительно лучше, но поступать в такие учреждения могли, как правило, лишь представители привилегированных слоёв общества.
На Руси в Средневековье не было учреждений, подобных Бедламу, и призрением душевнобольных занимались монастыри, как, впрочем, и призрением страдающих другими болезнями и нищих. Кроме того, в православии существовало представление о юродивых, что часто означало более мягкое отношение, чем в Западной Европе. Однако отмечались и случаи сожжения сумасшедших[37].
Психиатрия Нового времени[ править | править код ]
Положение психиатрии и психически больных в Европе мало изменилось за XVI — первую половину XVIII века. В XVII веке широкое распространение получают так называемые «общие госпитали», которые, как и Бисетр или Бедлам, фактически медицинскими учреждениями не являлись. Вместе с психически нездоровыми в такие заведения помещались бедняки, бродяги, вольнодумцы, развратники, венерически больные, расточители и другие лица с нежелательным поведением. В середине XVIII века возникает множество домов, где содержались исключительно умалишённые[38].
Так, во Франции с 1760 года душевнобольные были обязаны пройти через больницу Отель-Дьё, сутью «лечения» в которой было выявление, больной человек или нет, — путём кровопусканий, назначения слабительных, чемерицы, обливания холодной водой. В случае, если не наступало «излечение», больного направляли в Petites Maisons (фр.)русск. (буквально «Маленькие домики») либо в Бисетр (для мужчин) или Сальпетриер (для женщин)[35].
В России впервые учреждения подобного типа появились в XVIII веке по указу Петра III. Названные «доллгаузами» («toll» — сумасшедший, «haus» — дом), они представляли собой места, подобные тюрьмам, где пребывающие подвергались пыткам и содержались в антисанитарных условиях[39].
В конце XVIII — начале XIX века в психиатрии в связи с изменениями общественно-политической обстановки и накоплением научных знаний произошли перемены. Первая такого рода реформа произошла в революционной Франции, где главным врачом Бисетра был назначен Филипп Пинель, который проявил гуманное отношение к больным, сняв с них цепи. Его деятельность и теоретические воззрения нашли отклик в разных странах Европы, оказав влияние на развитие психиатрии в первой половине XIX века[35].
Тем не менее даже к середине XIX столетия гуманный подход к условиям содержания пациентов и мерам стеснения распространился не всюду. Например, в германских заведениях для умалишённых до реформирования обычны были избиения, в ходу были палки и плети; узники этих заведений зачастую голодали и погибали от истощения. Широко использовалась в Германии «механизированная психотерапия» психозов — целый ряд механических приспособлений, по сути представлявших собой пытки: смирительный стул, смирительная кровать, вращательная машина, «мешок» (Sack). В качестве методов лечения применялись также жгучие втирания, прижигание калёным железом, «тошнотная терапия», специальные водолечебные приёмы (внезапное погружение в холодную воду, ледяной душ и пр.)[35].
В 1803 году немецкий врач Иоганн Христиан Рейль, который ввёл термин «психиатрия», восклицал:

| Мы запираем этих несчастных созданий словно преступников в сумасшедшие дома, в эти вымершие тюрьмы за городскими воротами, где в глухих расщелинах поселились совы… и оставляем их там загнивать в собственных нечистотах[40]. | 
|
В первой половине XIX века в Англии большинство пациентов домов для умалишённых жили в условиях не менее тяжёлых, чем прежде: переполненные и плохо отапливаемые палаты, хроническое голодание, грязь и сырость, использование цепей и наручников, практика приковывания больных к койкам на длительный срок ради удобства персонала. Деятельность Э. Чарльсворта и Р. Гилля в городе Линкольне, Дж. Конолли в Ханвелле (англ.)русск. привела к преобразованиям, которые начались со строгих ограничений в использовании мер стеснения: горячечная рубашка, наручники, камзол и ремни применялись в больницах этих городов теперь лишь в крайних случаях. Система Конолли значительно повлияла на практику психиатрических учреждений в Европе. В 60—70-е годы XIX века система нестеснения (отказ от связывания и использования смирительных рубашек) получает распространение в Германии, Швейцарии и Нидерландах[35].
Однако большинство крупных государственных учреждений в европейских странах и США не смогли внедрить успешный опыт первых сторонников нравственного отношения к пациентам. Финансовые ограничения, большая численность пациентов и отсутствие альтернатив существующим формам оказания помощи привели к быстрому преобразованию государственных психиатрических лечебниц в учреждения закрытого типа[41]. К концу XIX — началу ХХ ст. движение за гуманизацию психиатрии пришло в упадок. Государственные психиатрические больницы могли обеспечить лишь скромное содержание пациентов и самое неэффективное лечение, и с каждым годом эти больницы всё больше переполнялись[42]. Вплоть до середины XX векапатерналистская модель психиатрической помощи преобладала во всем мире, и недобровольная госпитализация подавляющей части душевнобольных считалась общепринятой социальной нормой[43].
Психиатрия в конце XIX — начале XX века[ править | править код ]
В науке о душевных расстройствах в конце XIX — начале XX века выделялись, среди прочих, две школы. Первой стоит назвать психоанализ, имевший своим началом работы Зигмунда Фрейда (1856—1939 гг.), положившего начало теории бессознательного. Согласно этому учению, в мозгу человека выделялась область животных инстинктов (т. н. «Оно», противостоящее личностному «Я» и «Сверх-Я» — диктату общества, повелевающего личностью и навязывающего определённые нормы поведения). Бессознательное, с точки зрения Фрейда и его последователей, становилось тюрьмой для запретных желаний, в частности — эротических, вытесняемых в него сознанием. Ввиду того, что окончательно уничтожить желание невозможно, для его безопасного осуществления сознание предлагало механизм «сублимации» — реализации через религию или творчество. Нервное расстройство в таком случае представлялось как сбой в механизме сублимирования и выплескивание запретного наружу через болезненную реакцию. Для восстановления нормального функционирования личности предлагалась особая техника, называемая психоанализом, которая предполагала возвращение больного к детским воспоминаниям и разрешению возникшей проблемы[44].
Фрейдизму противостояла школа позитивистской медицины, одним из выдающихся деятелей которой был Эмиль Крепелин[45]. В основу своего понимания психического расстройства Крепелин положил прогрессирующий паралич и предложил новую для того времени форму изучения заболевания как процесса, развивающегося во времени и распадающегося на определённые стадии, описываемые определённым набором симптомов[35]. Опираясь на философию позитивизма, в частности, на принцип «наука есть философия», иными словами — провозглашение реальным лишь результатов опыта или научного эксперимента в противовес схоластическому умствованию прежних времен[46], позитивистская медицина предлагала объяснение умственного расстройства как биологического разлада, разрушения мозговой ткани, вызванного причинами множественной природы[47].
Однако же ни та, ни другая теории не могли претендовать на однозначное и доказательное обоснование уже описанных в литературе или известных из клинической практики случаев — так, Фрейда и его последователей упрекали в умозрительности и несистематичности их построений, в произвольности толкований приведённых примеров. В частности, свою теорию о детской сексуальности Фрейд строил на психоанализе взрослых, объясняя невозможность её подтверждения у детей страхом запретной темы[48].
В свою очередь, оппоненты упрекали Крепелина в том, что теория органического поражения de facto сводила безумие к эмоциональной и умственной деградации. Излечение психического больного априори объявлялось на тот момент невозможным, а работа врача сводилась исключительно к надзору, уходу и купированию возможной агрессии. Кроме того, указывалось, что позитивистская теория не в состоянии была объяснить многочисленные случаи душевных расстройств, при том, что никаких биологических повреждений найти не удавалось[49][50].
Феноменологическая психиатрия[ править | править код ]
Как одна из возможностей выхода из намечавшегося тупика[51]:18-19 Эдмундом Гуссерлем и его последователями был предложен метод, названный феноменологическим.
Суть его сводилась к выделению неких «феноменов» — идеальных сущностей, являющихся отражением объектов реального мира, а также собственного «я» в сознании личности. Эти феномены, идеализированные факты, очищенные от эмоциональной и социальной составляющей, представляли по Гуссерлю основу всякого познания — при том, что не существовали на самом деле, но являлись неразрывно связанными с познающим субъектом. Философия, таким образом, должна была служить завершением любого исследования, представляя собой его квинтэссенцию и строгую систему на уровне научного понимания[52], а феноменология — инструментом этого познания.
В основе применения феноменологического метода в психологии и психиатрии стал постулат о «телесности разума» — неразрывной связи человека с внешним миром и возможности для сознания нормально функционировать исключительно в этой связи. Нарушение таковой, спутанность восприятия при передаче внешних впечатлений разуму и составляет сущность психического заболевания. Восстановление этой связи соответственно ведет к выздоровлению[53]. Методом же достижения феноменологической ясности рассудка представлялось прояснение, выведение за скобки эмоционального аспекта и чистый, не замутнённый предвзятостью взгляд на мир, получивший у феноменологов специальное имя «эпохе»[54].
К. Ясперс, начавший свою медицинскую карьеру в 1909 году в психиатрической клинике Гейдельберга, где незадолго до того работал знаменитый Крепелин, критически отнесся к его наследию и практиковавшемуся в клинике подходу к лечению и содержанию пациентов[55]. В противоположность этому, он, опираясь на теорию Гуссерля, развил феноменологический метод именно в приложении к психопатологии, предложил подробное интервьюирование больного для выделения основных феноменов его сознания и их дальнейшей классификации в целях постановки диагноза (описательная феноменология)[53][56]. В дополнение к этому Е. Минковский предложил использовать так называемый метод структурного анализа для выделения основного нарушения, которому болезнь обязана своим возникновением (структурный анализ)[53][57]. Г. Элленберг, в свою очередь, предложил на основе феноменологии метод реконструкции внутреннего мира больного (категориальный анализ)[53][57]. Непосредственным результатом подобного подхода было уважение к больному как к личности и нацеливание специалиста на понимание, но отнюдь не навязывание пациенту чуждого ему взгляда на вещи[53].
Реформирование психиатрической помощи в XX веке[ править | править код ]
Для XX века характерно развитие различных форм внебольничной психиатрической помощи[58]. Исследования показали, что содержание в психиатрических больницах закрытого типа даёт минимальный терапевтический эффект, а в ряде случаев даже приводит к усугублению и обострению психических расстройств. Повысилось внимание к нарушениям прав человека, происходящим в закрытых психиатрических учреждениях[41].
В зарубежных странах возникшее в 1950-е годы антипсихиатрическое движение привело к деинституционализации — широкомасштабному сокращению количества психиатрических коек, закрытию многих психиатрических стационаров и созданию амбулаторных служб. Наиболее выраженный характер она приобрела в Италии, где согласно принятому в 1978 году Закону 180 предусматривалось закрытие всех психиатрических больниц и оказание помощи альтернативными общественными службами психического здоровья[58]. Практически во всех странах Северной Америки и Западной Европы происходило крупномасштабное сокращение психиатрических больниц[59].
Кроме развития амбулаторных служб, в XX веке в различных странах была сформирована система полустационарной психиатрической помощи. Создавались дневные стационары, полустационары, профилированные для пациентов с различными заболеваниями, для разных возрастных групп, организовывались воскресные стационары, стационары конца недели, стационары на полпути, ночные клиники, центры послебольничного ухода и реабилитации[
Психические нарушения при энцефалитах: виды, клиника, диагностика, лечение, профилактика.
Нейролептики
Антипсихотические средства (нейролептики ) оказывают успокаивающее, тормозящее и даже угнетающее действие на нервную систему,
особенно активно действуя на состояние возбуждения (аффективные расстройства), бред, галлюцинации, психические автоматизмы и другие проявления психозов. По химическому строению они относятся к производным фенотиазина, тиоксантена, бутирофенона и др. Нейролептики также делятся на типичные и атипичные. Типичные нейролептики – препараты широкого спектра действия, влияют на все структуры мозга, в которых медиаторами являются дофамин, норадреналин, ацетилхолин, серотонин. Эта широта воздействия создаст большое количество побочных действий. Атипичныенейролептики не проявляют выраженного угнетающего действия на ЦНС.
Классификация нейролептиков
· 1. Типичные антипсихотические средства.
· 1.1. Производные фенотиазина:
o • алифатические производные: левомепромазин ("Тизерцин"), хлорпромазин ("Аминазин"), алимемазин ("Тералиджен");
o • пиперазиновые производные: перфеназин ("Этаперазин"), трифлуоперазин ("Трифтазин"), флуфеназин ("Модитен депо"), тиопроперазин ("Мажептил");
o • пиперидиновые производные: перициазин ("Неулептил"), тиоридазин ("Сонапакс").
· 1.2. Производные бутирофенона: галоперидол, дроперидол.
· 1.3. Производные индола: зипрасидон ("Зелдокс"), сертиндол ("Сердолекг").
· 1.4. Производные тиоксантена: зуклопентиксол ("Клопиксол"), флупентиксол ("Флюанксол"), хлорпротиксен ("Труксал"), зуклопентиксол ("Клопиксол").
· 2. Атипичные антипсихотические средства: кветиапин ("Квентиакс"), клозапин ("Азалептин", "Лепонекс"), оланзапин ("Зипрекса"), амисулъприд ("Солиан"), сульпирид ("Эглонил"), рисперидон("Рисполепт"), арипипразол ("Зилаксера").
Нейрохимический механизм действия нейролептиков связан с их взаимодействием с дофаминовыми структурами мозга. Эффекты дофаминергической системы в норме и при патологии представлены на рис. 4.13. Действие нейролептиков на дофаминергичсскую систему мозга обусловливает антипсихотическую активность, а угнетение центральных норадренергических рецепторов (в частности, в ретикулярной формации) обусловливает преимущественно седативное действие и гипотензивные эффекты.
Различают нейролептики, антипсихотическое действие которых сопровождается седативным (алифатические производные фенотиазина и др.) действием. Другие нейролептики отличаются активирующим (энергезирующим) эффектом (пиперазиновые производные фенотиазина). Эти и другие фармакологические свойства у разных нейролептических препаратов выражены в различной степени.
Нейролептическое (успокаивающее) действие, сопровождающееся уменьшением реакций на внешние стимулы, ослаблением психомоторного возбуждения и аффективной напряженности, подавлением чувства страха, ослаблением агрессивности. Способность подавлять бред, галлюцинации, автоматизм и другие психопатологические синдромы оказывает лечебный эффект у больных шизофренией и другими психическими заболеваниями.
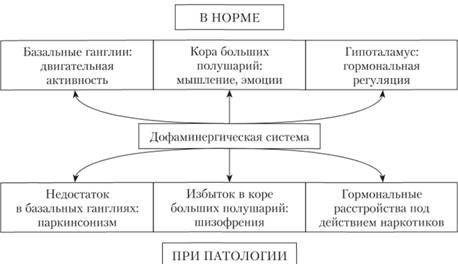
Рис. 4.13. Эффекты дофаминергической системы в норме и при патологии
В психиатрии нейролептики эффективны в лечении широкого диапазона заболеваний – начиная от краткосрочной терапии острого психотического расстройства, возбуждения при делирии и деменции и заканчивая долгосрочной терапией хронических психотических расстройств тина шизофрении. Атипичные нейролептики в значительной степени заменили в клинической практике относительно устаревшие препараты групп фенотиазинов, тиоксантенов и бутирофенонов.
Нейролептики в малых дозах назначаются при непсихотических заболеваниях, сопровождающихся возбуждением.
Рассмотрим подробнее указанные выше нейролептики.
Хлорпромазин ("Аминазин") – первый препарат нейролептического действия, он дает общий антипсихотический эффект, способен купировать галлюцинаторно-параноидный (бредовой) синдром, а также маниакальное возбуждение. При длительном применении может вызывать депрессии, паркинсоноподобные нарушения. Сила антипсихотического действия аминазина в условной шкале оценки нейролептиков принимается за один балл (1,0). Это позволяет сравнивать его с другими нейролептиками.
Левомепромазин ("Тизерцин") обладает более выраженным противотревожным эффектом по сравнению с аминазином, применяется для лечения аффективно-бредовых расстройств, в малых дозах обладает снотворным эффектом и используется при лечении неврозов.
Алимемазин синтезирован позднее других фенотиазиновых нейролептиков алифатического ряда. В настоящее время выпускается в России под названием "тералиджен". Отличается очень мягким седативным действием, сочетающимся с легким активирующим эффектом. Купирует проявления вегетативного психосиндрома, страхи, тревогу, ипохондрические и сенестопатические расстройства невротического характера, показан при нарушении сна и аллергических реакциях. На бред и галлюцинации в отличие от аминазина он не действует.
Тиоридазин ("Сонапакс") синтезирован с целью получить препарат, который, обладая свойствами аминазина, не вызывал бы выраженной сонливости и не давал экстрапирамидных осложнений. Избирательное антипсихотическое действие проявляется в состоянии тревоги, страха, при навязчивостях. Препарат обладает некоторым активирующим действием.
Перициазин ("Нсулсптил") обнаруживает узкий спектр психотропной активности, направленный на купирование психопатических проявлений с возбудимостью, раздражительностью.
Пиперазиновое производное фенотиазина тиопроперазин ("Мажептил") обладает очень мощным инцизивным (обрывающим психоз) действием. Обычно мажептил назначают, когда лечение другими нейролептиками не оказывает эффекта. В малых дозах мажептил хорошо помогает при лечении навязчивых состояний со сложными ритуалами.
Галоперидол – наиболее мощный нейролептик, который имеет широкий спектр действия. Купирует все виды возбуждения (кататоническое, маниакальное, бредовое) быстрее, чем трифтазин, и эффективнее устраняет галлюцинаторные и псевдогаллюцинаторные проявления. Показан для лечения больных с наличием психических автоматизмов. В малых дозах широко применяется для лечения неврозоподобных расстройств (ипохондрических синдромов, сенестопатии). Препарат используют в форме таблеток, раствора для внутримышечного введения, в каплях.
"Галоперидол-деканоат" – препарат пролонгированного действия для лечения бредовых и галлюцинаторно-бредовых состояний. Галоперидол, как и мажептил, вызывает выраженные побочные эффекты со скованностью, тремором, высок риск развития злокачественного нейролептического синдрома (ЗНС).
Хлорпротиксен ("Труксал") – нейролептик с седативным эффектом действия, обладает противотревожным действием, эффективен при лечении ипохондрических и сенестоиатических расстройств (пациент ищет в себе признаки различных болезней и сверхчувствителен к боли).
Сульпирид ("Эглонил") – первый препарат атипичной структуры, синтезированный в 1968 г. Не обладает выраженными побочными эффектами действия, широко применяется для лечения психических расстройств на фоне соматических заболеваний, при ипохондрических синдромах, обладает активирующим эффектом действия.
Клозапин ("Лепонекс", "Азалептин") не обладает экстрапирамидными побочными действиями, обнаруживает выраженное седативное действие, но в отличие от аминазина не вызывает депрессий. Известны осложнения в виде агранулоцитоза.
Оланзапин ("Зипрекса") применяют для лечения психотических (галлюцинаторно-бредовых) расстройств. Отрицательное свойство – развитие ожирения при длительном применении.
Рисперидон ("Рисполепт", "сперидан") – наиболее широко применяемый нейролептик из группы атипических средств. Обладает общим обрывающим действием на психоз, а также элективным действием в отношении галлюцинаторно-бредовой симптоматики, навязчивых состояний. Рисперидон подобно оланзапину вызывает ряд неблагоприятных осложнений со стороны эндокринной и сердечно-сосудистой систем, что в ряде случаев требует отмены лечения. Рисперидон, как и все нейролептики, список которых с каждым годом увеличивается, может вызывать явления нейролептических осложнений вплоть до ЗНС. Малые дозы рисперидона используют для лечения навязчивых состояний, стойких фобий. "Рисполепт-конста" – препарат пролонгированного действия, который обеспечивает длительную стабилизацию состояния больных и купирует острые синдромы при шизофрении.
Кветиапин ("Квентиакс"), как и другие атипичные нейролептики, обладает тропностью и к дофаминовым, и к серотониновым рецепторам. Применяется для лечения галлюцинаторных, параноидных синдромов, маниакального возбуждения. Зарегистрирован как препарат, обладающий антидепрессивной и умеренно выраженной стимулирующей активностью.
Арипипразол ("Зилаксера") применяют для лечения всех видов психотических расстройств, он позитивно влияет на восстановление познавательных (когнитивных) функций при лечении шизофрении.
Производное индола сертиндол ("Сердолект") по показателям антипсихотической активности сравним с галоперидолом, он также показан для лечения вялоапатических состояний, улучшения когнитивных функций, обладает антидепрессивной активностью. Сертиндол с осторожностью нужно применять при указании на сердечно-сосудистую патологию, может вызывать аритмии.
В последнее время накапливаются клинические материалы, свидетельствующие о том, что атипичные нейролептики не обладают существенным превосходством над типичными и назначаются в тех случаях, когда типичные нейролептики не приводят к значительному улучшению состояния больных. Преимущества и риск современных и традиционных нейролептиков представлены в табл. 4.7.
Основное показание нейролептиков – лечение психозов (шизофрении, маниакально-депрессивного психоза, алкогольного делирия). Галлюцинации, возбуждение хорошо поддаются лечению нейролептиками. Апатия, социальная изоляция менее эффективно снимаются антипсихотическими средствами.
По выраженности общего антипсихотического эффекта нейролептики делятся на высокопотентные – хлорпромазин, трифлуоперазин, тиоридазин, галоперидол, пимозид, пенфлюридол, флуфеназин; нейролептики средней мощности (перфеназин) и низкопотентные – флупентиксол, сулыгирид.
Таблица 4.7
Преимущества и риск современных и традиционных нейролептиков
| Характеристика | Современные нейролептики | Традиционные нейролептики по мощности* | |||||||
| Арипипразол | Клозапин | Оланзапин | Кветнапин | Рисперидон | Зипрасидон | Сильные | Умеренного действия | Слабые | |
| Эффективность в плане | |||||||||
| Положительных симптомов** | ++ | +++ | +++ | ++ | +++ | +++ | + + + | + + + | + + + |
| Отрицательных симптомов | + | + | + | + | + | + | + | + | + |
| Обострений | ++ | +++ | +++ | ? | +++ | + + | + + | + + | |
| Побочные эффекты | |||||||||
| Холинолитические | 0 | +++ | + | 0 | 0 | 0 | 0 | + + | + + + |
| Реполяризация сердца | 0 | 0 | 0 | 0 | 0 | + | 0 | 0 | + + |
| Гипотензия | + | +++ | ++ | ++ | +++ | + | + | + + | + + + |
| Гиперпролактинемия | 0 | 0 | + | 0 | ++ | + | + + | + + | + + |
| Сахарный диабет 2-го типа | + | ++ | ++ | + | + | + | + | + | + |
| Половые дисфункции | + | ++ | ++ | + | ++ | + | + + | + + | + + + |
| Прибавка массы тела | 0 | +++ | +++ | ++ | + | 0 | 0 | + | + + |
| ЭПС*** | + | 0 | + | 0 | ++ | + | ++++ | +++ | + + |
| ЗНС | ? | + | + | + | + | + | +++ | ++ | + |
Примечания. ЭПС – экстрапирамидные симптомы (дистония, брадикинезия, тремор, акатизия, дискинезия). ЗНС – злокачественный нейролептический синдром (лихорадка, делирий, нестабильные витальные функции, мышечная ригидность различной степени). Преимущества или риск: ++++ – очень высокие, +++ – высокие, ++ – умеренные, + – низкие, 0 – незначительные, ? – плохо определяются. *Примерами мощных традиционных препаратов являются флупентиксол (флюанксол), флуфеназин (модиген депо), галоперидол; средней мощности – зуклопентиксол (клопиксол), слабых – хлорпромазин и тиоридазин. **Риск обострения снижался через 1 год при сравнении с плацебо. Недоступные данные долгосрочных сравнительных исследований с другими антипсихотическими средствами. *** Акатизия может встречаться и при использовании современных нейролептиков.
Нейролептики обладают противосудорожной активностью. Препараты способствуют снижению температуры тела.
Разнообразные побочные действия нейролептиков можно объединить в основные побочные эффекты, связанные с действием на ЦНС и периферические нежелательные эффекты действия.
Основные побочные эффекты: сонливость, экстрапирамидные симптомы, нарушение терморегуляции. К экстрапирамидным симптомам относится нарушение координации – атаксия, акинезия – отсутствие движений, замедленные движения. Эти побочные эффекты, как и основное действие, связаны с влиянием на уровень содержания дофамина в мозге. Снижение дофамина приводит к явлениям лекарственного паркинсонизма (экстрапирамидные расстройства, сходные с паркинсонизмом). У больных отмечаются при этом мышечная скованность, явления тремора различной степени выраженности, гиперсаливация, появление оральных гиперкинезов и др. Это действие объясняют блокирующим влиянием нейролептиков на подкорковые образования мозга (черная субстанция и полосатое тело, бугорная, межлимбическая и мезокортикальная области), где локализовано значительное количество рецепторов, чувствительных к дофамину.
Влиянием на центральные дофаминовые рецепторы объясняют механизм некоторых эндокринных нарушений, вызываемых нейролептиками, в том числе стимуляцию лактации. Блокируя дофаминовые рецепторы гипофиза, нейролептики усиливают секрецию пролактина. Действуя на гипоталамус, нейролептики тормозят также секрецию кортикотропина и соматотропного гормона.
Основные побочные эффекты формируют нейролептический синдром (НС). Ведущими симптомами НС являются экстрапирамидные расстройства с преобладанием либо гипо-, либо гиперкинетических нарушений.
К гипокинетическим нарушениям относится лекарственный паркинсонизм с повышением мышечного тонуса, ригидностью, скованностью и замедленностью движений и речи. Гиперкинетические нарушения включают тремор, гиперкинезы. Дискинезии также наблюдаются достаточно часто и могут носить гипо- и гииеркинетический характер. Они локализуются в области рта и проявляются спазмами мышц глотки, языка, гортани. В ряде случаев выражены признаки неусидчивости, двигательного беспокойства.
Вегетативные расстройства выражаются в виде гипотензии, потливости, в расстройствах зрения, дизурических нарушениях. Отмечаются также явления агранулоцитоза, лейкопении, нарушения аккомодации, задержка мочи.
Злокачественный нейросептический синдром (ЗПС) – редкое, но опасное для жизни осложнение нейролептической терапии, сопровождающееся повышением температуры, ригидностью мышц, вегетативными нарушениями. Это состояние может привести к почечной недостаточности и летальному исходу.
Факторами риска ЗНС могут служить ранний возраст, физическое истощение, сопутствующие заболевания. Частота ЗНС составляет 0,5–1%.
К основным нежелательным эффектам действия относится также повышение аппетита и увеличение массы тела, нарушение эндокринной функции. Хлорпромазин, тиоридазин обладают фотосенсибилизирующим действием.
Нежелательные эффекты действия атипичных нейролептиков клозапина, рисперидона, арипепразола сопровождаются явлениями нейролепсии, значительными изменениями в состоянии эндокринной системы, что вызывает увеличение массы тела, явления булимии, повышение уровня отдельных гормонов (пролактин и др.), очень редко, но могут наблюдаться явления ЗНC. При лечении клозапином имеется риск возникновения эпилептических припадков и агранулоцитоза. Применение сероквеля (кветиапина) приводит к сонливости, головной боли, повышению уровня печеночных трансаминаз и увеличению массы тела. Особенности действия некоторых нейролептиков представлены в табл. 4.8.
Таблица 4.8
Дата добавления: 2019-08-30; просмотров: 842; Мы поможем в написании вашей работы! |

Мы поможем в написании ваших работ!
