На ладони имеются две дуги — поверхностная и глубокая.
Общая анатомия артерий, закономерности их расположения и ветвления. Возрастные особенности. Источники и основные закономерности развития артериальной системы.
В содержание органа включается и его сосудистая система, которая является частью этого органа как целого. Поэтому характер внутриорганного артериального русла и архитектоника интраорганных артерий соответствуют строению, функции и развитию органа, в котором данные сосуды разветвляются. Этим объясняется, что в разных органах артериальное русло построено по-разному, а в сходных — приблизительно одинаково.

Внутрикостные артерии.
Соответственно строению, функции и развитию длинных трубчатых костей последние получают: диафизарные артерии — главная (a. nutritia, вернее a. diaphyseos princeps), входит в средней части диафиза и делится на r. proximalis и r. distalis, из которых проксимальная ветвь снабжает кровью проксимальную часть диафиза, а дистальная — дистальную. При этом в длинных трубчатых костях главные диафизарные артерии входят не строго посередине кости и не перпендикулярно к длинной ее оси, а косо. Добавочные (аа. diaphyseos accessoriae) проникают в кость по концам диафиза. Диафизарные артерии питают диафиз изнутри, а кортикальный слой получает кортикальные артерии от надкостницы. Наличие двух систем артерий диафиза объясняет возможность поражения гнойным процессом одного слоя диафиза при сохранении другого.
|
|
|
Кроме диафизарных артерий, длинную трубчатую кость снабжают также артерии, входящие в метафизы (метафизарные артерии), эпифизы (эпифизар-ные артерии) и апофизы (апофизарные артерии). Эпифизарный хрящ сначала отделяет сосуды эпифиза от сосудов метафиза; по мере синостозирования все сосуды соединяются между собой, образуя единую систему для данной кости. В коротких трубчатых костях, имеющих один эпифиз (пясть и плюсна), имеется одна система эпифизарных артерий. В коротких губчатых костях (позвонки, запястье, предплюсна, грудина) сосуды входят с разных сторон, направляясь к местам возникновения точек окостенения.
Артерии связок идут вдоль пучков соединительной ткани и вместе с ними располагаются перпендикулярно соответствующей оси вращения. Артерии мышц идут сначала вдоль функциональной оси мышцы, затем проникают в perimysium internum и следуют в нем параллельно пучкам мышечных волокон, отдавая им перпендикулярные ветви, образующие петли, вытянутые вдоль мышечных пучков.
В органы дольчатого строения (легкие, печень, почки) артерии входят в центре органа и расходятся (трехмерно) к периферии соответственно долям и долькам органа.
В органах, закладывающихся в виде трубки, сосуды располагаются следующим образом:
|
|
|

1) параллельно длинной оси трубки и по одной ее стороне идет артерия, от которой отходят под прямым углом поперечные ветви, охватывающие трубку кольцеобразно (например, кишечник, матка, трубы);
2) сосуды идут по одной стороне трубки параллельно длинной оси ее и отдают ветви, идущие преимущественно продольно (например, мочеточник);
3) сосуды образуют на поверхности трубки сеть, от которой с периферии к центру по радиусам отходят артерии в толщу стенки трубки. Так кровоснабжается сегментарными артериями спинной мозг.

Артерии головного мозга также идут с периферии к центру, причем:
а) в коре мозга (экранные центры) они имеют вид прямых и коротких артерий, б) в белом веществе — прямых и длинных, идущих вдоль нервных пучков, и в) в подкорковых ядрах (ядерные центры) образуют сосудистые сети. В нервных корешках и нервах артерии идут в прослойках эндоневрия параллельно пучкам нервных волокон, к которым отдают, как и в мышцах, перпендикулярные ветви, образующие продольные петли, вытянутые вдоль нервных пучков.
Таким образом, в органах, построенных из системы волокон (мышцы, связки, нервы), артерии примерно сходны: они входят в нескольких местах по длине органа и располагаются по ходу волокон. Для питания данного органа имеют значение не только артерии, вступающие непосредственно в него, но и соседние с ним, дающие кровь по анастомозам. Все артерии данного органа и окружающих его образований составляют «систему сосудов органа».
|
|
|
142. Общая, наружная и внутренняя подвздошные артерии, их ветви, области кровоснабжения.
A. iliaca communis, общая подвздошная артерия. Правая и левая артерии представляют две конечные ветви, на которые аорта распадается на уровне IV поясничного позвонка несколько влево от средней линии, почему правая общая подвздошная артерия на 6 — 7 мм длиннее левой. От места раздвоения аорты (bifurcatio aortae) аа. iliacae communes расходятся под острым углом (у мужчины угол расхождения равен приблизительно 60°, у женщины в связи с большей шириной таза 68 — 70°) и направляются вниз и латерально к крестцово-подвздошному сочленению, на уровне которого каждая делится на две конечные ветви: a. iliaca interna для стенок и органов таза и a. iliaca externa главным образом для нижней конечности.

По своему происхождению аа. iliacae communes представляют собой начальные отрезки пупочных артерий зародыша; почти на всем остальном протяжении зародышевые аа. umbilicales у взрослого облитерируются и превращаются в ligg. umbilicalia mediales.
|
|
|
Внутренняя подвздошная артерия A. iliaca interna, начавшись из нижнего конца общей подвздошной артерии на уровне крестцово-подвздошного сочленения, спускается в малый таз и простирается до верхнего края большого седалищного отверстия. Деление ее на ветви, пристеночные и висцеральные, подвержено значительным индивидуальным вариациям, но чаще всего она делится на уровне верхнего края большого седалищного отверстия сначала на два основных ствола — задний, дающий аа. iliolumbalis, sacralis lateralis, glutea superior, и передний, от которого отходят все остальные ветви a. iliacae internae. На своем пути a. iliaca interna прикрыта брюшиной, а спереди вдоль нее спускается мочеточник, что важно учитывать при операции, чтобы не перевязать его вместо артерии; сзади лежит v. iliaca interna.

Пристеночные ветви a. iliacae internae:
1. A . iliolumbalis, подвздошно-поясничная артерия, попадает в fossa iliaca, где анастомозирует с. a. circumflexa ilii profunda от a. iliaca externa.
2. A . sacralis lateralis, латеральная крестцовая артерия, снабжает кровью mm. levator ani и piriformis, нервные стволы крестцового сплетения.
3. A . glutea superior, верхняя ягодичная артерия, представляет продолжение заднего ствола внутренней подвздошной артерии, выходит из таза через foramen suprapiriforme к ягодичным мышцам, сопровождая n. gluteus superior.
4. A . obturatoria, запирательная артерия, направляется к запирательному отверстию. По выходе из запирательного канала она питает m. obturatorius externus, аддукторы и дает ramus acetabular is. Эта последняя через incisura acetabuli проникает в тазобедренный сустав и питает lig. capitis femoris и головку бедренной кости.
5. A . glutea inferior, нижняя ягодичная артерия, проходит через foramen infrapiriforme вместе с a. pudenda interna и п. ischiadicus, которому она дает длинную тонкую веточку — a. comitans n. ischiadici. Выйдя из полости таза, a. glutea inferior дает мышечные веточки к ягодичным и другим ближайшим мышцам.
Висцеральные ветви:
1. A . umbilicalis, пупочная артерия, сохраняет у взрослого просвет лишь на небольшом протяжении — от начала до места отхождения от нее верхней пузырной артерии, остальной участок ее ствола до пупка облите-рируется и превращается в lig. umbilicale mediale.
2. Rami uretericii — к мочеточнику (могут отходить от a. umbilicalis).
3. Аа. vesieales superior et inferior: верхняя пузырная артерия начинается от необлитерированной части a. umbilicalis и разветвляется в верхней части мочевого пузыря; нижняя пузырная артерия начинается от a. iliaca interna и снабжает мочеточник и дно мочевого пузыря, а также дает ветви к влагалищу (у женщин), предстательной железе и семенным пузырькам (у мужчин).
4. A . ductus deferentis, артерия семявыносящего протока (у мужчин), идет к ductus deferens и в сопровождении его простирается до testis, к которому также отдает ветви.
5. A . uterina, маточная артерия (у женщин), отходит или от ствола a. iliaca interna, или от начальной части a. umbilicalis, направляется в медиальную сторону, пересекает мочеточник и, достигнув между двумя листками lig. latum uteri боковой стороны шейки матки, дает ветвь вниз — a. vaginalis (может отходить от a. iliaca interna непосредственно) к стенкам влагалища, сама же поворачивает кверху, вдоль линии прикрепления к матке широкой связки. Дает веточки к маточной трубе — ramus tubdrius и к яичнику — ramus ovaricus; a. uterina после родов становится резко извитой.
6. A . rectalis media, средняя прямокишечная артерия, отходит или от a. iliaca interna, или от a. vesicalis inferior, разветвляется в стенках прямой кишки, анастомозируя с аа. rectales superior et inferior, дает также ветви к мочеточнику и мочевому пузырю, предстательной железе, семенным пузырькам, у женщин — к влагалищу.
7. A . pudenda interna, внутренняя половая артерия, в тазу дает только небольшие веточки к ближайшим мышцам и корешкам plexus sacralis, главным образом снабжает кровью органы, расположенные ниже diaphragma pelvis, и область промежности. Выходит из таза через foramen infrapiriforme и затем, обогнув заднюю сторону spina ischiadica, вновь входит в таз через малое седалищное отверстие и попадает, таким образом, в fossa ischiorectalis. Здесь она распадается на ветви, снабжающие нижний отдел rectum в области заднего прохода (a. rectalis inferior), мочеиспускательный канал, мышцы промежности и влагалище (у женщин), бульбоуретральные железы (у мужчин), наружные половые органы (a. dorsdlis penis s. clitoridis, a. profunda penis s. clitdridis).
Наружняя подвздошная артерия A. iliaca externa, начавшись на уровне крестцово-подвздошного сочленения, тянется вниз и вперед по медиальному краю m. psoas до паховой связки и по выходе на бедро называется бедренной артерией. Кроме веточек к m. psoas, a. iliaca externa дает две крупные ветви, отходящие возле самой паховой связки.
1. A . epigastrica inferior, нижняя надчревная артерия, направляется медиально и затем вверх, между fascia transversalis спереди и пристеночной брюшиной сзади (в ее складке, plica umbilicalis lateralis), и входит внутрь влагалища прямой мышцы живота; по задней поверхности мышцы направляется вверх и своими ветвями анастомозирует с a. epigastrica superior (от a. thoracica interna); она отдает две ветви: a) ramus pubicus к symphysis pubica, анастомозирующую с a. obturatoria, и б) a. cremasterica к m. cremaster и яичку.
2. A . circumflexa ilium profunda, глубокая артерия, огибающая подвздошную кость, идет параллельно паховой связке к подвздошному гребню кзади и питает m. transversus abdominis и подвздошную мышцу.
143. Артерии головного мозга. Источники кровоснабжения отделов головного мозга. Артериальный (Виллизиев) круг большого мозга.
Артерии большого мозга происходят из ветвей a. carotis interna и a. basilaris, образующих на основании мозга circulus arteriosus cerebri. На поверхности каждого полушария разветвляются передняя, средняя и задняя мозговые артерии. A. cerebri anterior снабжает кровью медиальную поверхность полушария до sulcus parietooccipitalis, на наружной его поверхности верхнюю лобную извилину и верхний край теменной доли, а на нижней поверхности полушария — gyrus rectus лобной доли. A. cerebri media снабжает кровью островок, обе центральные извилины, нижнюю лобную извилину и большую часть средней лобной извилины, теменную долю и верхнюю и среднюю височные извилины.
A. cerebri posterior разветвляется на медиальной, нижней и латеральной поверхностях височной и затылочной долей, за исключением верхней и средней височной извилин.
Перечисленные артерии своими разветвлениями в pia mater образуют артериальную сеть, из которой проникают отвесно в толщу мозгового вещества: 1) кортикальные артерии — маленькие веточки, разветвляющиеся только в мозговой коре, и 2) медуллярные артерии, которые, пройдя кору, идут в белое вещество.
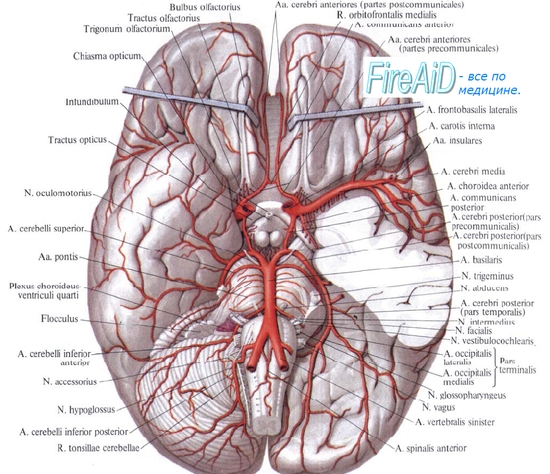
Со стороны основания мозга входят центральные артерии.
Кортикальные, медуллярные и центральные артерии анастомозируют друг с другом, образуя единую сосудистую сеть. Мозжечок получает кровь из трех артерий с каждой стороны. Две a. cerebelli inferior anterior (ветвь a. basilaris) и a. cerebelli inferior posterior (ветвь a. vertebralis), разветвляются на нижней поверхности мозжечка, третья же ветвь, a. cerebelli superior (ветвь a. basilaris), идет на его верхнюю поверхность. От a. cerebelli superior снабжаются также нижние холмики крыши среднего мозга, а верхние холмики получают свои веточки от a. cerebri posterior. Артерии остальных частей головного мозга, относящиеся к мосту и продолговатому мозгу, происходят от a. vertebralis, a. basilaris и их ветвей.
Вены большого мозга разделяются на поверхностные и глубокие. Поверхностные вены большей частью собирают кровь из мозговой коры и вливаются частью в sinus sagittalis superior (верхние вены), частью (нижние вены) в sinus transversus и синусы основания черепа. Вены лишены клапанов и отличаются своими многочисленными соустьями.
Глубокие вены собирают кровь из центральных серых ядер и желудочков мозга и сливаются в одну большую v. cerebri magna, впадающую в sinus rectus.

Вены мозжечка составляют группы: верхние изливают кровь в sinus rectus и v. cerebri magna, нижние — в sinus transversus, sigmoideus, petrosus inferior.
Позвоночная артерия, a. vertebralis, парная, пройдя на шее через отверстия в поперечных отростках шейных позвонков, через большое затылочное отверстие входит в полость черепа. На основании черепа обе позвоночные артерии сливаются, образуя базилярную артерию, a. basilaris. которая проходит в борозде на нижней поверхности мозгового моста. От a. basilaris отходят две аа. cerebri posteriores. которые соединяются через заднюю соединительную артерию со средней мозговой артерией.
Таким образом возникает виллизиев (Уиллиса) артериальный круг — circulus arteriosus cerebri (Willissii [Willis]), который располагается в подпаутинном пространстве основания мозга и на основании черепа окружает турецкое седло.
составляющие виллизиева круга. A. communicans anterior, соединяя передние мозговые артерии, соединяет таким образом правую и левую внутренние сонные артерии. Задние соединительные артерии, отходящие от внутренних сонных артерий, соединяют их с задними мозговыми артериями, отходящими от a. basilaris, образованной слиянием правой и левой позвоночных артерий.
Виллизиев артериальный круг играет важнейшую роль в кровоснабжении головного мозга, так как благодаря составляющим его анастомозам питание мозга сохраняется при прекращении кровотока по любой из четырех магистральных артерий, его образующих.
144. Подмышечная и плечевая артерии: топография, ветви, области кровоснабжения.
Непосредственным продолжением подключичной артерии является подмышечная артерия, a. axillaris, которая в свою очередь продолжается в плечевую артерию. Проксимальной границей ствола подмышечной артерии служит наружный край I ребра, дистальной границей — нижний край m. teres major (место начала плечевой артерии). Подмышечная артерия лежит в cavitas axillaris медиально от плечевого сустава и плечевой кости; спереди и медиальнее ее располагается v. axillaris и с трех сторон — нервные стволы плечевого сплетения; снизу этот сосудисто-нервный пучок прикрыт кожей, фасцией и скоплением жировой клетчатки, содержащей лимфатические узлы.
По ходу a. axillaris различают три отдела: 1) от ключицы до верхнего края, m. pectoralis minor (trigonum clavipectorale); 2) позади этой мышцы (trigonum pectorale); 3) от нижнего края m. pectoralis minor до нижнего края m. pectoralis major (trigonum subpectorale).
Ветви a. axillaris в trigonum clavipectorale:
1. A. thoracica superior, верхняя грудная артерия , разветвляется в m. subclavius, обеих грудных мышцах, m. serratus anterior в ближайших межреберных мышцах.
2. A. thoracoacromialis, грудоакромиальная, принимает участие в питании плечевого сустава, m. deltoideus и обеих грудных мышц.
В trigonum pectorale:
3. A. thoracica lateralis, латеральная грудная артерия, спускается по боковой стенке грудной клетки и посылает ветви к молочной железе и окружающим мшцам.

В trigonum subpectorale:
4. A. subscapulars, подлопаточная артерия, самая крупная ветвь подмышечной артерии, начинается близ нижнего края m. subscapularis и спускается вдоль этой мышцы, отдавая ей ветви; вскоре делится на два ствола: a) a. circumflexa scapulae уходит через foramen trilaterum на дорсальную поверхность лопатки, где анастомозирует с a. suprascapularis; б) a. thoracodorsalis служит продолжением подлопаточной артерии вдоль по латеральному краю лопатки.
5. A. circumflexa humeri posterior, задняя артерия, огибающая плечевую кость, идет назад в foramen quadrilaterum, обходит сзади хирургическую шейку плечевой кости; покрыта дельтовидной мышцей, которой она отдает ветви.
6. A. circumflexa humeri anterior, передняя артерия, огибающая плечевую кость, начинается на одном уровне с предыдущей, идет в латеральном направлении, огибает хирургическую шейку плеча спереди, анастомо-зируя с задней окружающей плечо артерией, дает веточки к мышцам и к плечевому суставу.
Плечевая артерия, а. brachialis, является непосредственным продолжением подмышечной артерии. Начавшись у нижнего края m. teres major, она тянется в sulcus bicipitalis до локтевого сгиба, где на уровне шейки лучевой кости делится на свои конечные ветви — лучевую и локтевую артерии. На своем пути в sulcus bicipitalis medialis она сопровождается двумя плечевыми венами и нервами (n. medianus, n. ulnaris, n. cutaneus brachii medialis et n. cutaneus antebrachii medialis). Кроме небольших веточек к кости и мышцам, плечевая артерия дает следующие ветви:

1. A . profunda brachii, глубокая артерия плеча, отходит от a. brachialis вскоре после начала последней; представляет собой крупную ветвь, которая вместе с п. radialis проходит в canalis humeromuscu-laris, отдает на пути артерию, питающую плечевую кость {a. diaphyseos humeri), и распадается на a. collateralis media, проникающую в толщу m. triceps и анастомозирую-щую с a. interossea recurrens (из a. interossea posterior), и a. collateralis radialis; последняя выходит на поверхность через нижнее отверстие спирального канала, идет кпереди от epicondylus lateralis и анастомозирует с a. recurrens radialis (ветвь a. radialis).
2. A . collateralis ulnaris superior, верхняя локтевая коллатеральная артерия, отходит от плечевой артерии на середине плеча, спускается в борозду позади epicondylus medialis, где анастомозирует с a. recurrens ulnaris posterior (ветвь a. ulnaris).
3. A . collateralis ulnaris inferior, нижняя локтевая коллатеральная артерия, отходит от плечевой артерии примерно на 5 см выше окончания последней и анастомозирует кпереди от epicondylus medialis с a. recurrens ulnaris anterior (ветвь a. ulnaris).
145. Артерии предплечья, их ветви, области кровоснабжения. Формирование суставных артериальных сетей верхней конечности.
Лучевая артерия, a. radialis, по направлению является продолжением плечевой артерии. Она идет медиально от m. brachioradialis, сначала прикрытая им, а далее в sulcus radialis; в нижней трети предплечья, где мышцы переходят в сухожилия, лучевая артерия покрыта с поверхности лишь фасцией и кожей, почему и служит ввиду легкой доступности для исследования пульса. Дойдя до верхушки шиловидного отростка лучевой кости, a. radialis переходит на тыл, огибая латеральный край запястья и ложась в так называемой табакерке, откуда выходит на ладонь в первом межкостном промежутке между основаниями I и II пястных костей. На ладони лучевая артерия вместе с глубокой ветвью a. ulnaris образует arcus palmaris profundus — глубокую ладонную дугу.
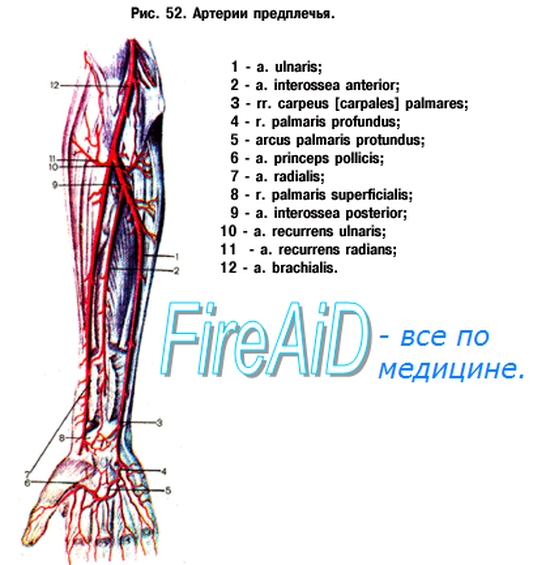
Ветви лучевой артерии:
1. A . recurrens radialis, возвратная лучевая артерия, начинается в локтевой ямке, идет в проксимальном направлении к передней поверхности латерального надмыщелка, где анастомозирует с указанной выше a. collateralis radialis из a. produnda brachii.
2. Rami musculares — к окружающим мышцам.
3. Ramus carpeus palmaris, ладонная запястная ветвь, начинается в нижней части предплечья и идет в локтевую сторону навстречу подобной ветви от a. ulnaris. Из анастомоза с ramus carpeus palmaris a. ulnaris на ладонной поверхности запястья образуется rete carpi palmare.
4. Ramus palmaris superficialis, поверхностная ладонная ветвь, проходит поверх thenar или прободает его поверхностные слои и, соединившись с концом локтевой артерии, входит в arcus palmaris superficialis.
5. Ramus carpeus dorsalis, тыльная запястная ветвь, отходит в области «табакерки» и с одноименной ветвью a. ulnaris образует на тыле запястья сеть, rete carpi dorsale, которая принимает также веточки от межкостных артерий (аа. interosseae anterior et posterior).
6. A . metacarpea dorsalis prima, первая тыльная пястная артерия, идет на тыле кисти к лучевой стороне указательного пальца и к обеим сторонам большого пальца.
7. A . princeps pollicis, первая артерия большого пальца, отходит от лучевой, как только последняя проникает через первый межкостный промежуток на ладонь, идет по ладонной поверхности I пястной кости и делится на ветви, аа. digitalis palmares, к обеим сторонам большого пальца и к лучевой стороне указательного пальца.
Локтевая артерия, a. ulnaris, представляет одну из двух конечных ветвей (более крупную) плечевой артерии. От места начала в локтевой ямке (против шейки лучевой кости) она подходит под m. pronator teres, до средней трети предплечья идет косо, отклоняясь в локтевую сторону. В нижних двух третях она идет параллельно локтевой кости сначала в промежутке между m. flexor digitorum superficialis и т. flexor carpi ulnaris, в нижней же трети благодаря переходу мышц в сухожилия ее положение становится более поверхностным (sulcus ulnaris). У лучевой стороны гороховидной кости локтевая артерия проходит в canalis carpi ulnaris (spatium interaponeuroticum) и, перейдя на ладонь, входит в состав arcus palmaris superficialis.
Ветви локтевой артерии:
1. A . recurrens ulnaris, возвратная локтевая артерия, дает две ветви — rami anterior et posterior, которые проходят спереди и сзади медиального надмыщелка, анастомозируя с аа. collaterals ulnares superior et inferior. Благодаря этим анастомозам, а также указанным выше анастомозам между ветвями a. profunda brachii и a. radialis в окружности локтевого сустава получается артериальная сеть — rete articulare cubiti.
2. A . interossea communis, общая межкостная артерия, идет к межкостной перепонке, у проксимального края которой делится на две ветви: a) a. interossea anterior по передней поверхности межкостной перепонки достигает m. pronator quadratus, прободает перепонку и уходит на тыл, где оканчивается в rete carpi dorsale. В начале своего пути a. interossea anterior отдает a. mediana (направляется к ладони вместе с п. medianus), аа. diaphyseos radii et ulnae — к костям предплечья и rami musculares — к окружающим мышцам; б) a. interossea posterior прохрдит через верхнее отверстие межкостной перепонки на тыльную сторону, отдает a. interossea recurrens, ложится между поверхностным и глубоким слоями разгибателей и в области запястья анастомозирует с a. interossea anterior.
3. Ramus carpeus palmaris, ладонная запястная ветвь, идет навстречу одноименной ветви лучевой артерии, с которой анастомозирует.
4. Ramus carpeus dorsalis, тыльная запястная ветвь, отходит около гороховидной кости, направляется под m. flexor carpi ulnaris на тыльную сторону навстречу одноименной ветви a. radialis.
5. Ramus palmaris profundus, глубокая ладонная ветвь, проникает под сухожилия и нервы ладони и вместе с a. radialis (см. выше) участвует в образовании глубокой ладонной дуги.
146.Артерии кисти. Артериальные ладонные дуги и их ветви.
В области запястья имеются две сети: одна ладонная, rete carpi palmare, другая тыльная, rete carpi dorsale.
Rete carpi palmare образуется из соединения ладонных запястных ветвей лучевой и локтевой артерий и веточек от передней межкостной. Ладонная сеть запястья располагается на связочном аппарате запястья под сухожилиями сгибателей; веточки ее питают связки и articulationes mediocarpea et radiocarpea. 
Rete carpi dorsale образуется из соединения тыльных запястных ветвей лучевой и локтевой артерий и веточек от межкостных; расположена под сухожилиями разгибателей и дает ветви: а) к ближайшим суставам {гг. аг-ticuldres), б) во второй, третий и четвертый межкостные промежутки {аа. те-tacarpeae dor sales); у основания пальцев каждая из них делится на ветви к пальцам {аа. digitales dorsdles).
На ладони имеются две дуги — поверхностная и глубокая.
Arcus palmaris superficialis, поверхностная ладонная дуга, расположена под aponeurosis palmaris. Будучи как бы продолжением локтевой артерии, поверхностная дуга уменьшается в своем калибре по направлению к лучевой стороне, где в ее состав входит поверхностная ладонная ветвь лучевой артерии. От выпуклой ди-стальной стороны поверхностной дуги отходят четыре aa. digitales palmares communes. Три из них идут соответственно второму, третьему и четвертому межкостным промежуткам, четвертая — к локтевой стороне мизинца. У складки кожи между пальцами каждая из них делится на две aa. digitales palmares propriae, которые направляются по противолежащим сторонам соседних пальцев.
Arcus palmaris profundus, глубокая ладонная дуга, расположена глубоко под сухожилиями сгибателей на основаниях пястных костей и связках, проксимальнее поверхностной дуги. Глубокая ладонная дуга, будучи образована главным образом лучевой артерией, уменьшается в своем калибре в отличие от поверхностной по направлению к локтевой стороне кисти, где она соединяется со сравнительно тонкой глубокой ладонной ветвью локтевой артерии. От выпуклой стороны глубокой дуги отходят в дисталь-ном направлении к трем межкостным промежуткам, начиная со второго, три aa. metacarpeae palmares, которые у межпальцевых складок сливаются с концами общих ладонных пальцевых артерий. От дуги отходят в дорсальном направлении сквозь межкостные промежутки (второй, третий и четвертый) три небольшие ветви (aa. perfordntes), которые, переходя на тыл, анастомозируют с aa. metacarpeae dorsales.
 Поверхностная и глубокая артериальные дуги представляют собой важное функциональное приспособление: в связи с хватательной функцией руки сосуды кисти часто подвергаются сдавлению. При нарушении тока крови в поверхностной ладонной дуге кровоснабжение кисти не страдает, так как доставка крови происходит в таких случаях по артериям глубокой дуги. Такими же функциональными приспособлениями являются и суставные сети, благодаря которым кровь свободно притекает в сустав, несмотря на сдавление и растяжение сосудов при его движениях. В области верхней конечности имеются богатые возможности для развития коллатерального кровообращения. Коллатеральным сосудом для a. brachialis является a. profunda brachii, для a. ulnaris — a. interossea communis.
Поверхностная и глубокая артериальные дуги представляют собой важное функциональное приспособление: в связи с хватательной функцией руки сосуды кисти часто подвергаются сдавлению. При нарушении тока крови в поверхностной ладонной дуге кровоснабжение кисти не страдает, так как доставка крови происходит в таких случаях по артериям глубокой дуги. Такими же функциональными приспособлениями являются и суставные сети, благодаря которым кровь свободно притекает в сустав, несмотря на сдавление и растяжение сосудов при его движениях. В области верхней конечности имеются богатые возможности для развития коллатерального кровообращения. Коллатеральным сосудом для a. brachialis является a. profunda brachii, для a. ulnaris — a. interossea communis.
147.Бедренная артерия: топография, ветви, области кровоснабжения.
A. femoralis, бедренная артерия, представляет продолжение ствола наружной подвздошной артерии, получая свое название от места прохождения под паховой связкой через lacuna vasorum близ середины протяжения этой связки. Для остановки кровотечения бедренную артерию прижимают у места ее выхода на бедро к os pubis. Медиально от бедренной артерии лежит бедренная вена, вместе с которой она проходит в бедренном треугольнике, идя сначала в sulcus iliopectineus, затем в sulcus femoralis anterior, и далее проникает через canalis adductorius в подколенную ямку, где продолжается в a. poplitea.
Ветви бедренной артерии, a. femoralis:
1. A . epigastrica superficialis, поверхностная надчревная артерия, отходит в самом начале бедренной артерии и направляется под кожей в область пупка.
2. A . circumflexa ilium superficialis, поверхностная артерия, огибающая подвздошную кость, направляется к коже в области spina iliaca anterior superior.
3. Аа. pudendae externae, наружные половые артерии, отходят в области hiatus saphenus и направляются к наружным половым органам (обычно в числе двух) — к мошонке или к большим половым губам.
4. A . profunda femoris, глубокая артерия бедра, является основным сосудом, через который осуществляется васкуляризация бедра. Она представляет собой толстый ствол, который отходит от задней стороны a. femoralis на 4 — 5 см ниже паховой связки, лежит сначала позади бедренной артерии, потом появляется с латеральной стороны и, отдавая многочисленные ветви, быстро уменьшается в своем калибре.

Ветви a. profunda femoris:
a) a. circumflexa femoris medialis, направляясь медиально и вверх, дает ветви к m. pectineus, приводящим мышцам бедра, и к тазобедренному суставу; б) a. circumflexa femoris lateralis отходит несколько ниже предыдущей, направляется в латеральную сторону под m. rectus, где делится на ramus ascendens (направляется вверх и латерально к большому вертелу) и ramus descendens (разветвляется в т. quadriceps); в) аа. perforantes (три) отходят от задней поверхности глубокой артерии бедра и, прободая приводящие мышцы, переходят на заднюю поверхность бедра; первая прободающая артерия дает к бедру верхнюю питающую бедро артерию (a. diaphyseos femoris superior), а третья — нижнюю (a. diaphyseos femoris inferior); аа. perforantes приобретают первостепенное значение при перевязке бедренной артерии ниже уровня отхождения глубокой артерии бедра.
5. Rami musculares бедренной артерии — к мышцам бедра.
6. A . genus descendens, нисходящая артерия коленного сустава, отходит от a. femoralis на пути ее в canalis adductorius и, выйдя через переднюю стенку этого канала вместе с п. sap-henus, снабжает m. vastus medialis; участвует в образовании артериальной сети коленного сустава.
A. poplitea, подколенная артерия, - непосредственное продолжение бедренной артерии. В подколенной ямке a. poplitea располагается на самой кости (где ее можно прижать к кости при полусогнутом положении конечности) и задней поверхности суставной капсулы кпереди и несколько медиально от v. poplitea; далее книзу артерия ложится на заднюю поверхность m. popliteus прикрытая головками m. gastrocnemius, и затем, подойдя под край m. soleus, делится на две свои конечные ветви (аа. tibiales anterior et posterior).
Ветви подколенной артерии, a. poplitea:
1. Аа. genus superiores lateralis et medialis, верхние коленные артерии, латеральная и медиальная, отходят на уровне верхнего края мыщелков бедра; огибают каждая со своей стороны коленный сустав, переходят на его переднюю поверхность, где, вступая в соустье между собой, участвуют в образовании артериальной сети коленного сустава (rete articulare genus).
2. Аа. genus inferiores lateralis et medialis, нижние коленные артерии, латеральная и медиальная, в области коленного сустава разветвляются аналогично верхним артериям, но отходят от a. poplitea на уровне нижнего края мыщелков бедра.
3. A . genus media, средняя коленная артерия, отходит на середине между верхними и нижними артериями коленного сустава, прободает суставную капсулу и разветвляется в крестообразных связках.
148. Артерии голени, ветви, область кровоснабжения. Формирование суставных артериальных сетей нижней конечности.
A. tibialis anterior, передняя большеберцовая артерия, представляет собой одну из двух конечных ветвей подколенной артерии (меньшую по калибру). Тотчас после начала она прободает глубокие мышцы сгибательной поверхности голени и через отверстие в межкостной перепонке уходит в переднюю область голени, проходит между m. tibialis anterior и m. extensor digitorum longus, а ниже лежит между m. tibialis anterior и m. extensor hallucis longus. Над голеностопным суставом она проходит поверхностно, прикрытая кожей и фасцией; продолжение ее на тыле стопы носит название a. dorsalis pedis.
Ветви передней большеберцовой артерии, a. tibialis anterior:
1. A . recurrens tibialis posterior, задняя возвратная большеберцовая артерия (до отверстия), — к коленному суставу и к суставу между малоберцовой и боль-шеберцовой костями.
2. A . recurrens tibialis anterior, передняя возвратная большеберцовая артерия (после отверстия), идет к латеральному краю надколенника, участвуя в образовании rete articulare genus.
3. Аа. malleolares anteriores medialis et lateralis, передние лодыжковые артерии, латеральная и медиальная, участвуют в образовании rete malleolare mediale et laterale.

A. tibialis posterior, задняя большеберцовая артерия, является как бы продолжением подколенной артерии. Спускаясь вниз по canalis cruropopliteus, она на границе средней трети голени с нижней выходит из-под медиального края m. solei и становится более поверхностной. В нижней трети голени a. tibialis posterior лежит между m. flexor digitorum longus и m. flexor hallucis longus, медиально от ахиллова сухожилия, покрытая здесь только кожей и фасциальными листками. Обходя сзади медиальную лодыжку, она делится на подошве на две свои конечные ветви: аа. plantares medialis et lateralis. Пульс a. tibialis posterior прощупывается путем прижатия ее к медиальной лодыжке.
Самая большая ветвь задней большеберцовой артерии a. peronea (fibularis), малоберцовая артерия, отходит от a. tibialis posterior в верхней трети последней, направляется в canalis musculoperoneus inferior и оканчивается у пяточной кости.
A. tibialis posterior и а. peronea на своем пути дают ветви к близлежащим костям, мышцам, суставам (задние лодыжковые ветви) и коже.

149.Артерии стопы: топография, ветви, области кровоснабжения.
На тыле стопы проходит a. dorsalis pedis, тыльная артерия стопы, которая представляет собой продолжение передней больше-берцовой артерии, располагаясь на костях в связках и имея медиально от себя сухожилие длинного разгибателя большого пальца, а латерально — медиальное брюшко короткого разгибателя пальцев. Здесь, на a. dorsalis pedis, можно определить пульс путем прижатия ее к костям. Кроме 2 — 3 кожных веточек, разветвляющихся в коже тыла и медиальной стороны стопы, тыльная артерия стопы отдает следующие ветви:
1. Аа. tarseae mediales, медиальные предплюсневые артерии,—к медиальному краю стопы.
2. A . tarsea lateralis, латеральная предплюсневая артерия; отходит в латеральную сторону и своим концом сливается со следующей ветвью артерии стопы, именно с дугообразной артерией.

3. A . arcuata, дугообразная артерия, отходит против медиальной клиновидной кости, направляется в латеральную сторону по основаниям плюсневых костей и анастомозирует с латеральными предплюсневой и подошвенной артериями; дугообразная артерия отдает кпереди три аа. metatarseae dorsales — вторую, третью и четвертую, направляющиеся в соответственные межкостные плюсневые промежутки и делящиеся каждая на две аа. digitales dorsales к обращенным друг к другу сторонам пальцев; каждая из плюсневых артерий отдает прободающие ветви, передние и задние, проходящие на подошву.
4. A . metatarsea dorsalis prima, первая тыльная плюсневая артерия, представляет одну из двух конечных ветвей тыльной артерии стопы, идет к промежутку между I и II пальцами, где делится на две пальцевые ветви; еще ранее деления отдает ветвь к медиальной стороне большого пальца.
5. Ramus plantaris profundus, глубокая подошвенная ветвь, вторая, более крупная из конечных ветвей, на которые делится тыльная артерия стопы, уходит через первый межплюсневой промежуток на подошву, где она участвует в образовании подошвенной дуги, arcus plantaris.
На подошве стопы находятся две подошвенные артерии — аа. plantares medialis et lateralis, которые представляют конечные ветви задней большеберцовой артерии.
Более тонкая из двух a. plantaris medialis располагается в sulcus plantaris medialis. У головки I плюсневой кости она оканчивается, соединяясь с первой подошвенной плюсневой артерией или впадая в arcus plantaris; по пути дает веточки к прилежащим мышцам, суставам и коже.

Более крупная a. plantaris lateralis идет в sulcus plantaris lateralis, к медиальной стороне основания V плюсневой кости, где она круто поворачивает в медиальную сторону и, образуя на основаниях плюсневых костей дугу выпуклостью кпереди (arcus plantaris), оканчивается на латеральной стороне I плюсневой кости анастомозом с ramus plantaris profundus a. dorsalis pedis. Кроме того, она дает веточку на соединение с a. plantaris medialis. Таким образом, артерии подошвы, испытывающей постоянное давление при стоянии и ходьбе, образуют две дуги, которые в отличие от дуг кисти расположены не в параллельных, а в двух взаимно перпендикулярных плоскостях: в горизонтальной — между аа. plantares medialis et lateralis и в вертикальной — между a. plantaris lateralis и a. plantaris profundus.
Ветви латеральной подошвенной артерии:
а) веточки к прилежащим мышцам и коже;
б) аа. metatarseae plantares (четыре), которые в заднем конце каждого из плюсневых промежутков соединяются с прободающими тыльными задними артериями, в переднем конце — с прободающими передними и распадаются на подошвенные пальцевые артерии, аа. digitales plantares, которые со второй фаланги посылают веточки и на тыльную сторону пальцев. В результате на стопе имеется два ряда прободающих артерий, соединяющих сосуды тыла и подошвы. Эти прободающие сосуды, соединяя аа. metatarseae plantares с аа. metatarseae dorsales, образуют тем самым анастомозы между a. tibialis anterior и a. tibialis posterior. Поэтому можно сказать, что эти две основные артерии голени имеют на стопе в области плюсны, два вида анастомозов: 1) arcus plantaris и 2) rami perforantes.
150. Микроциркуляторное русло: структурные компоненты, законномерности и особенности его строения в различных органах.
Между артериями и венами находится дистальная часть сердечно-сосудистой системы — микроциркуляторное русло, являющееся путями местного кровотока, где обеспечивается взаимодействие крови и тканей. Микроциркуляторное русло начинается самым мелким артериальным сосудом — артериолой. В него входит капиллярное звено (прекапилляры, капилляры и посткапилляры), из которого формируются венулы. В пределах микроциркуляторного русла встречаются сосуды прямого перехода крови из артериолы в венулы — артериоловенулярные анастомозы. Обычно к капиллярной сети подходит сосуд артериального типа (артериола), а выходит из нее венула. В отношении некоторых органов (почка, печень) имеется отступление от этого правила. Так, к клубочку почечного тельца подходит артерия — приносящий сосуд, vds dfferens . Выходит из клубочка также артерия — выносящий сосуд, vas efferens . Капиллярную сеть, вставленную между двумя однотипными сосудами (артериями), называют артериальной чудесной сетью, rete mi - rablle arteriosum . По типу чудесной сети построена капиллярная сеть, находящаяся между междольковой и центральной венами в дольке печени, — венозная чудесная сеть, rete mirdbile ve - nosum .
151. Межсистемные и внутрисистемные анастомозы артерий. Функциональное значение (примеры).
Анастомоз (от греч. anastomos — снабжаю устьем) — соустье, всякий третий сосуд, который соединяет два других; это понятие анатомическое.
Анастомозы между ветвями крупных артериальных магистралей, снабжающих основные части тела (аорта, сонные артерии, подключичные, подвздошные и т. п.) и представляющих как бы отдельные системы сосудов, называются межсистемными. Анастомозы между ветвями одной крупной артериальной магистрали, ограничивающиеся пределами ее разветвления, называются внутрисистемными.
Имеются анастомозы и между тончайшими внутриорганными артериями и венами — артериовенозные анастомозы. По ним кровь течет в обход микро-циркуляторного русла при его переполнении и, таким образом, образует коллатеральный путь, непосредственно соединяющий артерии и вены, минуя капилляры.
Пример:
Наиболее постоянными и выраженными внутрисердечными анастомозами являются: 1) в верхнем отделе передней стенки правого желудочка — межсистемные анастомозы между передними желудочковыми ветвями правой и передней межжелудочковой ветвью левой венечных артерий; 2) на передней стенке левого желудочка у левого края сердца — внутрисистемные анастомозы между левой краевой, диагональной и передней межжелудочковой ветвями левой венечной артерии; 3) на верхушке сердца — анастомозы между передней и задней межжелудочковыми ветвями (при правовенечной форме кровоснабжения — межсистемные, при левовенечной форме — внутрисистемные); 4) в задней межжелудочковой борозде — межсистемные анастомозы между задней межжелудочковой ветвью правой и огибающей ветвью левой венечных артерий; 5) в межжелудочковой перегородке — межсистемные (при левовенечной форме внутрисистемные) анастомозы между передними и задними перегородочными ветвями, отходящими от передней и задней межжелудочковых ветвей левой и правой венечных артерий; 6) на стенке предсердий — межсистемные анастомозы между длинными предсердными ветвями правой венечной и огибающей ветви левой венечной артерий.
Внесердечные артериальные анастомозы представляют собой связующее звено между предсердными ветвями венечных артерий и экстракардиальными источниками кровоснабжения сердца.
Клиническое значение артериальных анастомозов определяется компенсаторными возможностями этих связей, в основе которых лежит их функциональная достаточность, пластичность, степень развития коллатерального кровообращения в сердце.
152. Пути окольного (коллатерального) кровотока. Функциональное значение (примеры).
.
Коллатеральное кровообращение есть важное функциональное приспособление организма, связанное с большой пластичностью кровеносных сосудов и обеспечивающее бесперебойное кровоснабжение органов и тканей.
Под коллатеральным кровообращением понимается боковой, окольный ток крови, осуществляющийся по боковым сосудам. Он совершается в физиологических условиях при временных затруднениях кровотока (например, при сдавлении сосудов в местах движения, в суставах). Он может возникнуть и в патологических условиях при закупорке, ранениях, перевязке сосудов при операциях и т. п.
В физиологических условиях окольный ток крови осуществляется по боковым анастомозам, идущим параллельно основным. Эти боковые сосуды называются коллатералями (например, a. collateralis ulnaris и др.), отсюда и название кровотока «окольное», или коллатеральное, кровообращение.

При затруднении кровотока по основным сосудам, вызванном их закупоркой, повреждением или перевязкой при операциях, кровь устремляется по анастомозам в ближайшие боковые сосуды, которые расширяются и становятся извитыми, сосудистая стенка их перестраивается за счет изменения мышечной оболочки и эластического каркаса и они постепенно преобразуются в коллатерали иного строения, чем в норме.
Таким образом, коллатерали существуют и в обычных условиях, и могут развиваться вновь при наличии анастомозов. Следовательно, при расстройстве обычного кровообращения, вызванном препятствием на пути тока крови в данном сосуде, вначале включаются существующие обходные кровеносные пути — коллатерали, а затем развиваются новые. В результате нарушенное кровообращение восстанавливается. В этом процессе важную роль играет нервная система.
разница между анастомозами и коллатералями:
Анастомоз (от греч. anastomos — снабжаю устьем) — соустье, всякий третий сосуд, который соединяет два других; это понятие анатомическое.
Коллатераль (от лат. collateralis — боковой) — боковой сосуд, осуществляющий окольный ток крови; понятие это анатомо-физиологическое.
Коллатерали бывают двух родов. Одни существуют в норме и имеют строение нормального сосуда, как и анастомоз. Другие развиваются вновь из анастомозов и приобретают особое строение.
Для понимания коллатерального кровообращения необходимо знать те анастомозы, которые соединяют между собой системы различных сосудов, по которым устанавливается коллатеральный ток крови в случае ранений сосудов, перевязки при операциях и закупорки (тромбоз и эмболия).
Анастомозы между ветвями крупных артериальных магистралей, снабжающих основные части тела (аорта, сонные артерии, подключичные, подвздошные и т. п.) и представляющих как бы отдельные системы сосудов, называются межсистемными. Анастомозы между ветвями одной крупной артериальной магистрали, ограничивающиеся пределами ее разветвления, называются внутрисистемными.
Имеются анастомозы и между тончайшими внутриорганными артериями и венами — артериовенозные анастомозы. По ним кровь течет в обход микро-циркуляторного русла при его переполнении и, таким образом, образует коллатеральный путь, непосредственно соединяющий артерии и вены, минуя капилляры.
Кроме того, в коллатеральном кровообращении принимают участие тонкие артерии и вены, сопровождающие магистральные сосуды в сосудисто-нервных пучках и составляющие так называемое околососудистое и околонервное артериальное и венозное русло.
Анастомозы, кроме их практического значения, являются выражением единства артериальной системы, которую для удобства изучения мы искусственно разбиваем на отдельные части.
153. Общая анатомия вен, закономерности их образования, расположения. Источники и основные закономерности развития венозной системы.
1.В венах кровь течет в большей части тела (туловище и конечности) против направления силы тяжести и потому медленнее, чем в артериях. Баланс ее в сердце достигается тем, что венозное русло в своей массе значительно шире, чем артериальное. Большая ширина венозного русла по сравнению с артериальным обеспечивается следующими анатомическими приспособлениями: большим калибром вен, большим их числом, парным сопровождением артерий, наличием вен, не сопровождающих артерии, большим числом анастомозов и большей густотой венозной сети, образованием "венозных сплетений и синусов, наличием воротной системы в печени. Благодаря этому венозная кровь притекает к сердцу по трем крупным сосудам (двум полым венам и венечному синусу, не говоря о мелких венах сердца), в то время как оттекает по одному легочному стволу.
2. Глубокие вены, сопровождающие артерии, т. е. вены-спутницы (venae commitantes), при своем распределении подчиняются тем же законам, что и сопровождаемые ими артерии,при этом большинство их сопровождает артерии в двойном числе. Парные вены встречаются преимущественно там, где наиболее затруднен венозный отток, т. е. в конечностях.
3. Соответственно группировке всего тела вокруг нервной системы глубокие вены располагаются по ходу нервной трубки и нервов. Так, параллельно спинному мозгу идет нижняя полая вена, а каждому сегменту спинного мозга соответствуют сегментарные вены, например vv. lumbales и rr. spinales.
4. Соответственно делению организма на органы растительной и животной жизни вены делятся на париетальные — от стенок полостей тела и висцеральные — от внутренней.
5. Большая часть вен располагается по принципу двусторонней симметрии.
6. Вены стенок туловища сохраняют сегментарное строение.
7. Глубокие вены идут вместе с другими частями сосудистой системы — артериями и лимфатическими сосудами, а также нервами, участвуя в образовании сосудисто-нервных пучков.
8. Вены идут также соответственно скелету. Так, вдоль позвоночника идет нижняя полая вена, вдоль ребер — межреберные вены, вдоль костей конечностей — вены аналогичного наименования: плечевые, лучевые, локтевые, бедренные и т. п.
9. Вены идут по кратчайшему расстоянию, т. е. приблизительно по прямой линии, соединяющей место происхождения данной вены с местом впадения ее.
10. Поверхностные вены, лежащие под кожей, сопровождают кожные нервы. Значительная часть поверхностных вен образует подкожные венозные сети, не имеющие отношения ни к нервам, ни к артериям.
11. Венозные сплетения встречаются главным образом на внутренних органах, меняющих свой объем, но расположенных в полостях с неподатливыми стенками, и облегчают отток венозной крови при увеличении органов и сдавлении их стенками. Этим объясняется обилие венозных сплетений вокруг органов малого таза (мочевой пузырь, матка, прямая кишка), в позвоночном канале, где постоянно колеблется давление спинномозговой жидкости, и в других аналогичных местах.
12. В полости черепа, где малейшее затруднение венозного оттока отражается на функции мозга, имеются, кроме вен, специальные приспособления — венозные синусы с неподатливыми стенками, образованными твердой оболочкой. Поэтому они лежат преимущественно на месте прикрепления отростков durae matris к костям черепа (швы покровных костей и соименные синусам костные борозды).
13. К специальным приспособлениям относятся вены, расположенные в каналах diploe — venae diploicae.
14. У человека в связи с вертикальным положением тела ряд вен имеют клапаны, особенно в нижних конечностях.
154.Верхняя полая вена, ее топография и источники формирования. Непарная и полунепарная вены, их притоки и анастомозы.
Vena cava superior, верхняя полая вена, представляет собой толстый (около 2,5 см), но короткий (5 — 6 см) ствол, располагающийся справа и несколько сзади восходящей аорты. Верхняя полая вена образуется из слияния vv. brachiocephalicae dextra et sinistra позади места соединения I правого ребра с грудиной. Отсюда она спускается вниз вдоль правого края грудины позади первого и второго межреберных промежутков и на уровне верхнего края III ребра, скрывшись позади правого ушка сердца, вливается в правое предсердие. Задней своей стенкой она соприкасается с a. pulmonalis dextra, отделяющей ее от правого бронха, и на очень небольшом протяжении, у места впадения в предсердие, — с верхней правой легочной веной; оба эти сосуда пересекают ее поперечно. Передняя стенка верхней полой вены отделена от передней стенки грудной клетки довольно толстым слоем правого легкого.
V. azygos, непарная вена, и v. hemiazygos, полунепарная вена, образуются в брюшной полости из восходящих поясничных вен, vv. lumbales ascendentes, соединяющих поясничные вены в продольном направлении. Они идут кверху позади m. psoas major и проникают в грудную полость между мышечными пучками ножки диафрагмы: v. azygos - вместе с правым n. splanchnicus, v. hemiazygos - с левым n. splanchnicus или симпатическим стволом. В грудной полости v. azygos поднимается вдоль правой боковой стороны позвоночного столба, тесно прилегая к задней стенке пищевода. На уровне IV или V позвонка она отходит от позвоночного столба, и, перегнувшись через корень правого легкого, впадает в верхнюю полую вену. Кроме ветвей, выносящих кровь из органов средостения, в непарную вену впадают девять правых нижних межреберных вен и через них - вены позвоночных сплетений. Вблизи места, где непарная вена перегибается через корень правого легкого, она принимает в себя v. intercostalis superior dextra, образующуюся из слияния верхних трех правых межреберных вен. На левой боковой поверхности тел позвонков позади нисходящей грудной аорты лежит v. hemiazygos. Она поднимается лишь до VII или VIII грудного позвонка, затем поворачивает вправо и, пройдя наискось кверху по передней поверхности позвоночного столба позади грудной аорты и ductus thoracicus, вливается в v. azygos. Она принимает в себя ветви из органов средостения и нижние левые межреберные вены, а также вены позвоночных сплетений.
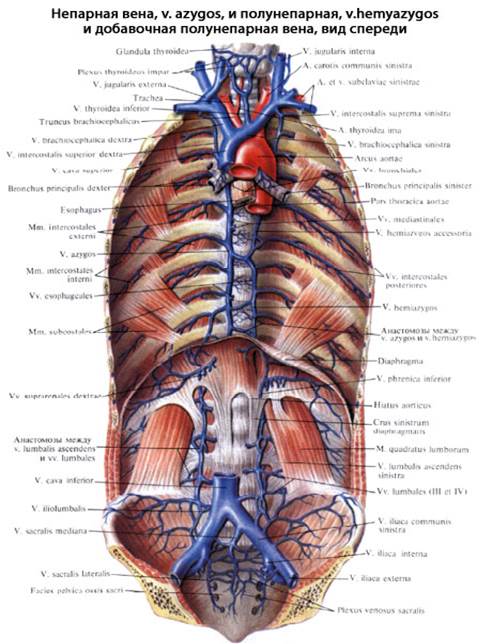
Верхние левые межреберные вены вливаются в v. hemiazygos accessoria, которая идет сверху вниз, располагаясь, так же как и v. hemiazygos, на левой боковой поверхности тел позвонков, и вливается либо в v. hemiazygos, либо непосредственно в v. azygos, перегнувшись вправо через переднюю поверхность тела VII грудного позвонка.
155.Плечеголовные вены, их топография и источники формирования.
Vv. brachiocephalicae dextra et sinistra, плечеголовные вены, которые образуют верхнюю полую вену, в свою очередь получаются каждая путем слияния v. subclaviae и v. jugularis internae. Правая плечеголовная вена короче левой, всего 2 — 3 см длиной образовавшись позади правого грудино-ключичного сочленения, она идет косо вниз и медиально к месту слияния с соименной веной левой стороны. Спереди правая плечеголовная вена прикрыта mm. sternocleidomastoideus, sternohyoideus и sternothyroideus, а ниже — хрящом I ребра. Левая плечеголовная века приблизительно вдвое длиннее правой. Образовавшись позади левого грудино-ключичного сочленения, она направляется позади рукоятки грудины, отделенная от нее только клетчаткой и вилоч-ковой железой, вправо и книзу, к месту слияния с правой плечеголовной веной; тесно прилегая при этом своей нижней стенкой к выпуклости дуги аорты, она перекрещивает спереди левую подключичную артерию и начальные части левой общей сонной артерии и плечеголовного ствола. В плечеголовные вены впадают vv. thyroideae inferiores и v. thyroidea ima, образующиеся из густого венозного сплетения у нижнего края щитовидной железы, вены вилочковой железы, vv. vertebrates, cervicales et thoracicae internae.

Дата добавления: 2019-02-12; просмотров: 449; Мы поможем в написании вашей работы! |

Мы поможем в написании ваших работ!
